腹腔鏡下廣泛子宮切除加盆腔淋巴結切除術治療宮頸癌的效果觀察
楊敏 王媛 錢延玲 高成英 馬園園
(延安大學附屬醫院婦科,陜西 延安 716000)
宮頸癌在臨床中較為常見,屬惡性腫瘤。據統計,每年全球新發病例約為46.5萬,死亡人數約為20萬[1]。而我國每年死于宮頸癌的人數約為5.3萬人,其死亡人數約占女性惡性腫瘤的18.4%,其發病率與死亡率仍呈逐年上升的趨勢,對女性健康造成嚴重的威脅[2-3]。手術是臨床治療宮頸癌的首選手段,其中以經腹廣泛子宮切除和盆腔淋巴結切除最為常見。但該手術存在創傷大、視野狹小、疤痕明顯、操作困難等不足,會對患者術后生活質量和后續治療造成負面的影響[4]。腹腔鏡手術具有視野清晰、創傷小、恢復快、操作靈活等優勢逐漸被廣泛應用于婦科疾病的治療中。本研究選我院收治的70例宮頸癌患者進行觀察,分析腹腔鏡下廣泛子宮切除加盆腔淋巴結切除術治療宮頸癌的效果。報告如下。
1 資料與方法
1.1一般資料 回顧性分析2015年5月至2017年4月就診于我院的70例宮頸癌患者的臨床資料(術后均已進行組織學檢查),根據其手術方式的不同,分為對照組(開腹廣泛子宮切除加盆腔淋巴結切除術)與觀察組(腹腔鏡下廣泛子宮切除加盆腔淋巴結切除術)。觀察組中35例;年齡20~60歲,平均年齡(43.21±5.06)歲;組織學類型:鱗癌20例,腺鱗癌5例,腺癌10例;分化程度:低分化3例,中分化13例,高分化19例;臨床分期:Ⅰa期14例,Ⅰb期12例,Ⅱa9例。對照組中35例;年齡21~61歲,平均年齡(43.22±5.08)歲;組織學類型:鱗癌22例,腺鱗癌4例,腺癌9例;分化程度:低分化4例,中分化14例,高分化17例;臨床分期:Ⅰa期15例,Ⅰb期11例,Ⅱa9例。兩組患者一般資料經統計學比較,差異無統計學意義(P>0.05),具有可對比性。入選及排除標準見相關資料[5]
1.2方法 觀察組實施腹腔鏡下廣泛子宮切除加盆腔淋巴結切除術治療:對患者行氣管插管全麻后,引導其取足高頭低的膀胱截石位,在臍上約3 cm的位置做一穿刺點,將直徑為10 mm的Trocar置入,隨后在左下腹做2個穿刺點,分別將5 mm、10 mm Trocar置入,在右下腹做一穿刺點,將5 mm Trocar置入。創建氣腹,將腹腔鏡經穿刺點置入,仔細探查腹腔內情況。在近盆壁位置將子宮圓韌帶凝斷,對卵巢動、靜脈實施結扎。隨后清掃腹股溝深、髂外動脈、髂內、髂總動脈、閉孔窩淋巴結,并將切除。對髂總動脈實施游離,將子宮動脈分離,并在其內側將輸尿管打開,將其游離至膀胱,并分離輸尿管。直腸側窩打開后,使得主韌帶顯露。于距離宮頸約3 cm的位置將主韌帶切斷,隨后在距離宮頸外口下4 cm左右處將陰道以間斷環形切開,經此將切除的子宮和淋巴組織取出。隨后將陰道斷端和盆腔腹膜采用2~0可吸收線行連續縫合,確認無出血點后,用生理鹽水對腹腔進行沖洗,不縫合后腹膜,將腹壁穿刺點縫合。對照組實施開腹廣泛子宮切除加盆腔淋巴結切除術治療,按常規開腹手術進行操作。觀察指標見相關資料[6]
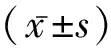
2 結 果
2.1手術情況 觀察組中切口長度、術中出血量、肛門排氣時間、術后疼痛評分、住院時間均低于對照組,手術時間長于對照組,差異有統計學意義(P<0.05)。見表1。

表1 兩組患者術中、術后情況比較
2.2并發癥 觀察組總并發癥發生率較對照組低,差異有統計學意義(P<0.05)。見表2。

表2 兩組患者術后并發癥發生情況比較[n(%)]
3 討 論
臨床針對早期宮頸癌多以手術治療為主,其主要目的是將原發病灶和周圍可能受累、已經累及的組織切除。手術的原則是既將病灶徹底清除,又避免盲目將手術范圍擴大,最大限度的降低手術并發癥發生率,改善患者術后生活質量[7]。經腹廣泛性子宮切除聯合盆腔淋巴結切除是對早期宮頸癌患者治療的標準術式,但存在一定的不足之處,難以達到理想的治療效果。
本研究結果顯示,觀察組除手術時間外各項手術指標均明顯優于對照組;另外觀察組總并發癥發生率相較于對照組明顯降低,說明與開腹手術相比,腹腔鏡下實施手術的療效及安全性更佳。與開腹手術相比,腹腔鏡下手術具有下述幾點優勢:(1)手術操作過程中僅經4個腹壁穿刺點,從而避免對腹壁全層進行切割,對腹壁肌肉及血管神經進行保護,盡可能的能保留完整的腹壁,切口美觀無疤痕,更易被患者接受。(2)取足高頭低的膀胱截石位,能使盆腔腸管在重力的作用下移向腹腔,利于器械操作[8]。(3)在手術過程中,能根據術者需要對腹腔鏡鏡身進行旋轉、拉、推等,利于全面仔細的對盆腹腔進行觀察,充分了解膈肌、網膜等臟器表面和雙附件形態、大小以及子宮等情況。(4)術中創建氣腹,并維持氣腹壓為13 mmHg左右,可促使毛細血管自動閉合,以免創面滲血過多,從而使術中出血量顯著減少。(5)腹腔鏡有放大功能,可清晰的顯示盆腹腔的解剖結構,利于術者辨別細小血管,可更徹底的處理血管;腹腔鏡器械的超聲刀、雙極電凝等帶能器械,能有效實施凝切等處理,可更安全可靠的止血;能使盆腔隱蔽區域更加充分暴露,尤其是閉孔窩淋巴結,能更加徹底的切除淋巴結;術者經腹腔鏡能夠對閉孔神經、生殖股神經以及支配直腸、膀胱、陰道的盆腔自主神經進行清晰的觀察,盡可能的保留患者的神經功能,避免對神經造成副損傷,減少術后并發癥發生風險[9-10]。(6)手術的整個過程實施環境相對封閉,可有效預防盆腹腔臟器感染,促進患者術后早期進食及下床活動,加快術后恢復進程。雖腹腔鏡下廣泛子宮切除加盆腔淋巴結切除術治療的優點較多,但該手術須由熟練掌握婦科惡性腫瘤手術原則及有熟練腹腔鏡操作技巧的醫生實施,技術要求較高[11]。醫生須具有良好的腹腔鏡基本操作技能,如切割、分離、電凝等,并充分認識盆腔解剖結構,尤其是在打開輸尿管“隧道”、切除盆腔淋巴結等手術關鍵操作時,技術要求更高[12]。
綜上所述,對宮頸癌患者實施腹腔鏡下廣泛子宮切除加盆腔淋巴結切除術治療療效顯著,能有效減少術中出血量,縮小手術切口,減輕患者疼痛,縮短術后肛門排氣時間與住院時間,降低并發癥發生率。

