梗阻性無精子癥及非梗阻性無精子癥患者抗苗勒管激素及性激素水平的研究
白雙勇 王莉 章曉梅 孫云 黃琴莉 曹良杰 彭小薇 李麗娟
全世界范圍內大約有10%~15%的夫婦患有不育癥[1],其中主要或部分由男性原因所致不育者占20%~70%[2],無精子癥在成年男性的發生率約為1% ,而在男性不育患者中發生率為10%。無精子癥可分為梗阻性無精子癥(obstructiveazoospermia,OA) 和非梗阻性無精子癥 ( non-obstructive azoospermia,NOA),其中 NOA 約占 60%[3]。隨著輔助生育技術的發展,特別是卵泡漿內單精子注射技術的出現,NOA患者以及少數OA患者在獲取少量精子后可以生育自己的子代。本文研究的目的是在進行探查附睪及睪丸內有無精子之前,通過評估患者抗苗勒管激素(Anti Miillerian Hormone,AMH)及性激素的水平,初步判定患者獲取精子的可能性,從而為患者選擇適宜的治療方案提供理論參考。
對象與方法
1.對象:2015年12月—2017年8月在昆明市第一人民醫院生殖中心因不育癥就診,經過3次精液檢查,離心后未見精子的男性患者。排除隱睪、睪丸腫瘤、嚴重精索靜脈曲張、生殖系統感染等疾病,共有136例無精子癥患者。所有無精子癥患者經染色體、Y染色體AZF檢查后發現染色體核型為47,XXY 2例;AZFa+b+c缺失1例;低促性激素減退癥2例,排除上述5例染色體異常者,最終131例患者納入研究。經皮附睪穿刺(percutaneous epididymal sperm aspiration,PESA)檢查發現精子者42例,為OA患者。89例患者未見精子,改為經皮睪丸穿刺術(testicular sperm extraction,TESE),發現少量精子或者未見精子者則為NOA患者。
2.方法:
(1)精液分析:所有參與課題男性不育癥患者禁欲2~7 d后,通過手淫辦法獲取精液,嚴格按照世界衛生組織2010年第五版人類精液檢驗與處理實驗室手冊要求,由昆明市第一醫院生殖遺傳中心男科實驗室工作人員按操作規程進行精液常規分析。每一份精液由兩個實驗人員獨立完成檢測。每一位患者均經3次精液檢查,嚴格測量精液量,采用PH試紙檢測精液PH值,常規涂片后未見精子,離心后未見精子者,可以確診為無精子患者。
(2)睪丸體積測量及前列腺檢查:常溫下,患者取直立位,通過采用偉力睪丸體積測量器比對患者睪丸大小。通過體檢觀察并記錄其大小、形狀,質地,是否對稱;雙側附睪是否飽滿,觸診檢查患者有無輸精管,有無附睪尾部結節、增粗、變硬;注意前列腺大小、硬度,有無壓痛,結節或腫物,中央溝是否存在,活動度如何,有無固定感;精囊是否觸及。
(3)促卵泡生成素(follicle-stimulating hormone,FSH)、黃體生成素(luteinizing hormone,LH)、睪酮(testosterone,T)、 雌二醇(estrogen,E2)、催乳素(prolactin,PRL)以及AMH的檢測:患者于上午9~11時抽取外周靜脈血,采用電化學發光法,按試劑說明書操作進行檢測。設備和試劑均購自Roche Diagnostics GmbH公司(德國),其中FSH參考值為(1.5~12.4)uints/L;LH參考值為(1.7~8.6)uints/L;E2參考值為(7.63~42.64)pg/ml; T參考值為(2.49~8.36)ng/ml;T參考值為(4.04~15.2)ng/ml;AMH參考值范圍為(1.43~11.6)ng/ml。本研究根據AMH值不同將NOA患者分為3組:AMH低于正常組(<1.43 ng/ml),AMH正常及偏高組(1.43~23.9 ng/ml),AMH高于正常2倍組(>24.0 ng/ml)。
(4)B超檢查:睪丸檢查應注意其大小、形狀,回聲是否均勻,是否對稱。雙側附睪有無附睪淤積癥征象,注意前列腺大小、回聲。射精管有無囊腫,精囊發育是否正常。
(5)精漿果糖定性檢查:果糖與間苯二酚、強酸一起加溫,會產生紅色反應。取果糖試劑1ml于試管內,然后加入精液0.2ml(約2滴),煮沸后1min內觀察結果。無色為陰性,表示不含果糖;紅色為陽性,表示含果糖,淡紅色為弱陽性。臨床意義為在先天性精囊腺缺如,果糖為陰性。精囊腺炎時,果糖含量減低。在無精癥和射精量少于1ml者,若精漿中無果糖為精囊阻塞;有果糖,則為射精管阻塞。
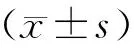
結果
1.研究對象一般資料:OA及NOA無精子癥患者131例,患者年齡21 ~52歲,平均(33.7±6.4)歲。OA患者42例,占32.1%(42/131),NOA患者89例,占67.9%(89/131)。
2.各項檢查結果:42例OA患者中精漿果糖定性檢查中陰性者34例,弱陽性8例,弱陽性率為19.0%。體檢時雙側睪丸大小正常均>12 ml,雙側附睪飽滿,未觸及輸精管者30例,輸精管纖細者6例,雙側附睪尾部呈結節樣增生硬化者3例,輸精管呈串珠樣增粗者3例。B超結果顯示雙側附睪淤積者40例,2例未見異常。
89例NOA患者精漿果糖定性檢查均為陽性,體檢時睪丸體積<8ml者11例,8~12ml者13例,>12ml者65例。行PESA后未見精子,進而改為行TESE,病檢后報告:15例生精功能輕微改變,后期精子細胞較多,曲細精管內可見較多精子;46例曲細精管中見少量精子;14例曲細精管中未見精子,精母細胞較多;8例曲細精管中未見精子,精母細胞較少;2例僅見精原細胞。其余4例患者病檢結果為唯支持細胞綜合征,其AMH值>24 ng/ml。
表1中,NOA患者睪丸體積小于OA患者,血清中FSH、LH水平高于OA患者,精液PH及精液量高于OA患者,差異均有統計學意義(P<0.05)。

表1 OA與NOA的精液指標、性激素、AMH比較
注:與OA組比較,*P<0.05
表2中,AMH低于正常組的睪丸體積小于AMH正常及偏高組,FSH、LH高于AMH正常及偏高組,差異均有統計學意義(P<0.05)。AMH低于正常組的睪丸體積亦小于AMH高于正常2倍組,FSH、LH高于AMH高于正常2倍組,差異均有統計學意義(P<0.05)。AMH正常及偏高組與AMH高于正常2倍組比較,AMH正常及偏高組的睪丸體積小于AMH高于正常2倍組,FSH、LH高于AMH高于正常2倍組,差異均有統計學意義(P<0.05)。
表3中,NOA組中睪丸體積與FSH、LH均呈負相關(P<0.01);與AMH、T均呈正相關(P<0.05)。

表2 NOA患者不同AMH水平分組之間比較
注:AMH正常及偏高組與AMH低于正常組比較,aP<0.05;AMH高于正常2倍組與AMH低于正常組比較,bP<0.05;AMH高于正常2倍組與AMH正常及偏高組比較,cP<0.05

表3 NOA患者中精液量、睪丸體積與性激素相關性分析
注:*P<0.05;**P<0.01
討論
無精子癥主要分為兩類,一類是OA:由于精子的輸送管道梗阻,而導致射出的精液中無精子存在,另一類是NOA:睪丸中生精能力低下,而致精液中未見精子。兩者的發生率目前報道也各不相同,有報道NOA:OA的發生率為60%:40%[4],有的報道與之相反[5],本次研究結果與前者相似為67.9%:32.1%。OA患者無精子癥的常見原因主要是先天性輸精管缺如、輸精管狹窄,后天性常見原因為曾經行輸精管絕育術、附睪炎癥、結核、前列腺炎或精囊炎癥導致射精管梗阻所致。睪丸生成的精子貯存于附睪內,射出的精液中未見精子。
精子發生受神經內分泌的調節,睪丸內支持細胞、間質細胞與生精細胞之間的相互作用對于精子的發生也具有局部調節作用。下丘腦合成和分泌的促性腺激素釋放激素作用于垂體前葉的靶細胞促使其合成FSH、LH。LH與Leydig細胞上LH受體結合,促使其合成睪酮。睪酮與曲細精管中支持細胞內的雄激素結合蛋白結合,促使精子發生。FSH誘導人類精子發生的初始啟動,并與睪酮一起維持男性精子的發生,FSH對于維持精子發生在質量和數量上是必需的[6]。Amr[7]研究認為先天遺傳因素和后天獲得性睪丸疾病可使精曲小管上皮受損,支持細胞上的FSH、LH、PRL受體被破壞,進而造成血漿中 FSH、LH、PRL 不能與相應受體結合而游離于血漿中,致使激素水平升高,本研究結果與之相符。
精子發生的過程是在支持細胞的微環境中進行的,發生中的各級生精細胞嵌入在支持細胞的深處并與支持細胞形成獨特的半連接接觸。在其生精細胞已經進入減數分裂階段時刺激位于生精小管中的支持細胞合成AMH,而未成熟生精細胞則不會激發支持細胞生成AMH。AMH由支持細胞分泌:進入生精小管以及間質、循環系統。AMH促進精子早期成熟。在本次研究中發現在NOA患者中AMH低于正常組與AMH正常及偏高組比較中,睪丸體積小于后者,FSH、LH高于后者,差異有統計學意義。睪丸大小主要由不同發育階段的生精細胞、間質細胞及支持細胞構成,其中支持細胞體積明顯大于各級生精細胞,并且為不同發育階段的生精細胞提供營養支持,當支持細胞及生精細胞數目減少則睪丸體積小于正常大小,同時AMH合成數量也低于正常。而當睪丸中生精細胞缺乏、間質細胞減少時,由于FSH、LH持續增加,促進支持細胞代償性數目增加,則睪丸體積可以保持正常大小。另外4例無精子癥患者病檢報告為唯支持細胞綜合征,其睪丸大小均>15 ml。患者血清中AMH明顯高于參考范圍高限的2~3倍,也提示在睪丸穿刺活檢術前,當AMH升高明顯,患者為唯支持細胞綜合征的可能性較大。另外,在AMH明顯低于正常者中,睪丸內發現精子的機會也較低。
唐文豪等[8]報道,NOA患者睪丸活檢獲得精子的可能性與睪丸體積呈正相關,與FSH呈負相關。Madani等[9]認為 FSH 和睪丸大小聯合檢測能代替睪丸活檢預測無精癥患者有無精子生成。劉永杰等[10]選擇了睪丸體積正常的無精子癥患者,分析發現,FSH與外周血E2呈負相關關系,與外周血T/E2、睪丸組織T和E2呈正相關關系;LH與外周血T和T/E2、睪丸組織T和E2呈正相關關系。在本次研究中發現,NOA患者組中睪丸體積與FSH、LH呈明顯負相關;與AMH、T呈明顯正相關。OA患者體檢時,睪丸大小在正常范圍內,雙側附睪明顯飽滿者,B超檢查則多數為雙側附睪淤積癥。患者行PESA常常可找到活動精子,且數量尚可,可以行精子凍存。
綜合本次研究,患者就診時,經3次精液檢查未見精子時,臨床醫生應該關注詢問患者病史,細致認真的體格檢查,尤其關注附睪是否飽滿,相應的B超檢查有無附睪淤積征象。在性激素及AMH等檢查中,如果發現患者精液量明顯少,精漿果糖定性試驗陰性,PH低于7.0,睪丸體積大小正常,質地正常,附睪飽滿,FSH及T、AMH均在正常范圍內,可以考慮行PESA。若穿刺液中有較多精子,患者可診斷為OA。反之患者睪丸體積偏小,多數<8 ml,或者質地偏軟。FSH、LH升高,AMH均低于正常,則患者需行TESE,其睪丸發現精子機會較低。其中需要強調的是當患者睪丸大小正常,FSH正常,而AMH異常增高的患者,為唯支持細胞綜合征的可能性較大。總之,通過對患者體檢及性激素、AMH檢查可以初步判定患者獲取精子的可能性。本次研究數量較少,還需要更多的樣本和更深入的研究探討其中機制。

