兒童不完全川崎病的診治研究進展
毛現春,許 波
川崎病(Kawasaki disease,KD),又稱皮膚黏膜淋巴結綜合征,因1967年日本川崎富作醫師首次報道而得名,是一種病因未明的常見兒童病。超過85%患者為5歲以下嬰幼兒,發病時全身血管出現炎性病變并伴隨發熱,是一種急性熱性發疹性疾病,目前已取代風濕熱成為導致兒童后天獲得性心臟病的重要原因之一[1-3]。
川崎病又分為典型性川崎病(typical Kawasaki disease,TKD)和不完全川崎病(Incomplete Kawasaki disease,IKD)。不完全川崎病,有學者稱為不典型川崎病或非典型川崎病。
1 不完全川崎病定義
不完全川崎病定義為[4,5]:發熱 5 d 或以上,僅有以下2項或3項臨床指標:(1)發病初期四肢末端改變,包括跖紅斑,手足硬腫及恢復期指趾端出現膜狀脫皮;(2)雙側眼球結膜充血;(3)口腔及口唇改變,包括皸裂、口唇干紅、口腔和咽部彌漫性充血、楊梅舌等;(4)多形性皮疹,但無水疤和結痂,皮疹主要分布在軀干部;(5)頸部淋巴結非化膿性腫大,但心臟彩超或冠脈造影證明有冠狀動脈瘤;或僅有以上4項臨床特征,但可見冠狀動脈壁輝度增強(此型冠狀動脈擴張少見)。
同時需除外猩紅熱、藥物過敏綜合征、Stevens-Johnson綜合征、中毒性休克綜合征、腺病毒感染、Epstein-Barr(EB)病毒感染等發熱性疾病及幼年類風濕關節炎全身型、滲出性多形性紅斑、系統性紅斑狼瘡等結締組織疾病[6]。
2 病因及發病機制簡述
研究發現,典型川崎病與不完全川崎病的實驗室指標變化基本無差異,出現臨床癥狀時間無差異,兩者發病病因及發病機制基本相同[7]。
目前發病機制尚不明確。其發病機制最可能是基因性易受感染機體的一種免疫反應,但具體的作用機制尚未查明。川崎病與基因的多態性和大量的免疫激活有關聯[8]。 Epsteine-Barr病毒、肺炎支原體、水痘-帶狀皰疹病毒、人類腺病毒都有可能引起川崎病[9-12]。
川崎病與基因型也有關系,某些種族(如日本人),仍具有很高的發病率,雖然有些已移居其他地方,但仍有高發病率。具有川崎病歷史患者的兄弟姐妹患川崎病的概率是一般的人6~30倍[13]。某些基因可能與川崎病有關聯,包括來自全基因組研究的單核苷酸多態性,例如 1,4,5-三磷酸肌醇-3-激酶 C(ITPKC)、半胱氨酸肽酶 3(CASP3)、轉換生長因子-β通道基因、免疫球蛋白G-Fc片段、低親和性Ⅱa 受體(FCGR2A)和 Fc gamma Ⅲa(FcγⅢB)等。
研究發現ITPKC,FCGR2A,和FcγⅢB因種族存在差異。這些基因的產物的作用尚不明確,但是測定這些基因與川崎病的關聯性為未來川崎病的治療提供了方向[14-20]。
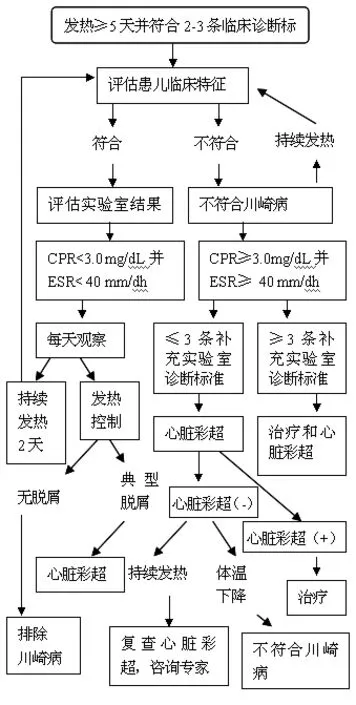
圖1 可疑不完全川崎病的評估流程圖
3 發病率及臨床特征
隨著自然環境的污染,生活環境的改變,近年來,兒童川崎病的發病率逐年上升。在整個世界范圍之內,不完全川崎病的發病率有著一定的種族差異和年齡特點,不同國家地區也會有著不同的特點。國內有關研究表明,國內發病率為16.8%[21],Kone-Paut等[22]報道在法國不完全川崎病發生率甚至高達37%。Sonobe報道等[23]不完全川崎病占全部川崎病的16.1%。
發熱、皮疹、恢復期指端脫屑等臨床特征比較常見,楊梅舌、手足硬腫、頸淋巴結腫脹較少見[24]。80%~90%患者在發病初期出現皮疹[25],而Francesco認為多形紅斑是不完全川崎病的第一征象[26]。
4 不完全川崎病診斷參考步驟
不完全川崎病患兒,僅具有川崎病診斷標準中的2~3條主要癥狀,診斷缺乏特異性方法,故早期診斷較困難。
對可疑不完全川崎病的評估,一般采用專家共識-美國心臟學會臨床診斷和評估流程圖[27],具體流程見圖1。
5 不完全川崎病的治療
不完全川崎病的治療與典型川崎病的治療方法相同。對確診為不完全川崎病的患兒[28]:(1)立即給予大劑量丙種球蛋白(IVIG)治療,靜脈滴注,劑量為2 g/kg,連續使用3 d。丙種球蛋白是一種生物制劑,可與免疫復合物競爭性結合血管Fc受體,阻斷免疫性血管炎的發生和發展;提供某種特異抗體,中和抗原的毒素作用。其在臨床治療川崎病方面的效果較好[29]。(2)同時對發熱患者給予口服阿司匹林,50~100 mg/kg,分成 1 d 三次給藥;當患者退燒后,可將劑量降低至3~5 mg/kg,直至血常規紅細胞沉降率、白細胞及中性粒細胞數目正常,心臟彩超冠狀動脈內徑正常即可停止用藥。(3)對于確診時無發熱癥狀的患者只給予小劑量的阿司匹林用于抗凝治療。對于急性期治療,大劑量靜脈丙種球蛋白(IVIG)及口服阿司匹林是首選方案,能迅速、有效地緩解癥狀,降低血液中細胞因子含量,減少冠狀動脈疾病的發生率。若采用IVIG治療后持續發熱或復發,超過36 h,則說明IVIG不敏感。可再次IVIG,1~2 g/kg,如果再次IVIG無效,可考慮甲潑尼松龍 5~10 g/kg,療程 1~3 d[24]。
綜上所述,不完全川崎病占川崎病的15%~25%,初期誤診率達 60%~70%[30]。 不完全川崎病具有隱蔽性,臨床上容易造成誤診從而延誤最佳治療時機,引發冠狀動脈損傷并發癥。由于不完全川崎病以及川崎病的早期臨床癥狀與一般發熱性疾病相似,且特征性體征出現較晚,因此不完全川崎病在臨床上存在著很高的誤診率。因此,醫務工作者應加強對川崎病的認識,提高警惕,防止誤診誤治對患者造成不必要的損害。

