比較尼卡地平與拉貝洛爾治療重度妊娠期高血壓疾病的差異①
崔 芳,徐 珊,劉 佳,趙文霞
(上海市虹口區江灣醫院婦產科,上海 200434)
比較尼卡地平與拉貝洛爾治療重度妊娠期高血壓疾病的差異①
崔 芳,徐 珊,劉 佳,趙文霞
(上海市虹口區江灣醫院婦產科,上海 200434)
目的:評估尼卡地平治療重度妊娠期高血壓疾病的可行性。方法:根據納入及排除標準隨機分為尼卡地平組(21例)與拉貝洛爾組(24例),兩組靜脈滴注尼卡地平或拉貝洛爾注射液,并根據血壓隨時調節藥量直至目標血壓(140~150/90~100mmHg,比較兩組藥物血壓、心率變化、藥物不良反應、孕婦心臟指數(CI)及外周阻力(TPR)變化以及對胎兒、妊娠結局的影響。結果:兩組用藥后收縮壓、舒張壓及平均動脈壓均出現明顯下降,用藥前后比較差異顯著(P<0.01);尼卡地平組用藥后心率增快,拉貝洛爾組用藥后心率減緩,無需特殊處理;兩組藥物起效時間(4.42±1.38 vs 5.91±1.45 )、血壓達標時間(12.33±5.24 vs15.64±7.02 )及有效率(95.24% vs 95.83% )比較差異無顯著性(P>0.05);兩組均未出現明顯不良反應;心臟超聲多普拉檢測用藥前后孕婦心臟指數及外周阻力均得到明顯改善(P<0.05、P<0.01);兩組胎兒用藥前后臍血流S/D值變化及胎心率變化無差異(P>0.05);兩組各發生產后出血1例,無心衰、肺水腫、子癇及孕產婦死亡發生(P>0.05);兩組分娩孕周<34周與≥34周中,新生兒出生體重、新生兒重度窒息及圍產兒死亡比較無差別(P>0.05)。結論:尼卡地平在重度妊娠期高血壓疾病的緊急降壓治療中其安全性、有效性與拉貝洛爾相當,可作為拉貝洛爾禁忌癥患者的替代藥物。
尼卡地平;拉貝洛爾;妊娠期高血壓疾病
妊娠期高血壓疾病(hypertensive disorders of pregnancy,HDP)是導致孕產婦死亡最常見的原因之一,在美國其死亡率約為15%[1]。在子癇前期-子癇的患者中,腦血管意外是致殘、致死的最主要原因,高血壓與腦部的過度灌注導致血管切壓增大與血管性水腫都可能導致腦出血、腦水腫和抽搐發生[2,3]。對于持續收縮壓≥160mmHg或(和)舒張壓≥110mmHg的重度妊娠期高血壓疾病患者,需要使用降壓藥物緊急降壓至關重要。國外學者[4]認為,尼卡地平能有效控制血壓,不影響孕婦心臟舒張功能、微循環、子宮胎盤或胎兒灌注。國內孕期主要應用拉貝洛爾緊急降壓,尼卡地平應用極少。本研究回顧性分析尼卡地平與拉貝洛爾治療重度妊娠期高血壓疾病的差異, 評估尼卡地平臨床應用的可行性。
1 資料與方法
1.1 病例選擇
本院2014-01~2016-06產科住院患者。納入標準:①孕周≥28周。②年齡18~40歲。③妊娠期高血壓疾病(診斷標準及分類根據第八版《婦產科學》[5]),持續收縮壓≥160mmHg或(和)舒張壓≥110mmHg者。④孕婦無心功能不全。⑤無胎兒窘迫。排除標準:①重度主動脈瓣狹窄、房室傳導阻滯、心動過緩史。②支氣管哮喘史。符合標準者隨機分為尼卡地平組(21例)和拉貝洛爾組(24例)。尼卡地平組:平均29.2歲(21~38歲);平均孕周(31±4)周;初產婦19例,經產婦2例;其中重度子癇前期20例,慢性高血壓并發重度子癇前期1例。拉貝洛爾組:平均28.1歲(19~39歲);平均孕周(32±2)周;初產婦22例,經產婦2例;其中重度子癇前期22例,慢性高血壓并發重度子癇前期2例。兩組比較差異無顯著性(P>0.05)。
1.2 藥品及給藥方法
藥品:鹽酸尼卡地平注射液:5mg/支;鹽酸尼卡地平緩釋膠囊:40mg/粒。鹽酸拉貝洛爾注射液:50mg/支;鹽酸拉貝洛爾片:50mg/片。給藥方法:①尼卡地平組:鹽酸尼卡地平注射液10mg加入5%葡萄糖溶液250mL中,起始劑量0.2μg/(kg·min)靜脈泵滴注,每5分鐘測量1次血壓,根據血壓隨時調節藥量,5~10μg/次,最高用量可調至4μg/(kg·min),直至目標血壓(140~150/90~100mmHg),維持血壓穩定24h后改口服鹽酸尼卡地平緩釋膠囊40mg,q12h口服。②拉貝洛爾組:鹽酸拉貝洛爾注射液100mg加入5%葡萄糖溶液250mL中,起始劑量0.2mg/min靜脈泵滴注,每5分鐘測量1次血壓,根據血壓隨時調節藥量,0.1~0.2mg/次,最高用量可調至4mg/min,直至目標血壓(140~150/90~100mmHg),維持血壓穩定24h后改口服鹽酸拉貝洛爾片100mg,q8h口服。兩組均給予硫酸鎂靜脈滴注解痙治療,孕周未滿34周者予地塞米松促胎肺成熟。
1.3 退出標準
①孕婦出現心衰、抽搐、重度神經功能障礙等嚴重并發癥。②用藥期間出現胎兒窘迫。③治療失敗:尼卡地平組藥物劑量達4μg/(kg·min)或拉貝洛爾組藥物劑量達4mg/min時,血壓仍未達目標血壓者。
1.4 觀察指標
1.4.1 孕婦指標:①心電監護儀24h動態監測血壓、心率變化,記錄用藥前及用藥后每5分鐘一次,直至血壓穩定后改1小時記錄一次。②藥物不良反應:觀察記錄惡心、嘔吐、頭痛、心悸、皮疹、發熱等不良反應。③心臟指數(CI)及外周阻力(TPR)變化。
1.4.2 胎兒指標:①電子胎心監護儀動態監測胎心率變化。②用藥前及用藥后胎兒臍血流變化。
1.4.3 妊娠結局:①孕產婦并發癥如:子癇、產后出血、心衰等。②新生兒出生體重及新生兒窒息、圍產兒死亡等并發癥。
1.5 統計學方法
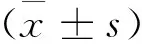
2 結果
2.1 孕婦指標
2.1.1 血壓變化:心電監護儀24h動態監測孕婦血壓變化,尼卡地平組與拉貝洛爾組在用藥后收縮壓、舒張壓及平均動脈壓(mean arterial pressure,MAP)均出現明顯下降,用藥前后比較均P值<0.01,差別具有統計學意義,見表1。

表1 兩組用藥前及用藥后血壓變化
注:兩組用藥前、后收縮壓、舒張壓及MAP比較,均P<0.01。
2.1.2 心率變化:尼卡地平組用藥后心率增快,拉貝洛爾組用藥后心率減緩。尼卡地平組中2 例訴心悸,最快心率達118次/分鐘,予吸氧、調慢滴速后緩解,未予特殊治療。拉貝洛爾組未發生胸悶、心悸病例。心電圖顯示兩組除心率外(心率均在60~120次/分鐘),其他無異常變化。
2.1.3 降壓效果:尼卡地平組的藥物起效時間及血壓達標時間均短于拉貝洛爾組,但兩組比較差異無顯著性(P>0.05)。尼卡地平組與拉貝洛爾組各1例失敗,有效率分別為95.24%、95.83%,兩組比較差異無顯著性(P>0.05)見表2。除失敗病例外,尼卡地平組平均血壓達標劑量為1.0μg/(kg·min);拉貝洛爾組平均血壓達標劑量為1.4mg/min,均低于限定劑量。

表2 兩組藥物起效時間(min)、血壓達標時間(min) 及有效率(%)比較
2.1.4 藥物不良反應:尼卡地平組與拉貝洛爾組治療期間頭痛、頭暈癥狀均緩解,未發現如惡心、嘔吐、皮疹、發熱及嚴重低血壓等不良反應。兩組中各有1例及2例出現乏力、面色潮紅,予硫酸鎂減慢滴速后緩解,未予特殊處理。
2.1.5 心臟指數(CI)及外周阻力(TPR)變化:心臟超聲多普拉檢測用藥前和用藥后6h心臟指數(CI)及外周阻力(TPR),尼卡地平組與拉貝洛爾組均P<0.05及P<0.01,差別具有統計學意義。見表3。
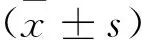
表3 兩組用藥前及用藥后心臟指數(CI)及外周阻力(TPR)變化
2.2 胎兒指標
2.2.1 胎心率變化:尼卡地平組與拉貝洛爾組均予24h連續胎心監護,分別記錄用藥前及用藥后胎心率變化,兩組中分別有2例及3例出現胎心基線變異減少,予吸氧、改變體位后恢復正常,兩組比較差別無統計學意義(P>0.05)。
2.2.2 臍血流變化:尼卡地平組與拉貝洛爾組分別記錄用藥前及用藥后6h臍血流變化,尼卡地平組中胎兒臍血流S/D值平均下降0.21±0.11,拉貝洛爾組中胎兒臍血流S/D值平均下降0.19±0.15,兩組用藥前后比較差別無統計學意義(P>0.05)。
2.3 妊娠結局
2.3.1 孕產婦結局:尼卡地平組與拉貝洛爾組各并發產后出血1例,兩組比較差別無統計學意義(P>0.05);兩組均未發生心衰、肺水腫、子癇及孕產婦死亡。
2.3.2 圍產兒結局:尼卡地平組中分娩孕周<34周14例,拉貝洛爾組中分娩孕周<34周16例,兩組新生兒平均出生體重、新生兒重度窒息及圍產兒死亡比較,差別無統計學意義(P>0.05)。尼卡地平組中分娩孕周≥34周7例,拉貝洛爾組中分娩孕周≥34周8例,兩組新生兒平均出生體重、新生兒重度窒息及圍產兒死亡比較,差別無統計學意義(P>0.05)。見表4。

表4 兩組新生兒重度窒息、圍產兒死亡及出生體重比較
3 討論
妊娠期高血壓疾病(HDP)是妊娠期特有的一組疾病,指妊娠期持續收縮壓≥140mmHg或(和)舒張壓≥90mmHg。在世界范圍內,HDP是導致孕產婦及圍產兒死亡率和發病率增高的首要原因[3]。在發達國家,HDP是直接導致孕產婦死亡的第二個常見原因[6]。在中國,其發生率約5%~12%[5],在孕產婦死亡原因中位居第二。
根據HDP不同的臨床特點可分為:妊娠期高血壓、子癇前期、子癇、慢性高血壓并發子癇前期、慢性高血壓合并妊娠[5],是產科最重要的并發癥或合并癥之一。當收縮壓≥160mmHg或(和)舒張壓≥110mmHg時,稱為重度妊娠期高血壓疾病[5],即高血壓危象狀態,是發生心血管疾病和肺水腫等合并癥的高危人群[7]。若不積極治療還可能發生胎盤早剝、胎死宮內及孕產婦死亡等嚴重并發癥,嚴重影響母嬰健康。針對這些患者,降壓應在不影響孕婦胎盤血流動力學改變的前提下迅速進行。
拉貝洛爾是目前國內用于HDP緊急降壓的藥物。它是腎上腺素能受體阻滯劑,選擇性阻滯腎上腺β、α1受體,其特點是:抑制交感神經興奮及兒茶酚胺的釋放,擴張血管有效降壓,降壓效果迅速、持久;降低子宮血管阻力,增加子宮胎盤血流;母嬰不良反應少見,故被廣泛應用于HDP的治療,是目前治療重度HDP的一線降壓藥物。但個體差異較大,約5%患者療效不佳[8]。因其有抑制平滑肌收縮、抑制心臟的作用,故禁用于充血性心力衰竭、哮喘、心動過緩、房室傳導阻滯的患者。
尼卡地平為第三代二氫吡啶類鈣離子拮抗劑,其作用機制是阻斷外周動脈血管平滑肌細胞上的鈣離子通道,抑制鈣離子的內流,從而抑制平滑肌細胞興奮收縮藕聯,擴張外周小動脈,降低外周血管阻力而發揮降壓作用。與第一代或第二代鈣離子拮抗劑(硝苯地平,硝苯地平緩釋片)相比,尼卡地平對血管平滑肌的選擇性更高(血管/心臟的選擇性為10000:1),因此其對心臟的抑制作用明顯減少,不容易引起反射性心動過速[9],目前國內主要應用于成人急性重度高血壓及手術后血壓控制。研究表明尼卡地平化學結構與硝苯地平相似,但其顯著的降壓療效和不顯著影響血流動力學改變的特點使之成為治療HDP的理想藥物[10]。通過靜脈注射,尼卡地平具備快速起效以及半衰期較短的特點,可針對血壓水平迅速加量,且較少影響胎盤血流(15%)[11]。尼卡地平致腦血管和冠狀動脈等外周大血管舒張效果更明顯[10]。由于其對心肌的負性調控顯著低于硝苯地平而腦血管選擇性高于硝苯地平,故尼卡地平預防缺血性腦卒中和其他高血壓性腦病的療效顯著優于其他降壓藥物[12]。重度HDP孕婦人群中開展的觀察性以及對照研究證實了尼卡地平的療效和安全性[11]。同時,尼卡地平的降壓療效似乎優于或等同于其他靜脈使用的降壓藥物(拉貝洛爾,肼苯噠嗪),且對母嬰預后的影響更佳[13]。Hanff等[14]認為,尼卡地平與拉貝洛爾比較,在重度HDP的緊急降壓治療上療效相當,并且有良好的母胎耐受性。J.CORNETTE等[4]的研究結果顯示,尼卡地平通過選擇性降低心臟后負荷而有效控制血壓,同時導致心臟輸出增加,不影響孕婦心臟的舒張功能、微循環、子宮胎盤或胎兒血供。
本研究中觀察到尼卡地平組與拉貝洛爾組在用藥后HDP患者的收縮壓、舒張壓及平均動脈壓(MAP)出現明顯下降,兩組藥物均降壓效果顯著,與文獻報道相似[4]。尼卡地平組用藥后心率增快,拉貝洛爾組用藥后心率減緩,但均在可控范圍內(60~120次/分鐘),無需特殊處理。兩組藥物起效時間、血壓達標時間及治療有效率相似,未出現嚴重低血壓、皮疹、發熱等不良反應。心臟超聲多普拉檢測用藥前后心臟指數及外周阻力得到明顯改善。胎兒臍血流S/D值在用藥后略有下降,但用藥前后比較無顯著變化,可能尼卡地平對腦動脈和冠脈的作用更強[14]。兩組中分別出現2例及3例胎心基線變異減少,產后出血各1例,均無心衰、肺水腫、子癇及孕產婦死亡發生(P>0.05);兩組分娩孕周<34周與≥34周中,新生兒出生體重、新生兒重度窒息及圍產兒死亡比較無顯著差異[15,16]。
本研究結果顯示,尼卡地平在HDP患者的緊急降壓治療中其安全性、有效性與拉貝洛爾相當。對于拉貝洛爾禁忌癥如合并哮喘、心動過緩、房室傳導阻滯等重度HDP患者,尼卡地平可作為首選降壓藥物使用。
[1]Berg CJ, Callaghan WM, Syverson C, et al. Pregnancyrelated mortality in the United States, 1998 to 2005 [J]. Obstet Gynecol ,2010,116:1302-1309
[2]Gogarten W. Preeclampsia and anaesthesia [J]. Curr Opin Anaesthesiol,2009,22:347-351
[3]Lewis G. The Confidential Enquiry into Maternal and Child Health (CEMACH). Saving Mothers’ Lives: Reviewing Maternal Deaths to Make Motherhood Safer: 2003-2005. The Seventh Report on Confidential Enquiries into Maternal Deaths in the United Kingdom[J]. London: CEMACH, 2007
[4]J.Cornette, E. A. B. Buijs, J. J. Duvekot,et al. Hemodynamic effects of intravenous nicardipine in severely pre-eclamptic women with a hypertensive crisis [J]. Ultrasound Obstet Gynecol, 2016,47:89-95
[5]謝辛,茍文麗. 婦產科學[M].第8版.北京:人民衛生出版社,2013:64-73
[6]Centre for Maternal and Child Enquiries (CMACE).Saving mothers’ lives: reviewing maternal deaths to make motherhood safer: 2006-2008. The Eighth Report on Confidential Enquiries into Maternal Deaths in the United Kingdom[J]. BJOG,2011,118(Suppl 1):1-203
[7]Alexander JM, Wilson KL. Hypertensive emergencies of pregnancy [J]. Obstet Gynecol Clin North Am,2013,40:89-101
[8]Vigil-De Gracia P, Lasso M, Ruiz E, et al.Severe hypertension in pregnancy: hydralazine or labetalol. A randomized clinical trial[J]. Eur J Obstet Gynecol Reprod Biol,2006, 128:157-162
[9]Nij Bijvank SW,uvekot JJ. Nicardipine for the Treatment of Severe Hypertension in Pregnancy: A Review of the Literature [J].Obstet Gynecol Surv,2010,65(5):341-347
[10]Curran MP, Robinson DM, Keating GM. Intravenous nicardipine: its use in the short-term treatment of hypertension and various other indications [J]. Drugs, 2006,66:1755-1782
[11]Matsumura H, Takagi K, Seki H, et al. Placental transfer of intravenous nicardipine and disposition into breast milk during the control of hypertension in women with pre-eclampsia [J]. Hypertens Pregnancy, 2014,33:93-101
[12]Angeli F, Verdecchia P, Reboldi GP, et al.Calcium channel blockade to prevent stroke in hypertension: a meta-analysis of 13 studies with 103,793 subjects[J]. Am J Hypertens,2004,17:817-822
[13]Nooij LS, Visser S, Meuleman T, et al.The optimal treatment of severe hypertension in pregnancy: update of the role of nicardipine[J]. Curr Pharm Biotechnol ,2014,15:64-69
[14]Hanff LM,Vulto AG,Bartels PA,et al.Intravenous use of the calcium-channel blocker nicardipine as second-line treatment in severe,early-onset pre-eclamptic patient [J].J Hypertens,2005,23:2319-2326
[15]劉素華.妊娠高血壓綜合征對母嬰結局的影響[J].黑龍江醫藥科學,2014,37(5):62,64
[16]呂敬媛,宮慶娟,陸瑤,等.Chemerin 與NO在子癇前期患者血清中的表達及其相關性分析[J].黑龍江醫藥科學,2014,37(4):45,47
上海市虹口區衛計委醫學重點專科課題、科委課題,編號:虹衛1402-6。
崔芳(1968~)女,江蘇淮安人,學士,副主任醫師。
趙文霞(1965~)女,黑龍江佳木斯人,學士,主任醫師。E-mail:jwyyfck @126.com。
R714.24+6文獻標示碼A
1008-0104(2017)05-0040-03
2017-06-22)

