早產胎膜早破孕婦分娩結局及對新生兒的影響
王維紅

[摘要] 目的 探討早產胎膜早破孕婦分娩結局及新生兒的影響。方法 選擇2013年4月—2016年6月該院診治的86例早產胎膜早破孕婦為研究對象,同期選擇早產胎膜未破者及同期正常足月分娩孕婦為對照組,分別定義為研究組,對照組A、對照組B,分析3組孕婦的母嬰結局。結果 研究組剖宮產、產后出血及產褥期感染發生率依次為60.4%、19.7%、7.0%,對照組A依次是43.3%、13.3%、7.0%,均顯著高于對照組B(26.4%、2.9%、0.0%),且研究組剖宮產率最高,組間差異有統計學意義(P<0.05);研究組新生兒窒息、肺損傷、感染及肺炎發生率依次是17.4%、31.3%、9.3%、12.7%,對照組A依次為13.3%、21.7%、6.7%、10.0%,均顯著高于對照組B(2.9%、1.4%、0.0%、1.4%),且研究組新生兒肺損傷生率最高,組間差異有統計學意義(P<0.05)。 結論 早產胎膜早破孕婦 剖宮產、產后出血 產褥期感染等發生率較高,且新生兒窒息、肺損傷、感染、肺炎等發生可能性較正常足月兒、早產兒概率大,臨床應予以重視,及早診斷進行相應治療。
[關鍵詞] 早產;胎膜早破;分娩結局;新生兒結局
[中圖分類號] R5 [文獻標識碼] A [文章編號] 1674-0742(2017)04(c)-0052-03
[Abstract] Objective To discuss the delivery outcome of delivery women with preterm premature rupture of membranes and effect on newborns. Methods 86 cases of delivery women with preterm premature rupture of membranes diagnosed in our hospital from April 2013 to June 2016 were conveniently selected as the research group, and the delivery women without preterm premature rupture of membranes and full-term delivery were selected as the control A group and control B group, and the maternal and infant outcomes of the three groups were analyzed. Results The incidence rate of cesarean section, postpartum hemorrhage and puerperium infection in the research group and in the control A group were obviously higher than those in the control B group(60.4%,19.7%,7.0% vs 43.3%,13.3%,7.0% vs 26.4%,2.9%,0.0%), and the cesarean section rate in the research group was the highest, and the differences between groups were obvious(P<0.05), and the incidence rate of asphyxia neonatorum, lung injury, infection and pneumonia in the research group and in the control A group were obviously higher than those in the control B group(17.4%,31.3%,9.3%,12.7% vs 13.3%,21.7%,6.7%,10.0% vs 2.9%,1.4%,0.0%,1.4%), and the incidence rate of lung injury of newborns was the highest, and the differences between groups were obvious(P<0.05). Conclusion The incidence rate of cesarean section, postpartum hemorrhage and obstetric infection of delivery women with preterm premature rupture of membranes is higher, and the occurrence probability of asphyxia neonatorum, lung injury, infection and pneumonia is bigger than that of normal full-term infants and premature infants, and we should pay attention to it in clinic and conduct the early diagnosis and corresponding treatment.
[Key words] Premature; Premature rupture of fetal membranes; Delivery outcome; Outcome of newborns
早產胎膜早破(PPROM)是指孕婦在妊娠37周前出現胎膜破裂,發病率在2%~3.5%,孕婦在37周后出現胎膜早破稱為足月胎膜早破,發病率約10%[1],常引起早產、母體感染,如處理不當,孕婦還可出現胎盤早剝、羊水過少,新生兒可出現呼吸窘迫綜合征、窒息、顱內出血等并發癥,嚴重影響母嬰安全,因此臨床強調早發現、早治療,積極改善母嬰預后[2]。為深入分析PRROM對孕婦及新生兒的影響,以該院產科2013年4月—2016年6月收治的86例早產胎膜早破孕婦為研究對象,并以60例早產胎膜未破者及68名正常足月孕婦為對照組,分析其母嬰結局,現報道如下。
1 資料與方法
1.1 一般資料
方便選擇該院收治的86例早產胎膜早破孕婦為研究組,同期選擇早產胎膜未破者為對照組A(60例)、正常足月孕婦為對照組B(68名),其中研究組年齡22~32歲,平均年齡(27.3±3.4)歲,孕周28~37周,平均孕周(33.5±1.7)周,初產婦60例,經產婦26例,均為單胎妊娠;對照組A年齡21~32歲,平均年齡(26.7±4.0)歲,孕周28~37周,平均孕周(34.2±2.4)周,初產婦40例,經產婦20例,均為單胎妊娠;對照組B年齡22~30歲,平均年齡(25.6±2.4)歲,孕周37~42,平均孕周(39.3±2.2)周,均為單胎妊娠。排除所有多胎妊娠及產檢中畸形胎兒,或胎兒存在先天性器官功能障礙及生產過程中流產者,比較3組對象年齡、生產史、胎數等一般資料,差異無統計學意義(P>0.05),具有可比性。
1.2 方法
所有胎膜早破孕婦均確診,其臨床癥狀包括以下幾個方面:①產婦突感大量液體從陰道流出,有時會有少量間歇流出,伴有胎糞狀物體;②無陰道出血、腹痛等產兆,妊娠周期<37周;③液體檢查顯著陰道液pH值7.0~7.5,黏液涂片檢查可見羊齒狀植物葉狀結晶,顯微鏡下可找到毳毛、橘黃細胞等證實為羊水;且孕婦羊水量有所降低;入院經確診后,給予臥床休息,并囑咐孕婦抬高臀部,減少不必要的陰道檢查,注意保持會陰清潔、干燥,定期超聲檢查監測胎兒、母體情況,評價是否出現宮內感染。對于早產胎膜未破孕婦者,入院后應進行保胎治療,促進胎兒肺成熟、抑制宮縮,可選用5%葡萄糖中加入25%硫酸鎂40 mL靜脈緩慢滴注,持續滴注1~2 g/h,為降低產婦和胎兒感染,可適當行抗生素治療,對于孕周35~37周的孕婦,可無需使用硫酸鎂、宮縮抑制等治療,具體情況因根據患者臨床癥狀及需求進行治療,研究組孕婦如合并有宮內感染、胎盤早剝等,因適時終止妊娠。
1.3 觀察指標
觀察3組孕婦分娩方式及產后出血量、產褥期感染等并發癥,并統計新生兒出現窒息、肺損傷、感染、肺炎等并發癥發生情況。
1.4 統計方法
采用 SPSS 19.0統計學軟件對數據進行分析,計數資料[n(%)]表示,采用χ2檢驗,以P<0.05為差異有統計學意義。
2 結果
2.1 3組孕婦的分娩結局比較
結果見表1。研究組、對照組A的剖宮產、產后出血、產褥期感染等發生率顯著高于對照組B(P<0.05),其中研究組剖宮產發生率顯著高于其他兩組(P<0.05),產后出血及產褥期感染,研究組與對照組A比較差異無統計學意義(P>0.05)。
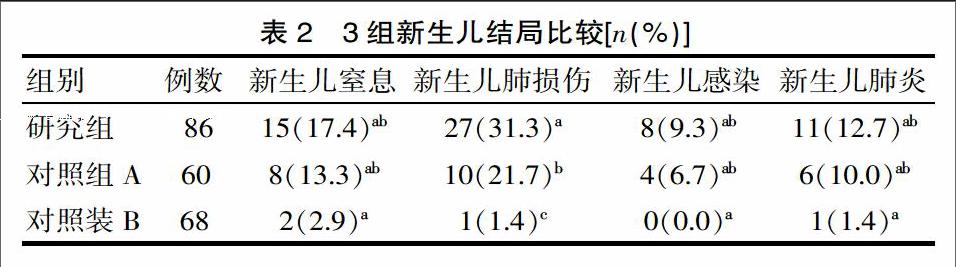
2.2 3組新生兒結局比較
結果見表2。兩組新生兒結局比較,研究組與對照組A新生兒窒息、肺損傷、感染、肺炎等并發癥發生率均顯著高于對照組B(P<0.05),且研究組新生兒肺損傷發生率顯著高于其他兩組,窒息、感染、肺炎等發生率與對照組A比較差異有統計學意義(P<0.05)。
3 討論
胎膜早破是指臨產前胎膜自然破裂,其中1/3發生在足月之前[3],是妊娠晚期較為嚴重的并發癥之一,易導致孕婦出現早產、絨毛膜羊膜炎及新生兒窒息、感染等,尤其是早產胎膜早破,對母體及新生兒均會造成嚴重的不良反應,大量研究顯示,胎膜早破的誘因中生殖道感染排列首位,也是導致早產的重要原因[4-5]。據國外研究者Giraldo-Isaza[6]報道,早產胎膜早破如不予及時處理,約50%孕婦在24 h內出現早產,90%在1周內分娩,胎膜早破后羊水大量流出,胎兒缺少羊水保護,且影響胎盤的血流循環,促使胎兒臍帶受壓導致宮內窘迫,同時羊水減少還可引起胎位不正;胎膜早破時,羊膜腔感染加重,羊水中致病菌抑制子宮頸、子宮對縮宮素的敏感性,導致子宮收縮不協調,產程進展緩慢、異常,增加難產率,胎兒感染的概率也隨之增加,因此臨床處理胎膜早破者需根據孕婦孕周大小擬定治療方案,降低產婦不良發應發生率[7-9]。通過對86例PPROM及60例早產胎膜未破、68例正常足月孕婦進行研究,結果顯示研究組孕婦剖宮產率(60.4%)、產后出血率(19.7%)均顯著高于其他兩組,但研究組與對照組A比較,僅剖宮產率最高,羅健英等[3]通過分析259例早產胎膜未破(A組)與198例早產胎膜早破者(B組)的母嬰結局進行分析,顯示B組剖宮產率高達54.0%,明顯高于A組44.4%,與該研究結果基本一致,充分說明早產胎膜早破對產婦危害較大,極易誘發胎位不正,增加分娩難度;比較3組新生兒結局,顯示研究組新生兒發生肺損傷發生率(31.3%)明顯高于其他兩組,且組間差異有統計學意義(P<0.05),分析原因,可能是早產胎膜早破易誘發新生兒缺血缺氧,而早產新生兒肺組織功能不完善,易出現肺損傷,這與左凌燕[10]、羅健英等[3]研究結果類似。
綜上所述,早產孕婦剖宮產概率增加,尤其是早產胎膜早破孕婦,且孕婦分娩后產后出血、產褥期感染發生率明顯增加,其新生兒合并肺損傷、感染、窒息等概率較大,臨床應予以重視,提高孕前保健,減少早產胎膜早破發生,一但發生,積極進行保胎、促進胎兒肺成熟、適時抗感染等對癥治療。降低新生兒死亡率,使傷殘率下降。
[參考文獻]
[1] 劉光華.早產合并胎膜早破的臨床分析及護理[J].臨床合理用藥雜志,2014,7(20):27-28.
[2] 謝幸,茍文麗.婦產科學[M].8版.北京:人民衛生出版社,2013:133-134.
[3] 羅健英,盧紅艷,高鷹. 198例早產胎膜早破的臨床分析[J].中國婦幼保健,2016,31(11):2335-2338.
[4] 周艷.早產合并胎膜早破對產婦和早產新生兒的臨床影響[J].臨床醫藥文獻電子雜志,2016,3(14):2767-2768.
[5] 何建秀,杜雪蓮, 郭雪花,等.胎膜早破合并早產的發生及妊娠結局分析[J].西南民族大學學報:自然科學版,2014,40(4):495-498.
[6] Giraldo-Isaza MA,Ber g hellaV.Cervicalcercla g eandp reterm PROM[J].Clin Obstet Gynecol ,2013,54(2):313-320.
[7] 王燕.198例早產病例臨床分析[J].中華全科醫學,2013,11(9):1406.
[8] 武鶴立,桑霞.抗生素應用時間對胎膜早破分娩結局的影響[J].中國基層醫藥,2013,20(2):223-224.
[9] 邰雯.足月胎膜早破破水時間及抗生素治療對分娩結局的影響[J].中國誤診學雜志,2011,11(13):3132-3133.
[10] 左凌燕.早產合并胎膜早破對產婦及早產新生兒的影響[J].深圳中西醫結合雜志,2015,25(3):9-10.
(收稿日期:2017-01-22)

