食管鱗癌淋巴結轉移病理及影像學危險因素分析
韓鵬 劉松 夏潔 周正揚*
食管鱗癌淋巴結轉移病理及影像學危險因素分析
韓鵬 劉松 夏潔 周正揚*
目的研究食管鱗狀細胞癌淋巴結轉移臨床病理及CT影像學危險因素,為評估有無淋巴結轉移提供依據。方法回顧性分析2010年1月至2016年4月行術前CT平掃及增強檢查的176例食管癌患者臨床病理及影像資料,分析淋巴結轉移的危險因素。結果176例患者,90例(51.14%)發生淋巴結轉移。腫瘤T分期及腫瘤上下徑是影響淋巴結轉移的獨立危險因素(P<0.05)。以“T分期≥3”為評估標準時,敏感度及特異度分別為71.9%、52.3%,以“腫瘤長徑≥4.95cm”為評估標準時,敏感度及特異度分別為48.3%、77.9%。結論術前食管鱗癌除行常規CT軸位掃描測量軸位長徑外,還應補充多平面重建,測量腫瘤上下徑值,從而對易發生淋巴結轉移患者進行有效評估。
食管癌 淋巴結轉移 體層攝影術 X線計算機 危險因素
食管鱗狀細胞癌是我國常見的消化道惡性腫瘤之一,淋巴結轉移是影響食管癌預后及復發的重要因素[1]。根治性手術切除加區域淋巴結清掃是治療早期食管癌患者的主要方法。既往研究多從病灶位置及浸潤深度等方面分析食管癌淋巴結轉移的特點[2-4],本文旨在研究分析可手術切除的食管鱗狀細胞癌淋巴結轉移的臨床病理及CT影像學危險因素,為術前評估有無淋巴結轉移提供臨床影像學參考依據。
1 臨床資料
1.1 一般資料 收集2010年1月至2016年4月在本院行術前CT檢查的176例食管癌患者臨床及影像資料。其中男132例,女44例;年齡46~82歲,平均年齡(65±7.9)歲。納入標準:(1) 術后病理確診為食管鱗狀細胞癌。(2)術前行CT平掃及增強檢查且病灶在CT圖像上清晰可見。(3)所有患者均行根治性手術切除加區域淋巴結清掃。(4)患者術前未行放化療等任何治療。(5)病例資料完整,包括患者性別、年齡、腫瘤分化程度、大體分型、T分期、CT圖像完整。1.2 設備與掃描方法CT檢查采用16或64排螺旋CT(美國通用電子公司)。仰臥位,腳先進,掃描范圍從頸部至肝頂部水平。掃描參數:管電壓120kV,管電流250~350mA,層厚5mm,層間距5mm,FOV35~40cm,矩陣512×512,旋轉時間0.7s/圈,螺距1.375,標準重建,縱隔窗(窗寬350HU,窗位45HU)。一次掃描屏氣3~5s。平掃后,采用高壓注射器經肘前靜脈注射碘海醇(Omnipaque350mg/ml:GEHealthcare)100~120ml,注射速率3.0ml/s。
1.3 臨床資料及圖像分析 記錄術后病理證實腫瘤分化程度、大體分型及T分期。在影像處理工作站上,分別由兩名放射科醫生獨立測量每例病灶圖像CT值(包括平掃和增強)、腫瘤上下徑以及腫瘤軸位長徑(腫瘤在橫斷面上最大長徑)。感興趣區(ROI)選定原則:盡量選取病灶在橫斷面上的最大層面,放置圓形或橢圓形ROI測量腫瘤CT值,直線測量腫瘤軸位長徑,另外在多平面重建上測量腫瘤上下徑。平掃值記為CT1,增強值記為CT2,計算增強前后CT值的變化(DCT=CT2-CT1),以上測量值均取兩者平均值以減少誤差。對圖像分析有差異之處,兩者通過協商達成一致。見圖1。
1.4 統計學方法 采用SPSS22.0統計軟件。淋巴結轉移與病理及CT影像學之間單因素分析中,分類資料采用χ2檢驗,等級資料采用非參數兩獨立樣本檢驗,連續資料先行正態分布檢驗,符合正態分布資料采用兩獨立樣本t檢驗,非正態分布資料采用Mann-Whitney檢驗。單因素分析有統計學意義的參數進行多因素二元Logistic回歸分析,后采用受試者工作曲線(ROC)分析各因素在鑒別有無淋巴結轉移方面的敏感性與特異性,通過約登指數法確定界值。以P<0.05為差異有統計學意義。
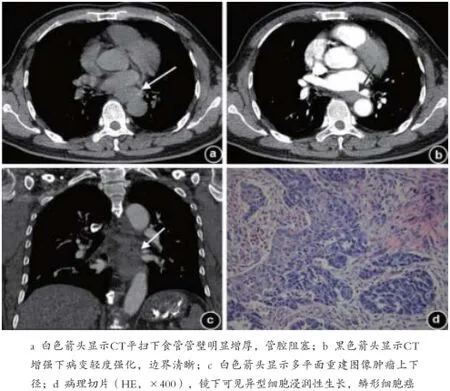
圖1 食管胸中下段鱗狀細胞癌,伴有淋巴結轉移
2 結果
2.1 術后病理及淋巴結轉移情況 術后病理證實:IA期11例,IB期11例,ⅡA期54例,ⅡB期24例,ⅢA期33例,ⅢB期25例,ⅢC期16例,IV期2例。共176例患者,其中90例發生淋巴結轉移,淋巴結轉移率為51.14%。
2.2 單因素分析淋巴結轉移危險因素 在單因素分析中,患者的年齡、性別、腫瘤大體分型、平掃CT值、增強CT值和DCT值均與淋巴結轉移差異無統計學意義(P>0.05),腫瘤的分化程度、T分期、腫瘤長徑及腫瘤軸位長徑是影響淋巴結轉移的危險因素(P<0.05)。見表1。2.3 多因素分析淋巴結轉移危險因素 對單因素分析篩選出有統計學意義的危險因素,行二元Logistic回歸,結果顯示:T分期及腫瘤上下徑是影響淋巴結轉移的獨立危險因素(P<0.05)。腫瘤分化程度及腫瘤軸位長徑并非是淋巴結轉移獨立危險因素(P>0.05)。見表2。
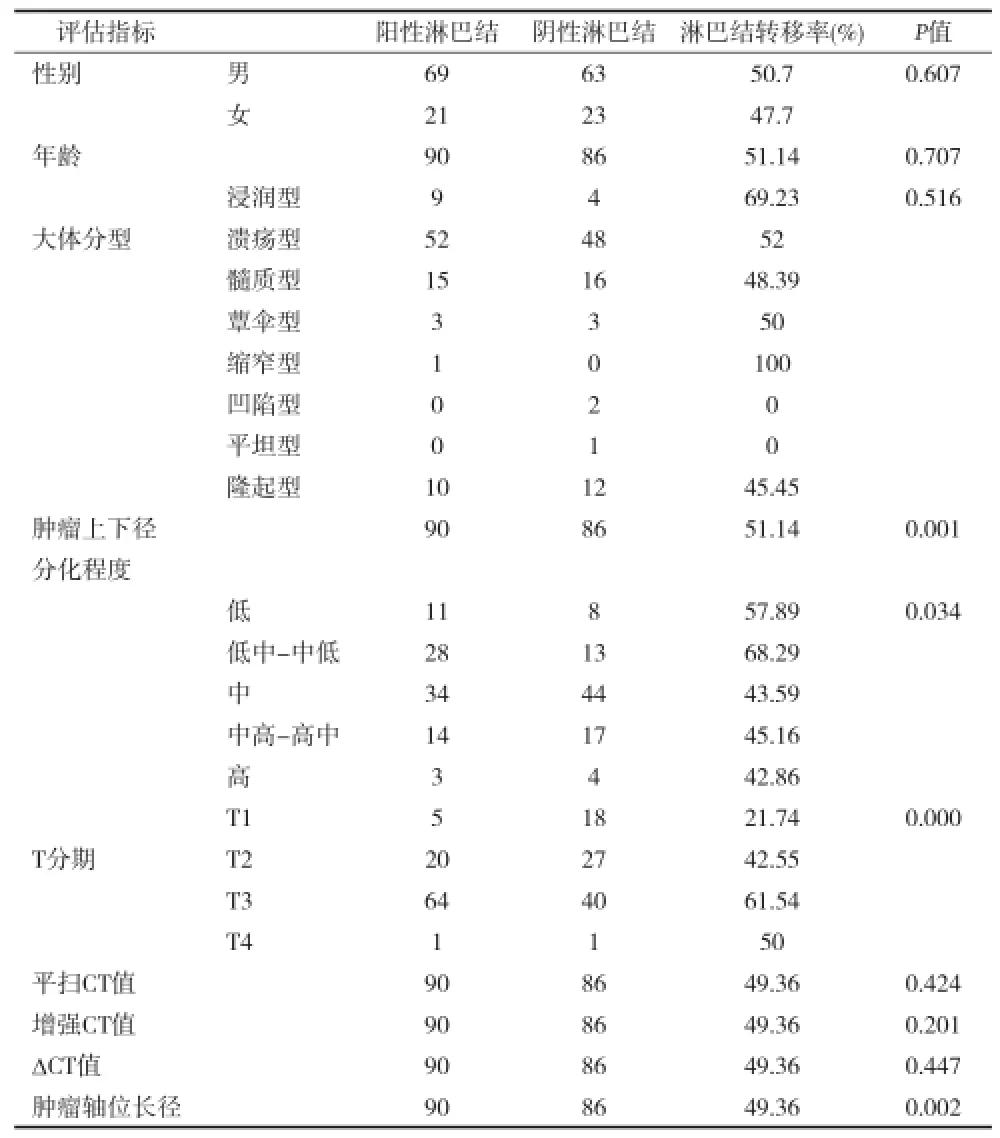
表1 單因素分析176例食管癌淋巴結轉移的危險因素(n)
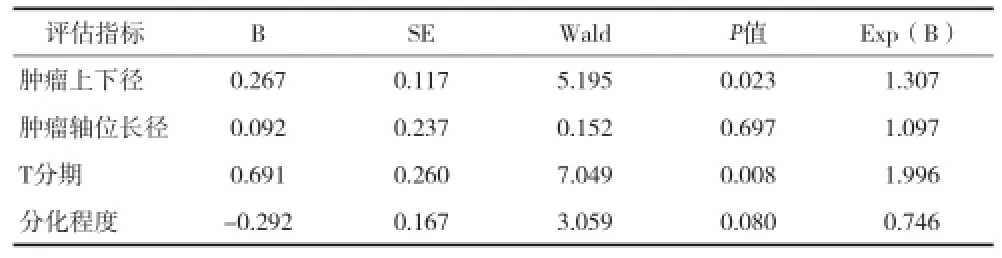
表2 多因素分析176例食管癌患者淋巴結轉移的危險因素
2.4 ROC曲線分析淋巴結轉移危險因素 對多因素分析篩選有統計學意義的危險因素,行ROC曲線分析,結果顯示:以“T分期”為評估標準時,曲線下面積為0.636,敏感度為71.9%,特異度為52.3%。而以“腫瘤上下徑”為評估標準時,曲線下面積為0.644,敏感度和特異度分別為48.3%、77.9%。
3 討論
手術切除是治療早期胸中下段食管癌患者的主要方法。放化療則適用于頸段、胸上段及晚期食管癌。但無論哪種治療方案,淋巴結轉移都是影響腫瘤復發和預后的主要因素[5]。有文獻報道稱,如果未發生淋巴結轉移,食管癌術后5年生存率為68.2%,隨著淋巴結轉移數目的增加,患者5年生存率也大幅度降低[6]。因此,了解淋巴結轉移的危險因素,對術前評估有無淋巴結轉移情況有重要意義。
T分期的劃分是根據腫瘤侵犯食管壁及周圍結構情況,腫瘤浸潤越深,分期也越高。本組數據顯示,食管鱗癌的T分期是淋巴結轉移的獨立危險因素(P<0.05)。本組T1、T2、T3、T4期患者的淋巴結轉移率分別為21.74%、42.55%、61.54%、50%,結果較之前研究有所差異,如黃斌等認為T1、T2、T3、T4期患者的淋巴結轉移率分別為16.7%、72.8%、84.1%、92.1%[2]。這可能與樣本量少且樣本分布不均有關,本組資料中T4期患者較少是因為根據食管癌治療規范指南,T4a期(侵及心包、膈肌和胸膜)雖選擇根治性手術切除,但這類患者術前多數已行輔助放化療治療,本文已將其排除納入標準,而T4b期(侵及主動脈及氣管等)的食管癌患者則選擇非單純手術切除的其他治療方案,也不符合本文納入標準。ROC結果顯示,以“T分期”為評估指標時,曲線下面積為0.636,T分期≥3時,約登指數最大(0.242),敏感度為71.9%,特異度為52.3%。可見,當腫瘤達到T3時,易發生淋巴結轉移,這可能與食管特殊解剖有關。食管黏膜下層與肌層淋巴管網較為豐富,由于隨著腫瘤侵襲,病灶可沿縱橫淋巴管網發生淋巴結轉移播撒,所以臨床應警惕T3期以上患者,注意淋巴結轉移情況。
既往研究中,宋濤等通過研究食管癌原發灶在CT灌注上的成像方法,認為食管癌淋巴結轉移與表面通透參數有關[7],而本文主要通過食管癌原發灶在常規CT影像學上的特征進行分析。本組資料單因素分析結果顯示,在CT影像學因素中,腫瘤平掃CT值、增強CT值及DCT值均與淋巴結轉移無統計學意義,腫瘤上下徑及腫瘤軸位長徑是淋巴結轉移的危險因素(P<0.05),在二元Logistic回歸分析中,腫瘤上下徑是淋巴結轉移的獨立危險因素(P=0.023)。采用ROC分析結果:以“腫瘤上下徑”為評估標準時,曲線下面積為0.644,腫瘤長徑≥4.95cm時,約登指數最大(0.262),敏感度和特異度分別為48.3%、77.9%。表明在腫瘤上下徑≥4.95cm時,易發生淋巴結轉移。既往研究中,術后病理腫瘤長徑是否為淋巴結轉移的危險因素,各家報道不同[8-10],Zeybek等認為腫瘤長度≥3cm時,淋巴結轉移率增高,并將其作為判斷食管癌預后的一個重要因素,但李浩淼將腫瘤長度以5cm為界,認為腫瘤長度與淋巴結轉移無統計學意義(P>0.05)。作為術前評估,作者認為,腫瘤在CT影像學的特征較術后病理的腫瘤長徑更具有臨床意義,所以在日常食管癌CT掃描后處理中,除常規CT軸位掃描,測量腫瘤軸位長徑外,還應對食管癌患者行多平面重建,測量腫瘤上下徑,為臨床評估淋巴結轉移情況,提供一定影像學依據,結合腫瘤浸潤深度,提高臨床評估食管癌淋巴結轉移的準確性,這對今后前瞻性研究淋巴結轉移也有重要指導作用。當然,還須今后進一步擴大樣本例數研究證實。
按腫瘤分化程度不同,本組資料顯示低分化、低中及中低分化、中分化、中高及高中分化及高分化鱗癌的淋巴結轉移率分別為57.89%、68.29%、43.59%、45.16%、42.86%。既往研究中,腫瘤分化程度是否為淋巴結轉移的危險因素,一直存在爭議。王軍等認為腫瘤分化程度越低,越易發生淋巴結轉移[3]。而李斌等認為只有脈管及腫瘤浸潤深度是淋巴結轉移的危險因素,腫瘤分化程度在單因素分析中無統計學意義(P>0.05)[4]。本組數據經Mann-Whitney檢驗,分化程度與淋巴結轉移有統計學意義(P<0.05),但在多因素Logistic回歸分析中,其無統計學意義(P>0.05),說明腫瘤分化程度不是影響淋巴結轉移的獨立危險因素,本組“低中及中低分化”組比“低分化”組以及“中高及高中分化”組比“中分化”組的淋巴結轉移率稍高,與其他報道不一致,這可能與分類方法不同、病變早期有關。
綜上所述,腫瘤T分期及腫瘤上下徑是影響食管癌淋巴結轉移的重要獨立危險因素。因此,臨床在治療食管鱗癌患者前,除行常規CT軸位掃描測量軸位長徑外,還應補充多平面重建,測量腫瘤上下徑值,當腫瘤上下徑≥4.95cm,腫瘤浸潤突破肌層時,很有可能已發生淋巴結轉移,結合既往研究中,轉移淋巴結本身的CT特征,從而有效評估術前淋巴結轉移情況,提高患者預后生存率。
[1] Liu Y, Ma L, Wang S, et al. Prognostic value of lymph node metastases and lymph node ratio in esophageal squamous cell carcinoma. European Journal of Surgical Oncology (EJSO), 2010, 36(2): 155-159.
[2] 黃斌, 紀勇, 陳國強, 等. 胸段食管鱗癌淋巴結轉移規律和淋巴結清掃方式探討. 中華臨床醫師雜志(電子版), 2011, 5(5):1289-1293.
[3] 王軍, 韓春, 祝淑釵, 等. 胸段食管癌淋巴結轉移規律及其影響因素. 中國腫瘤臨床, 2010,37(2):90-93.
[4] 李斌, 相加慶, 張亞偉, 等. 食管癌淋巴結轉移特點及其危險因素. 中華胃腸外科雜志, 2011, 14(9):711-714.
[5] Akutsu Y, Matsubara H. Lymph node dissection for esophageal cancer. General thoracic and cardiovascular surgery, 2013, 61(7): 397-401.
[6] 陳元美, 陳俊強, 朱坤壽, 等. 淋巴結轉移數目與胸段食管鱗癌根治術預后關系. 中華胸心血管外科雜志, 2014, 30(2):76-78.
[7] 宋濤, 李祥, 張建偉, 等. 食管鱗癌淋巴結轉移與CT灌注參數及血管生成的關系. 放射學實踐, 2012, 27(7):750-753.
[8] 趙松, 吳彬, 齊宇, 等. 胸段食管癌淋巴結轉移的相關因素. 中國老年學雜志, 2015,35(6):1489-1490.
[9] 李浩淼, 李印, 劉先本, 等. 313例胸段食管鱗癌患者的淋巴結轉移特點. 中華腫瘤雜志, 2015, 37(11):841-844.
[10] Zeybek A, Erdogan A, Gülkesen KH, et al. Significance of tumor length as prognostic factor for esophageal cancer. International surgery, 2013, 98(3):234-240.
ObjectiveTo explore pathologic and radiological risk factors of lymph node metastasis(LNM)in esophageal squamous cell carcinoma(ESCC)and p rovide evidence for lymph node dissection.MethodsThe risk factors of LNM were analyzed retrospectively in 176 patients with ESCC who underwe nt preoperative Computed Tomography(CT)from January 2010 to April 2016.ResultsLNM occurred in 90 of 176 patients(51.14%). T staging and the tumor(head-foot)length were independent factors of LNM(P<0.05). The sensitivity and specifi city preoperatively were 71.9% and 52.3% with “T staging≥3”,48.3% and 77.9% with “tumor(head-foot)length≥4.95cm”.ConclusionPatients with ESCC who undergo CT preoperatively should be measured including not only tumor axial length but also tumor(head-foot)length by multi-planner reformation to predict the occurrence of LNM precisely.
Esophageal carcinoma Lymph node metastasis Tomography X-ray computed Risk factors
210008 南京大學醫學院附屬鼓樓醫院
*通信作者

