壓力調節容量控制與容量控制模式在新生兒呼吸窘迫綜合征中的臨床應用比較
周海燕 胡金繪 武 榮▲
1.杭州市第三人民醫院兒科,浙江杭州 310009;2.揚州大學醫學院附屬淮安市婦幼保健院新生兒醫學中心,江蘇淮安 223002
呼吸機相關性肺損傷是指機械通氣本身誘發的肺損傷,在應用機械通氣的新生兒中有較高的發病率,是增加新生兒病死率和住院時間的重要原因。壓力調節容量控制 (pressure regulated volume control,PRVC)通氣是近年來新的復合通氣模式,其能保證小潮氣量的精確通氣,使被普遍認為易造成通氣過度和氣壓傷的容量控制(volume control,VC)通氣成為可能。有研究表明在新生兒呼吸衰竭的治療中,同定壓模式(pressure control ventilation,PCV)相比較,PRVC具有較低的氣道峰壓 (peak inspiratory pressure,PIP)及平均氣道壓[1-4]。本研究對比PRVC模式和VCV模式在32例應用呼吸機支持的新生兒呼吸窘迫綜合征(neonatal respiratory distress syndrome,NRDS) 患兒中的應用,為臨床提供參考。
1 資料與方法
1.1 一般資料
選擇2014年5月~2015年3月揚州大學醫學院附屬淮安市婦幼保健院新生兒醫學中心住院32例新生兒呼吸窘迫綜合征患兒為研究對象,研究經揚州大學醫學院附屬淮安市婦幼保健院醫學倫理委員會審核通過,將所采用的治療方法告知家長并簽署知情同意書。入選標準:①符合NRDS診斷且需機械通氣[5];②均在生后4 h內入院。排除標準:先天性心臟病、先天性代謝紊亂或其他嚴重的先天畸形。共入選新生兒32例,其中男 21 例,女 11 例;胎齡(35.89±3.21)周;出生體重(2.38±0.66)kg;早產 23 例,足月兒 9 例;主要并發癥為重癥肺炎3例,顱內出血2例,氣漏2例,慢性肺疾病2例;胸部X線RDS分級:Ⅱ級8例,Ⅲ級24例。
1.2 分組
將入選的32例RDS患兒隨機分為兩組:PRVC組(17例),VC組(15例)。兩組新生兒出生體重、胎齡及性別相比較,差異均無統計學意義(P>0.05),具有可比性。所有32例患兒均痊愈出院。見表1。
1.3 一般治療
保暖、保持環境安靜、維持內環境穩定、治療原發疾病、抗菌素預防和或治療感染;所有病例均未應用肺表面活性物質(家長簽字確認拒絕)。
1.4 呼吸機模式選擇及相關參數設置
使用MAQUE Servo-I呼吸機,根據呼吸機模式選擇不同分為PRVC組(PRVC模式通氣)和VC組(VC模式通氣48 h后改PRVC模式通氣)。相關參數設置范圍:潮氣量:5~8 mL/kg,呼氣末壓力(positive endexpiratory pressure,PEEP):5 ~8 cmH2O (1 cmH2O=0.098 kPa),吸氣時間:0.35~0.45 s,呼吸機吸氣觸發壓力敏感值:-1~-2 cmH2O,呼吸頻率(respiratory rate,RR):30~60 次/min,吸入氧濃度為(fraction of inspired oxygen,FiO2):21%~100%。參數調節原則:遵循新生兒呼吸生理學基本原則,根據疾病嚴重程度、潮氣量、動態順應性、每分鐘通氣量、動脈血氣等變化調整參數,用以維持脈搏氧飽和度在90%~95%、呼氣末二氧化碳分壓范圍為 30~55 mmHg(1 mmHg=0.133 kPa)和正常的血氣值。

表1 兩組患兒一般臨床資料比較(x±s)
1.5 觀察指標
觀察PRVC組和VC組機械通氣時間、吸氧時間、住院時間;比較通氣過程中兩組的pH值<7.35、pH 值>7.45 癥、高碳酸血癥(PCO2>60 mmHg)及低碳酸血癥(PCO2<35 mmHg)的發生率,PIP 和血氣分析的變化;觀察機械通氣前、通氣6、24、48 h的呼吸頻率(respiratory rate,RR)、心率(heart rate,HR)及平均動脈壓血壓 (mean arterial blood pressure,MABP), 通氣1、6、24、48 h 的氧合指數(oxygenation index,OI)的變化,OI計算方法為 (MAP×FiO2×100)/PaO2。
1.6 統計學方法
采用SPSS 13.0統計學軟件進行數據分析,計量資料數據用均數±標準差(x±s)表示,兩組間比較采用t檢驗;不同時間點相關數值的比較分析采用重復測量數據的方差分析;計數資料用率表示,組間比較采用χ2檢驗,以P<0.05為差異有統計學意義。
2 結果
2.1 兩組患兒機械通氣前后各時間點的HR比較
兩組HR呈下降趨勢,在通氣48 h時基本接近正常范圍(120~140次/min),兩組間通氣時的各時間點HR相比較,差異均無統計學意義(P>0.05);PRCV組內各個時間點之間HR比較,差異有統計學意義(F=4.381,P < 0.05);VC 組內各個時間點之間比較,差異無統計學意義(F=1.494,P>0.05)。見表2。
2.2 兩組患兒機械通氣前后各時間點的RR比較
PRVC和VC組的RR呈下降趨勢,在機械通氣48 h時基本接近正常范圍(35~60次/min),兩組間RR在同一時間點相比較,差異均無統計學意義(P>0.05)。PRCV組內各個時間點RR比較,差異有高度統計學意義(F=10.390,P < 0.01);VC 組內 RR 在各個時間點的比較,差異有高度統計學意義(F=5.727,P<0.01)。見表3。
2.3 兩組患兒機械通氣后各時間點的MABP比較
PRVC和 VC組的MABP變化均在正常范圍。兩組間同一通氣時間點MABP比較,差異均無統計學意義(P>0.05)。PRVC組各時間點比較,差異無統計學意義(F=0.146,P > 0.05));VC 組內各個時間點比較,差異無統計學意義(F=0.026,P > 0.05)。 見表 4。
2.4 兩組患兒機械通氣后各時間點的PIP比較
兩組PIP變化整體呈下降趨勢。PRVC組PIP在機械通氣1、6、24 h時間點均低于VC組,差異有統計學意義(P<0.05);48 h時間點兩組PIP比較,差異無統計學意義 (P>0.05);PRVC組各時間點之間相比較, 差異有高度統計學意義 (F=5.723,P<0.01);VC組內各個時間點之間相比較,差異有高度統計學意義(F=69.610,P < 0.01)。 見表 5。
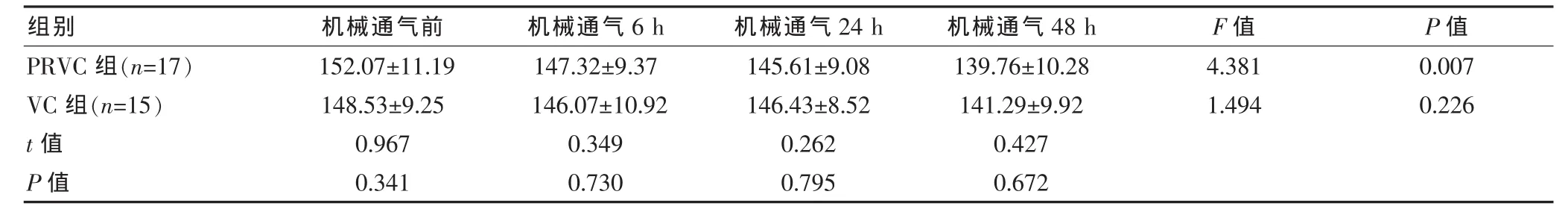
表2 兩組機械通氣前后各時間點的HR比較(次/min,x±s)

表3 兩組患兒機械通氣前后各時間點的RR比較(次/min,x±s)

表4 兩組患兒機械通氣前后各時間點的MABP比較(mmHg,x±s)

表5 兩組患兒機械通氣后各時間點PIP比較(cmH2O,x±s)
2.5 兩組患兒機械通氣后各時間點OI比較
兩組OI指數變化整體呈下降趨勢,PRVC組OI指數在各個時間點均低于VC組,其中,機械通氣1 h與VC組比較,差異無統計學意義(P>0.05),機械通氣 6、24、48 h時差異均有統計學意義 (P <0.05);PRVC和VC組組內各個時間點之間OI比較,差異均有高度統計學意義(F=5.708、13.140,均 P < 0.01)。 見表6。
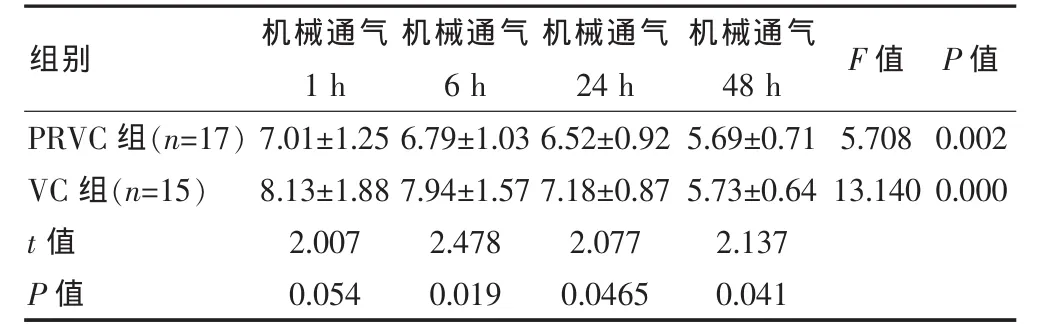
表6 兩組患兒機械通氣后各時間點OI比較(x±s)
2.6 兩組患兒機械通氣時pH值比較
機械通氣48 h內共測得126個pH值,其中PRVC組71個pH值,VC組55個pH值;兩組機械通氣時pH值<7.35發生率與pH值>7.45發生率相比較,差異均無統計學意義(P>0.05)。見表7。

表7 兩組患兒機械通氣過程中測得的pH值[n(%)]
2.7 兩組患兒機械通氣過程中PCO2比較
機械通氣48 h內共測得126個PCO2值,其中PRVC組71個PCO2值,VC組55個PCO2值;兩組機械通氣時 PCO2<35 mmHg發生率與 PCO2>60 mmHg發生率比較,差異均無統計學意義(P>0.05)。見表8。
3 討論
NRDS是新生兒常見的嚴重肺部疾病,多見于早產兒,其機制是由于缺乏由Ⅱ型肺泡細胞產生的表面活性物質所導致的肺泡表明張力增大,發生進行性肺不張,患兒氧供不足,通氣障礙,致使二氧化碳的蓄積,從而造成低氧血癥,臨床上出現氣促、呼吸困難、紫紺等,甚至呼吸衰竭死亡[5]。外源性肺表面活性物質在一定程度上能改善肺泡的表面張力,但在短期時間內難以糾正患者的通氣及換氣功能障礙,所以必要的呼吸支持能改善患者的通氣換氣功能。傳統的機械通氣如VC模式等,為避免發生高碳酸血癥,往往應用較高的吸氣峰壓或較大的潮氣量,以維持新生兒呼吸窘迫綜合征患兒的肺泡擴張和正常范圍的血氣值,易導致呼吸機相關性肺損傷(VALI)的發生,并造成撤機時間延長[6-7]。PRVC是一種新的復合通氣模式,其設置特點是在預設的潮氣量基礎上,通過自動調節吸氣時供氣流速,維持通氣壓力和容量的相對恒定,以盡可能低的氣道壓力維持肺膨脹,在治療新生兒肺順應性低和呼吸道阻力高的疾病如新生兒呼吸窘迫綜合征時,可降低呼吸機相關性肺損傷的風險[8-10]。
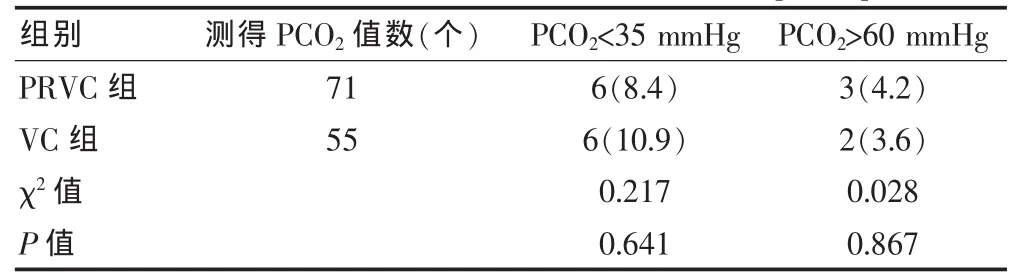
表8 兩組患兒機械通氣過程中PCO2比較[n(%)]
由于考慮到VC模式的缺點,本研究采用VC模式通氣48 h后改為PRVC模式繼續通氣。本研究發現,PRVC模式治療患RDS的新生兒時,RR、HR和OI呈逐漸下降趨勢,并且在48 h內接近正常范圍,所有患兒均痊愈出院,結果提示PRVC模式治療NRDS有效,與相關文獻報道一致[11-15]。本研究發現兩組OI在機械通氣6 h起PRVC組高于VC組,差異均有統計學意義,提示PRVC模式治療效果優于VC組。
研究發現,高吸氣峰壓通氣時早期(6 h)可導致Ⅱ型上皮細胞內肺表面活性物質的減少[16],而其他相關研究也表明相應炎癥因子如α腫瘤壞死因子、白細胞介素-1、金屬蛋白酶-2等可在機械通氣早期介導或參與體內炎性反應,導致肺損傷[17-19]。本研究發現PRVC模式下PIP低于VC模式,差異有統計學意義(P < 0.05),兩種模式間 PaO2、PaCO2、pH 和 MABP 比較,差異均無統計學意義(P>0.05),提示在新生兒呼吸窘迫綜合征的治療中,與VC模式比較,PRVC模式可明顯降低PIP,因而有可能降低肺氣壓傷的發生。
綜上所述,PRVC模式結合了PC和VC的優點,與VC模式相比,在保證容量的前提下,可將所需要的壓力調節在最低水平,有可能減輕VILI及腦損傷,在治療新生兒呼吸窘迫綜合征時,PRVC可作為一種較理想的肺保護性通氣模式,但是,由于本研究病例少,且病情大多屬于輕中度,故還需要多中心的進一步研究。
[1]曾思良.壓力調節容量通氣(PRVC)治療新生兒呼吸衰竭的療效分析[J].中國現代藥物應用,2013,7(14):52-53.
[2]龍蘋,廖燕玲,易容松,等.壓力調節容量控制通氣治療嬰幼兒呼吸衰竭的療效分析[J].柳州醫學,2011,24(1):14-16.
[3]胡金繪,王軍,武榮.壓力調節容量控制通氣與同步間歇指令通氣在治療新生兒呼吸窘迫綜合征中的比較[J].中國醫藥導報,2014,11(19):39-43.
[4]D'angio CT,Chess PR,Kovacs SJ,et al.Pressure-regulated volume control ventilation vs synchronized intermittent mandatory entilation or very low-birth-weight infants:a randomized controlled trial[J].Arch Pediatr Adolesc Med,2005,159(9):868-875.
[5]邵肖梅,葉鴻瑁,丘小汕.實用新生兒學[M].4版.北京:人民衛生出版社,2011:395-398.
[6]Slutsky AS.Lunginjurycaused bymechanical ventilation[J].Chest,1999,116(Suppl 1):9s-15s.
[7]Nicolas de Prost,Jean-Damien R,Georges S,et al.Ventilator-induced lunginjury:historical perspectivesand clinical implications[J].Annals of Intensive Care,2011,1(1):1-15.
[8]郝小清,武榮.新生兒呼吸窘迫綜合征防治進展[J].中華全科醫師雜志,2012,11(8):590-593.
[9]周曉光.病人觸發通氣在新生兒臨床的應用[J].實用兒科臨床雜志,2010,25(2):86-89.
[10]劉家朋,覃紅梅,龐武成.不同吸氣流速模式對輔助/控制通氣患者呼吸力學的影響[J].中華危重癥醫學雜志:電子版,2011,4(2):82-85.
[11]胡金繪,武榮.壓力調節容量控制通氣模式治療新生兒呼吸窘迫綜合征的臨床觀察[J].中國當代醫藥,2013,20(34):56-57.
[12]溫旭新,蔡光華,馮戈平.壓力調節容量控制通氣治療新生兒呼吸衰竭的臨床研究[J].中國實用醫藥,2012,7(13):102-103.
[13]曾春野.汪偉.PRVC模式在新生兒呼吸窘迫綜合征中的應用[J].中華全科醫學,2012,10(5):735-784
[14]楊雪紅,宋少俊.壓力調節容量控制通氣在呼吸窘迫綜合征治療中的臨床應用[J].陜西醫學雜志,2014,43(5):542-543.
[15]黃蘊,趙映敏,俞玲玲,等.壓力調節容量控制通氣治療早產兒肺透明膜病臨床觀察[J].中國現代醫生2011,49(4):28.
[16]花少棟,杜江,劉秀香,等.新生兔機械通氣肺損傷超微結構的改變[J].中國新生兒科雜志,2007,22(1):20-22.
[17]武前枝,倪琛琛,張志紅.機械通氣對小鼠肺損傷的初步研究[J].安徽醫科大學學報,2012,47(7):805-808.
[18]劉穎,劉志.基質金屬蛋白酶與急性肺損傷/急性呼吸窘迫綜合征[J].國際呼吸雜志,2006,26(5),369-372.
[19]吳江堯.序貫機械通氣治療小兒呼吸衰竭臨床觀察[J].中外醫學研究,2014,12(21):45-46.

