突發性聾臨床實踐指南(American Academy of Otolaryngology-Head and Neck Surgery發布)/
李昕琚 摘譯 梁勇 蔣濤 張勤修
審校/1 南方醫科大學附屬南方醫院耳鼻咽喉頭頸外科(廣州510515);2 加拿大RWM聽力言語實驗室;3 四川省中醫院
本指南主要針對突發感音神經性聾,突發感音神經性聾是引發突聾的諸多原因之一,如果及時發現并治療,可以加速患者的聽力恢復,改善其生活質量。在美國,每100 000人口中有5至20人患感音神經性突發性聾,每年新增4 000病例。本指南使用術語定義如下:
(1)突發性聾定義為快速起病,在72小時內患者一側或雙側耳發生的主觀感受得到的聽力障礙;
(2)突發感音神經性聾(suddea sensorineural hearing loss,SSNHL)是突發性聾(SHL)的一個亞型:①其性質屬于感音神經性聾,②滿足既定的聽力學標準:a感音神經性聽力損失指耳蝸、聽神經或高級聽覺中樞感知或處理異常;b最常使用的聽力測試標準指至少在連續3個頻率聽力下降≥30 dB。由于往往缺少發病前的聽力測試結果,故聽力損失程度是根據與對側耳比較來確定。
(3)特發性感音神經性突聾(idopathic sudden sensorineural hearing loss,ISSNHL)定義為:盡管進行了適當檢查,但仍無法明確確切病因的感音神經性突聾。
本指南采用的SSNHL定義與國家耳聾及其它交流障礙協會(National Institude on Deafners and Other Communication Disorders,NIDCD)標準吻合;當然在臨床實踐中,SSNHL的定義有可能延伸到包括聽力損失小于30dB的病例。
首診的醫務人員應能鑒別SSNHL和其它原因引起的突聾,以便早期診斷和治療。應找出導致突發感音神經性聾的非特發性病因,并進行對因處理,其中最緊迫的病因有前庭神經鞘瘤(聽神經瘤)、中風和惡性腫瘤。盡管如此,首診中高達90%的突發感音神經性聾疑似由血管、病毒或多方面等非特發性因素引起。
在SSNHL患者中,最多只有32%到65%的患者可自愈,但這也可能過高地估計了自愈率。患者的預后取決于多方面的因素:年齡、是否伴有眩暈、聽力損失程度、聽閾曲線類型以及從發病到治療的間隔時間。治療的方法很多,包括全身和局部的激素、抗病毒藥物、改善血液流變學藥物、利尿劑、高壓氧治療、其它醫學治療、中耳瘺管修補術以及單純的臨床觀察。鑒于致病原因通常未知,這些治療方法的優劣難以比較。
由于部分患者的潛在病因在最初的臨床表現中并無明確表現,故本指南建議對患者進行長期隨訪。除此之外,聽力部分或完全沒有恢復、或有持續性耳鳴的患者應接受耳鼻喉、聽力和心理評估的長期處理。
本指南主要為患SHL、年滿18歲以上成年患者進行診斷和治療的醫師所編寫。指南首先對非感音神經性突聾(non-SSNHL)的病因、診斷和治療進行簡短介紹,然后再詳細介紹感音神經性突聾。以下幾個重點需予以牢記:
①在首診患者中只有10%到15%的患者能明確病因。伴有危及生命而需要急診治療的SSNHL患者實屬少數。在多達三分之一的病例中,病因只有在長期隨訪評估后才能明確。
②在85%到90%的病例中,盡管對患者進行了徹底評估,但其潛在病因首診時依然未知,或者難以確定,故只能在沒有病理結果的情況下制定治療方案。因此,雖然特發性患者的病理各有不同,但采用一種通用的處理方法是適合的。
③突聾的主要癥狀是耳脹滿感和阻塞感,該癥狀過于普遍,且具有非特異性,導致檢查和治療常被耽誤。新出現的耳阻塞感或脹滿感可能是潛在嚴重疾病的癥狀,需立即檢查。
④伴隨SSNHL的耳鳴能使患者感到極度焦慮和抑郁,必須充分認識到主要感官功能突發性喪失給患者心理上所帶來的影響。
⑤醫師需要熟悉助聽器、聽力輔助技術(hearing-assistive technology,HAT)、耳鳴康復和植入聽力輔助裝置,以便幫助患者治療康復。
⑥本指南鼓勵對患者采取“團隊式”治療方法。
由于該癥狀發生率較高,錯過早期診斷和治療可引發不良后果,患者面臨專業不同的首診醫務人員,大量與治療有關的文獻都是規模偏小的研究和個案報道,以及缺乏有關干預方法的隨機對照試驗,所以亟需制定出基于循證醫學證據的臨床指南,幫助醫師對突發感音神經性聾的干預治療。此外,對突發感音神經性聾患者的檢查、治療、咨詢和隨訪,在全球各地大不相同,之間的差異大都因臨床實踐和培訓不同所致,而非出于不同的臨床需求。在美國和世界各地,至今缺乏對突發感音神經性聾診治各方面達成的共識,更有力地說明制定出一份基于循證醫學證據指南的重要性,提倡診治的最佳方案。
本指南是美國頒布的第一份突發感音神經性聾的臨床實踐指南,合理使用能改善患者保健和預后。盡管現時有大量關于突發感音神經性聾的文獻發表,但均缺乏高質量的循證醫學證據,導致對突發感音神經性聾診治的困惑和分歧。本指南在多學科達成共識和充分考慮了各種建議利弊的基礎上,為醫師提供有循證醫學證據的推薦意見。為了充分利用改善患者生存質量的機會,本指南必須加強診斷的準確性、確保及時的干預、力爭治療的一致性、減少不必要的檢驗和影像學檢查,改善患者聽力和康復效果。
表1和表2分別列出基于循證醫學建議表述的定義。鑒于大部分的指南涉及與診斷相關的證據,故將根據牛津循證醫學中心的建議表述歸納在表2中。指南中基于循證醫學證據的條目概況見表3。
1(條目1) 排除傳導性聾:對突發性聾的患者,醫師應鑒別是感音神經性聾(SNHL),還是傳導性聾(CHL)(強烈推薦)
本條目的目的是強調鑒別傳導性聾和感音神經性聾對于治療和評估預后非常重要,這兩種引發聽力下降的常見原因可通過病史、體格檢查、音叉檢查和聽力測試相結合加以鑒別。傳導性聾和感音性聾的治療策略不同,傳導性聾可獲得非常有效的治療,如果醫師沒有考慮到感音神經性聾而診斷為傳導性聾,將會延誤突發感音神經性聾患者的治療。

表1 指南中對循證醫學證據的定義

表2 循證醫學證據的質量分級

表3 基于循證醫學證據行動表述的總結
1.1 病史 醫師詢問病史時應包含有無外傷史、外耳和耳道有無疼痛、是否有溢液、是否發熱或其它全身系統癥狀(更多主要病史相關信息見條目2)。患者不能準確區分主觀聽力損失是傳導性聾還是感音神經性聾,因此,有針對性的體檢大有必要。
1.2 體格檢查 查看外耳道和鼓膜是鑒別突聾患者是傳導性聾還是感音神經性聾所必須的檢查。傳導性聾的病因包括耵聹栓塞、中耳溢液、中耳炎、異物、鼓膜穿孔、外耳道炎造成的外耳道水腫、耳硬化癥、外傷和膽脂瘤等,很多情況下可通過耳鏡檢查診斷。鼓氣耳鏡、聽力測試和鼓室導抗測試也能幫助診斷。感音神經性聾患者的耳鏡檢查結果多為正常,而傳導性聾患者則大多發現異常。對突聾患者而言,如有耵聹栓塞,應先清除后,再開始診斷。
音叉試驗可用來核實純音測聽的結果,即使還沒有進行純音測聽,韋伯試驗和林納試驗結果明確,可以協助醫師鑒別傳導性聾和感音神經性聾。
2(條目2) 完善要素:醫師應對雙側突聾、復發的突聾或發現神經性病灶的疑似突發感音神經性聾患者進行評估(推薦)
本條目旨在鼓勵醫師首診時,從疑似突發感音神經性聾患者中尋找那些和潛在疾病相關的臨床特征。這些疾病包括全身系統疾病、自身免疫疾病、代謝性疾病、雙側梅尼埃病和某些神經系統疾病。如果確診患者患其中一種疾病,該患者很可能并沒有本指南界定的突發感音神經性聾,應按照疑診結果進行診治。
醫師應對具有上述情況的患者進行病史、全身體查、神經系統檢查和必要的聽力測試等評估。醫師應詢問患者聽力下降是雙側還是單側、眩暈和神經系統定位癥狀(表4)。如有先前的聽力測試結果和神經系統檢查資料,需全面分析評估。

表4 聽力損失相關疾病臨床特征列表
2.1 雙側突發性聾 雙側突發性感音神經性聾相對少見,因此須特別關注發病原因,部分病因在表5中列出。
雙側突發感音神經性聾的病因可能是血管性、代謝性、自身免疫性、感染性、腫瘤性、中毒性、外傷性或炎癥性。急性雙側聽力損失可由以上任何一種原因引起,但并不常見,同樣病因也可引起單側聽力損失。
2.2 既往突聾或波動性聽力損失 大多數感音神經性突聾發作前無波動性聽力損失,故任何波動性聽力損失的出現,應警惕是否因其它病因造成。突發感音神經性聾患者如有波動性聽力下降病史,應檢查是否有梅尼埃病、自身免疫性內耳疾病、Cogan綜合征和高粘血癥,而臨床上尤以梅尼埃病最常見。波動性聽力下降早期病史意味著聽力下降持續的過程,然后集中表現為突聾,通常累及單耳,雙耳病例較少。自身免疫性內耳病和Cogan綜合征一般不會在發病時影響雙耳。在所有上述疾病中,聽力損失表現為逐漸下降,或呈波動性,不過偶然會突然下降,而被視為感音神經性突聾。

表5 部分雙側突發性聽力損失相關病因
2.3 有局灶體征的突聾 新發的有局灶體征的突聾表明中樞神經系統病變。雖然目前尚無與突聾相關的中風隨機對照研究,不過大量數據表明早期診斷和治療能改善中風的預后,所以提高對突聾作為廣泛腦血管事件的一部分的認識是很重要的。
耳內動脈阻塞是中風導致的急性單側聽力損失最常見的機制,大多數迷路梗塞的病例與小腦前下動脈支配區域的血管疾病有關,這些病例既有急性單側聽力損失,又有前庭功能障礙,有時單側聽力損失也可能是小腦前下動脈支配區域發生短暫性腦缺血的結果;前庭癥狀也有可能是由外周前庭缺血、位于側腦橋的支配前庭的中樞結構梗死或二者兼有所導致的。
由小腦前下動脈阻塞引起的缺血性聽力損失的特征包括同側的霍納綜合癥(眼交感神經輕癱:瞳孔縮小、上瞼下垂和面部無汗)、復視、眼球震顫、同側面部無力和麻木、眩暈、言語不清、惡心嘔吐、共濟失調、單側肢體活動障礙、對側痛覺和溫度覺消失。對于有潛在的嚴重粥樣硬化導致的椎基底動脈狹窄的患者,突發性雙側聽力損失可能是小腦前下動脈支配區域梗死的前驅癥狀。
位于顳后中部的初級聽覺皮層(顳橫回)的單側中風不是典型的引發聽力損失的原因。雙側聽覺皮層受影響的中風很少見,但可能會導致波動性雙側聽力下降。正是在這種情況下,患者可能表現為波動性聽力下降的先期病史,可導致言語識別能力下降或喪失聽覺。傳統的純音測聽和詞語識別測試表明,累及耳蝸神經核前部的中風不會影響聽力,除非是雙側中風。
研究表明,感音神經性突聾與中風的急性發作和病程延續的風險相關。在對364名急性后循環中風患者的前瞻性研究中,8%的患者有聽力損失,有時發生在中風的前幾天。一項研究證明,感音神經性突聾患者在未來5年后發生中風的可能性為12.8%,對照組的可能性為7.8%;在對其它如高血壓、高脂血癥、糖尿病等干擾因素進行調整后,感音神經性突聾患者發生中風的風險為非感音神經性突聾患者的1.64倍。盡管該數據不符合本指南數據統計意義的標準,但醫師仍然應關注這些研究,并隨時準備為患者提供咨詢。
其它不常見的伴突聾的中樞神經系統疾病包括多發性硬化、癌性腦膜炎、淋巴瘤性腦膜炎和非常少見的中樞神經系統血管內淋巴瘤和偏頭痛性梗死。多發性硬化的特征是單側無力或麻木、視力下降、復視或下肢輕癱。腦部MRI可能表現為腦白質信號異常,尤其是在液體衰減反轉恢復(FLAIR)圖像中尤為明顯。無論是感染性、腫瘤性或炎癥性腦膜炎均表現為腦脊液中蛋白含量提高、白細胞增多(腦脊液細胞增多癥)和其它可能的腦脊液異常。伴感音神經性突聾的腫瘤或其它導致橋小腦角結構損害的疾病有時會發生單側肢體不靈活、半身共濟失調和面肌無力。前庭神經鞘瘤會出現典型的緩慢進行性聽力下降癥狀,但有些情況下,也可能表現為感音神經性突聾,腫瘤的大小與突發性聽力突降并無直接關聯。
3(條目3) 計算機斷層掃描:醫師不應將頭部和腦部計算機斷層掃描作為對疑似感音神經性突聾患者的初始評價方法(強烈不推薦)
本條目的目的是避免不適當地使用頭部/顱腦CT對疑似感音神經性突聾患者進行初始評估。計算機斷層掃描潛在的不利影響顯著,包括放射線暴露和靜脈造影的副作用,并不能為初始治療方案提供任何有用信息。有局灶體征的患者、有外傷史或耳慢性疾病而需要CT檢查的患者除外。但不是指影像學檢查對診治感音神經性突聾患者完全沒有作用,有些患者最終可能會從顱腦MRI檢查或薄層、高分辨率顳骨CT檢查(而不是常規的頭部/顱腦CT;見條目6)中獲益。
美國放射醫學會運用循證醫學方法為影像學檢查制定了適當準則(ACR-AC):1至3級為"通常不適合",4到6級為"可能適合",7到9級為"通常適合"。增強或無增強的頭部CT在對突發性聽力損失和眩暈患者的使用,只能達到3級,意味著在大多數情況下,針對這些特定的臨床現狀,是不必要使用此項檢查,而患者利弊評估也表明此項檢查不適宜。同時,美國放射醫學會考慮的臨床情況并不僅限于突發性聽力損失,假如這樣的話,其適用級別有可能更低。在指南當前版本中,編委認為病史和體格檢查已經確診膽脂瘤或其它病理情況是否存在,如果有的話,采用靶向的顳骨CT會更適合。
作為適用標準的一部分,美國放射醫學會引入了放射劑量評估和不同診斷檢查的相對放射等級(RRLs)評估方法。相對放射等級是一種以毫希弗(mSv)為單位的劑量范圍,測量被吸收的輻射量。相對放射等級分為0到5級。超聲和MRI掃描無射線暴露,故相對放射等級為0;成人胸部X光片的相對放射等級是1,輻射劑量約為小于0.1mSv;CT掃描的相對放射等級是3,輻射劑量為1到10mSv。因此,非靶向的頭部和顱腦CT掃描對評估感音神經性突聾來說不僅不適合,而且還會產生不必要的危害。
疑似感音神經性突聾患者的主要鑒別診斷是區分內耳、前庭聽神經或腦干的異常。現有的影像學技術并不能很好地顯示內耳的細微結構,在橋小腦角腫瘤的檢測中,MRI早已取代了CT或氣對比CT,CT難以檢測出早期腦干梗死。本指南建議并不適用于其它一些情況,CT只有在不能進行MRI檢查時才使用,如患者裝有起搏器、有嚴重的幽閉恐懼癥,或是經濟困難。其它情況包括患者患有已知的骨骼系統疾病,如佩吉特病、纖維性結構不良或轉移至顳骨的腫瘤,這些疾病雖可由病史提供診斷的指導,仍可考慮使用CT。概括來說,對于疑為感音神經性突聾、但病史和體格檢查均未發現病因的患者,CT掃描是一種很低效的檢查,會帶來較多的費用和輻射暴露,不予推薦。
4(條目4) 特發性感音神經性突聾的純音聽力檢查:醫師應將連續3個頻率聽力下降30dB,并且病史和體格檢查未能發現其它潛在病因的患者,診斷為疑似特發性感音神經性突聾(推薦)
感音神經性突聾必須通過聽力測試確診,以鑒別傳導性聾和感音神經性聾,并可得出頻率特性的聽力閾值。感音神經性突聾定義:發生時間在72小時以上,至少3個連續頻率聽力損失≥30dB。該定義的前提是感音神經性突聾發病前雙耳聽力正常或雙耳聽力損失相同。在對差耳聽力損失是否為"新發的"作決定時,醫師必須選擇自己所能接受的肯定程度。差耳為"新發的"聽力損失的"肯定程度"可分為4級:
①非常肯定:患者發病前已有聽力學測試評估。
②肯定:患者發病前無耳科病史,或自認為發病前雙耳聽力正常。
③比較肯定:患者長期有聽力問題,并自述主觀感覺目前感音神經性突發聾使聽力下降。
④不肯定:醫師感覺患者先前已有聽力損失,但無病歷記錄。
在初診和隨訪時,進行精確的聽力測試評估對合理治療突發聾患者說是必需的。因此,初診的聽力測試評估應按照優先執行模式進行,其主要內容如下:
a.詳盡的病史
b.除去過多的或阻塞的耵聹后行耳鏡檢查
c.需執行現行的美國國家標準協會(ANSI)標準,包括在測試環境所允許的最大環境噪聲水平、聽力計校準、聽力圖存檔,包括使用適當的長寬比和符號。還應有測試耳特有的掩蔽的氣導和骨導聽閾、言語識別閾(SRT)和詞語識別得分(WRS),應提供測試結果的信度和效度證明。應在250到8 000Hz的頻率區間測試氣導閾值,如:500和1 000Hz或1 000到2 000Hz之間的閾值差異≥20dB聽力級(HL),則還應測試中倍頻的750、1 500、3 000和6 000Hz的聽閾。骨導聽閾應在250至4 000Hz予以測試。
d.耳特有的言語識別閾(SRT)以dB HL為單位,應用標準化的揚揚格詞表來測試(如:CID W-1詞表)可以用選擇的錄音,也可用監控的現場語音(MLV)來測試。將純音測聽平均閾值(PTA)和言語識別閾綜合考慮,有助于識別可疑的感音神經性突發聾。
e.耳特有的掩蔽的詞語識別得分(%)應在言語識別閾30至40dB以上的感覺級來測試;測試中使用單音節詞匯表(如:NU-6和W-22等),雙側耳應使用不同的單詞表。在診治感音神經性突發聾患者時,醫師不可避免地使用一系列聽力測試結果。因此,需要管理好聽力檢測結果,不僅包括氣導和骨導閾值,以及言語識別閾和詞語識別得分,還包含掩蔽級別、信度、效度、所使用的單詞表、給聲方法(MLV或單詞表)和傳聲器類型,保證數據對比的實用價值。
f.須用按美國國家標準局規范來校準的儀器,來進行耳特有的導抗測試,主要內容如下:
①耳特有的鼓室導抗圖
②耳特有的在500至4 000Hz的對側聲反射閾(dB HL)
③耳特有的在500至4 000Hz的同側聲反射閾(dB HL)
④耳特有的在500至1 000Hz的聲反射衰減。
在資源和(或)受限,不能進行聽力測試時,可考慮自動聽力測試作為備選。
5(條目5) 實驗室檢查:醫師不應對特發性感音神經性突聾患者進行常規的實驗室檢查(強烈不推薦)
不鼓勵采用常規的實驗室檢查,因不能改善特發性感音神經性突聾患者的診治,還會產生相關費用和潛在的諸如假陽性結果、假陰性結果或二者兼而有之的危害。但如果相關病史提示某些特殊的實驗室檢查有助于鑒別部分聽力損失的特殊的潛在病因,則可選擇性地對患者進行一些特殊的實驗室檢查,如對地方病高發地區測試萊姆病的滴度。
關于常規實驗室檢查用于感音神經性突發聾診斷的研究有限,僅限于觀察性研究和病例對照研究。其中大多數樣本量偏小,缺乏檢驗對于診治改善預后的證據。
大多數感音神經性突發聾患者的病因未明,部分可能的病因有病毒感染、血管損傷、自身免疫性疾病、內耳疾病和中樞神經系統異常。伴有突聾的病毒或支原體感染或風濕性疾病的血清學研究發現,它們與感音神經性突發聾有不同的聯系,且對激素反應不同。有證據表明自身免疫性疾病和特發性感音神經性突發聾有關聯。抗體應答在大多數患者中是一過性的,這些文獻的作者認為,某種一過性的現象可能激發了抗體活性而導致聽力損失。在一項對48例患者的研究中,研究者發現特發性感音神經性突發聾與異常水平的抗凝血酶III、C蛋白、D二聚體、纖維蛋白原或活化的C蛋白抵抗無關。
另一項研究評估了19例感音神經性突發聾患者的血清和腦脊液標記物,但沒有獲得因實驗室檢查而改善治療的研究結果,最終限制了這些資料的實用性。類似的還有,在老年患者中,糖尿病、高血壓和高血脂伴特發性感音神經性突發聾的病例顯示了與腦部微血管病變和預后的相關性,但這種相關性的臨床意義尚不明確。盡管在一項對133例感音神經性突發聾患者的研究中發現,低水平的促甲狀腺激素是有利于預后的積極因素,但由于該研究沒有進行多重比較,其結果缺乏統計學意義。一項病例對照研究顯示低葉酸與感音神經性突發聾有關(全部44例均為低水平),但這項研究的臨床意義不明確。其它與聽力損失相關的因素有脂肪酸、輔酶Q、神經酸和補體3b。
如前所述,任何檢驗均可能導致假陽性結果的評估,這種評估會付出醫學的、心理的和經濟的代價。除非有證據表明從某項特殊的檢驗中能獲得潛在受益,否則行檢驗產生的損失將超過任何潛在的獲益。目前尚無充足的證據表明常規實驗室檢查會改變診斷、治療的方案和預后。所有與該內容相關的研究都受到樣本量或研究方法的限制。具有陽性結果的研究,如低TSH與預后的相關性需要更多的研究來證明,然后再對其臨床意義進行評估。
6(條目6) 蝸后病理學:醫師應對特發性感音神經性突聾患者行MRI、聽性腦干反應(ABR)或聽力學隨訪來評估蝸后病變(推薦)
應對特發性感音神經性突聾患者進行蝸后病變的檢查,因為在此類病人中,有少數但極為重要的一部分人有著潛在的病變,最常見的為前庭神經鞘瘤。顱腦、腦干和內聽道(IACs)使用釓的 MRI是對蝸后病變最敏感的檢測方法,聽性腦干反應和聽力測試結果的持續異常也可提示蝸后病變,但常需要行MRI作進一步的評估。聽性腦干反應結果正常或隨訪的聽力測試結果無變化的患者,可與醫師共同商議是否有必要再做MRI檢查。
6.1 前庭神經鞘瘤的風險 10%~20%的前庭神經鞘瘤患者在其病史的某一時間段,會發生突發性聽力下降,不過突聾患者中患前庭神經鞘瘤的比例略低一些,但仍然值得注意。突聾患者中,患橋小腦角腫瘤的比例相對較高,可達2.7%至10.2%。
MRI、聽性腦干反應或隨訪性聽力學測試對檢測前庭神經鞘瘤是很重要的,因為臨床癥狀不可能可靠地區分感音神經性突聾是由潛在的腫瘤引起的,還是由更為常見的特發性因素引起的。前庭神經鞘瘤的患者更常發生患側耳在突發聾發作前的耳鳴、相關的耳痛或感覺異常,然而這些癥狀很少見,所以即使沒有這些癥狀也不能排除蝸后病變。盡管低頻聽力損失的病人患潛在的腫瘤可能性較低,但患有前庭神經鞘瘤的感音神經性突發聾患者的聽力測試結果可以是任何一種類型。
可能導致突發感音神經性聾的相關事件或疾病(如:氣壓傷或近期的病毒感染)同樣存在于近三分之一的患有前庭神經鞘瘤的病人中。聽力恢復情況無法預測患者的突聾是否由腫瘤引起,各種大小的腫瘤均能引起突聾。一項大型研究得出腫瘤平均大小為2.1cm,其中10%的腫瘤大于3cm。因此,應該告知所有患者前庭神經鞘瘤存在的風險,并給予他們有關各種診斷策略和治療選擇的建議。由于費用較少和在突發感音神經性聾患者中該腫瘤發病率較高,所有的突發感音神經性聾患者均應接受前庭神經鞘瘤的檢查。醫師不應放棄對蝸后病變的檢查,包括相關疾病、聽力測試、眼震電圖(ENG)或聽力恢復情況。
6.2 磁共振成像 MRI是診斷前庭神經鞘瘤的金標準,直接做MRI比在聽性腦干反應檢查后再做的性價比更高。使用金釓增強的MRI最為敏感,且適應性更廣。高分辨率快速自旋回波或梯度回波的內聽道MRI成像(如FIESTA方案)對診斷突發感音神經性聾患者的前庭神經鞘瘤敏感,并且比金釓增強的MRI更高。
磁共振的優越性在于它還可確定其它一些引起突發感音神經性聾的原因(如耳蝸炎癥或多發性硬化),或得到一些引起突發感音神經性聾的潛在病因的提示(如小血管腦缺血)(表6)。直接發現與突發感音神經性聾相關的病理性MRI異常的總體陽性率為7%至13.75%。
MRI檢查的一個缺點是有可能意外發現一些與聽力損失無關的結果,在一項突聾患者研究中,57%的患者MRI檢查有異常,但與聽力損失直接相關的異常率僅占20%。在另一項研究中,MRI異常病例占總病例數的34.5%,其中36%與聽力損失直接相關。總的來說,在有聽覺前庭癥狀的患者中,有意外發現的比例很高(47.5%),不過其中只有一小部分(2.5%)需要額外處理和檢查。
一個與MRI相關的問題是有可能出現的對釓,或對釓所引起的腎源性組織纖維化的罕見速發反應(<1%)。幸運的是,后者在沒有腎臟基礎病的患者中極為少見。快速自旋回波MRI可以避免這些與增強相關的風險。顯然,在這種情況下,行MRI前,患者應與醫師進行詳盡討論。
6.3 聽性腦干反應 聽性腦干反應對大于1cm的前庭神經鞘瘤非常敏感,然而也有局限性。聽性腦干反應用于檢測小體積的前庭神經鞘瘤的敏感度從8%至42%不等;而在2 000至4 000Hz頻率范圍內,如果聽力損失超過80dB時,聽性腦干反應則不起作用。聽力損失程度沒有那么嚴重,聽性腦干反應測試也面臨諸多問題。聽性腦干反應的敏感度與聽力損失程度成正比;而輕度或已恢復的聽力損失更有可能獲得聽性腦干反應的假陰性結果。

表6 MRI異常的突發感音神經性聾患者人數(n=82)
6.4 聽力學隨訪 對于突發感音神經性聾發作后仍有殘余聽力的患者,連續聽力測試以觀察聽力損失的進展是檢查有無蝸后病變的方法。當然,連續聽力測試不能直接診斷蝸后病變,不如MRI和聽性腦干反應敏感。考慮到大多數的蝸后病變是良性的,且突聾患者中蝸后病變的發生率相對較小,連續聽力測試可作為一種選擇。
就選擇此種方法的患者而言,在6個月內需進行下一次聽力測試。兩次測試中2個或更多頻率有大于10dB HL的聽力損失,或詞語識別得分下降大于10%的患者,應行聽性腦干反應或MRI檢查。
7(條目7) 和患者溝通:醫師應告知特發性感音神經性突聾患者關于該病的自然病程、醫療干預的獲益和風險以及已知療效證據的局限性(強烈推薦)
鼓勵醫師為患者提供信息,使患者能充分參與決策過程中(表7)。

表7 與特發性感音神經性突聾患者溝通的要點
讓患者參與到治療決策過程中,使其有更好的依從性,達到理想結果,此舉已在美國得到廣泛認可。共同決策指醫師為患者提供更全面的咨詢服務,給患者個性化治療方案的選擇并告知其效果,包括其有效性和成功的機率。患者和醫師分享其價值取向以及對于治療方案利弊的相對重要性的認識。通過共同商議,醫師和患者共同做出最佳治療策略的決策。為此以下3個要素必須充分考慮:
①患者和(或)家屬的參與;②充分披露可行方案涉及的利弊因素;③醫師和患者(家屬)共同參與。
針對基本治療方案,以下幾點需雙方溝通討論:①診斷應涵蓋可能包括的病因;②對于可用治療方法的選擇;③每種治療方法涉及的風險和獲益;④共同決策。醫師應利用自己的專業知識,幫助患者根據自身的病史,對提議的治療方案的風險和獲益進行評估。醫師不僅應關注客觀療效,還應關注生活質量和功能健康狀況。
8(條目8) 初始的皮質激素治療:醫師應對感音神經性突聾患者采用初始皮質激素治療(可選擇)
實驗室證據表明,在特發性感音神經性突聾中有大量炎性細胞死亡,激素治療使其得到改善。皮質類固醇包括強的松、甲強龍、琥珀甲強龍和地塞米松是在內耳局部發生作用,對病毒、血管、梅毒、自身免疫疾病、內淋巴積水(梅尼埃病)和其它原因引起的聽力損失有效。但大多數研究不符合最高的質量證據標準,例如:經隨機對照試驗、系統性綜述和meta-分析證據報道的驗證。
8.1 口服皮質類固醇激素治療對個體患者的獲益/風險對比 聽力自發性改善最多的是在發病最初的兩周內,后期恢復的也有,但極少。與此相同,在最初的2周內,皮質類固醇激素治療能讓聽力有最大程度的恢復,而在以后的4到6周幾乎無效。
為了獲得最好的治療效果,口服強的松的推薦劑量是1mg/kg/d一次頓服(不分次),通常每日最大劑量為60mg,療程為10到14天。有關治療方案比較有代表性的一個方法是首先按最大劑量服用4天,之后每2天減量10mg。強的松、甲強龍和地塞米松的作用效力分別是氫化可的松的4倍、5倍和25倍,60mg的強的松等于48mg的甲強龍和10mg的地塞米松。根據以上標準,需注意這些用藥劑量的比值,否則會導致劑量不足。例如:通常處方開出的甲強龍是4mg每片,首日6片,之后每日遞減1片,服用6天,總量為84mg。這樣相當于僅僅服用了105mg強的松,而不是按上述規則的要求:對體重為60kg的成人在14天中強的松總量應達到540mg。早期治療至關重要,應確保患者初始服用足夠的劑量。
全身皮質類固醇激素治療對很多器官均有潛在的副作用。為了最大程度降低治療的風險,有胰島素依賴、控制不佳的糖尿病、不穩定性高血壓、結核、消化道潰瘍及之前對皮質類固醇有精神反應等健康問題的患者,可能不適合接受全身皮質類固醇治療。
不過,大部分嚴重的副作用是長期服用激素所致,推薦使用的類固醇治療感音神經性突聾10至14天的療程中所發生的副作用常常可接受和可控制。
8.2 鼓室內使用皮質類固醇 一種較新的皮質類固醇的給藥方法是由鼓室內途徑給藥。本指南的另一部分將介紹,經全身皮質類固醇治療后沒有恢復的患者,使用鼓室內途徑的皮質類固醇治療作為"挽救性治療"。此處將介紹經鼓室內使用皮質類固醇激素作為初始治療方法。Pames等人首次發表了動物實驗數據和臨床序列研究,證明經鼓室內途徑使用皮質類固醇激素后內耳的激素水平增高,其中三分之一患者獲得療效,而針對其他特定的耳科疾病,獲得療效患者的比例更高。隨后的實驗室數據表明:經過鼓室內應用激素后外淋巴的激素濃度增高。繼這些論文之后,大量的無對照且常為綜述性的小系列研究,得出了有關鼓室內使用激素的不同的結果。一種為了改善不良預后,對25名有嚴重聽力損失的患者使用口服和鼓室內給予激素相結合的初治方法,其中3名有肯定效果;然而,經鼓室內途徑大劑量使用強的松并逐漸減量,卻使16名患者中的14名聽力得到部分或完全恢復。另一項研究將口服與鼓室內使用皮質類固醇與單獨口服進行對比,兩者對聽力改善顯示無差別。近期一項研究建議,僅行鼓室內使用皮質類固醇治療,其方法是連續3天進行注射,在34名受試者中只有3名聽力未得到改善。一篇系統性綜述總結到,對于不能耐受或不愿接受全身激素治療的特發性感音神經性突發聾患者,鼓室內使用皮質類固醇是一種有價值的解決辦法。對于不能全身使用激素的糖尿病患者,鼓室內使用激素也是一種選擇。
地塞米松和琥珀甲強龍是鼓室內激素治療中常用的激素。實驗研究表明,組胺和透明質酸等因子可促進皮質類固醇激素的轉運,使其更容易通過圓窗膜。鼓室內使用皮質類固醇可對免疫抑制和離子內環境穩態產生作用。不同研究所發現的皮質類固醇激素濃度差別很大;大多數研究提到的鼓室內地塞米松濃度為10至24mg/mL,甲強龍濃度為30 mg/mL或更高。研究顯示濃度越高療效越好。在不同研究中,鼓室內使用皮質類固醇的頻率也有很大差別,有的研究是患者使用一種等壓管(PET)每日數次自行給藥,有的由醫師連續數日給藥,有的每周一次或更少。與此同時,鼓室內使用激素作為初始、二次和補救性治療也均有報道。但是更多更嚴謹的研究指出,諸如此類關于獲得療效的初步研究報告,即使文獻數量大,但卻難以評價。雖然鼓室內使用激素的毒性比全身給藥小,但仍有副作用,雖不多見,還是會有疼痛、一過性眩暈、感染、持續鼓膜穿孔、在注射過程中可能出現血管迷走神經的反應或暈厥、費用高和患者需多次就醫等情況。
唯一一項250名特發性感音神經性突聾患者使用口服與鼓室內激素對比治療的隨機對照研究是在16個醫療中心進行的,所有患者均在發病后的14天內進行觀察。在對感音神經性突聾患者的初始治療中,及時地給予口服和鼓室內相等劑量的激素,兩者的療效相當,聽力改善的患者占總受試者的比例均大于75%。由于這二組治療對聽力產生的效果相當,醫師在選擇治療方法時,應考慮其它因素,例如:副作用的風險和費用。口服激素組的副作用發生率為88%,包括血糖升高、易煩渴以及睡眠或食欲變化;而鼓室內使用激素組的副作用發生率為90%,有注射部位的短暫疼痛和冷熱刺激引起的短暫眩暈。這些副作用均可控制,多數在1至2周內可以恢復,持續6個月以上的鼓膜穿孔極為少見。
8.3 皮質類固醇激素治療的弊與利 雖然現有隨機對照研究依然無法證實激素治療是否利弊相當,但也沒有充足證據表明這種療法無效。大量觀察性研究表明該療法是有效的。考慮到感音神經性突聾的破壞性和聽力損失對生活質量產生的嚴重影響,本指南編委認為:雖然能改善聽力的可能性很小,這種療法還是適合為患者提供(表8)。

表8 皮質類固醇激素治療特發性感音神經性突聾a的框架性指南
9(條目9) 高壓氧療法:醫師應在診斷特發性感音神經性突聾后的3個月內,對患者進行高壓氧治療。(可選擇)
該條目的目的是對高壓氧治療進行評估,盡管在美國用高壓氧治療治療(表9)特發性感音神經性突發聾并不普及,并且沒得到美國食品藥品管理局(FDA)的認可,但目前已有與此相關的隨機對照研究和一篇Cochrane綜述。血管中介物和耳蝸局部缺血被認為是與某些感音神經性突發聾有關,并且有可能最終導致聽力損失。高壓氧是讓患者進入一種專門設計的密封艙內,其中氧濃度為100%,壓力大于1個絕對大氣壓,這可使某些對缺血很敏感的組織——耳蝸的局部氧分壓大大提高。此外,高壓氧治療對免疫力、氧的轉運和血流動力學有復合作用,可以減輕缺氧和水腫,并且增強機體對感染和缺血的宿主反應。

表9 高壓氧治療特發性感音神經性突聾要點
高壓氧療法已被推廣為一種特發性感音神經性突聾的治療、特別是輔助治療方法。Cochrane綜述中提到,1960年高壓氧治療首次用于治療法國和德國工人的突發聾。從此,已有大量的研究(數量=91)報道和評估高壓氧治療突發聾,不過,其中僅有一小部分是隨機對照研究。
Cochrane綜述包含了7篇發表于1985年至2004年之間,并經過鑒定的隨機對照研究。采用的獲益顯著性的評估標準是聽力改善50%。盡管在高壓氧治療后50%的聽力改善沒有顯著性提高,但卻提高了聽力獲得25%改善的機會。數據顯示,醫師用高壓氧治療每治療5名患者,其中有1名患者的聽力可獲得25%的改善機會。是否這個結果具有臨床上的顯著性,尚有爭議。盡管這份研究總體數量(數量=392)太小以至于無法進行亞組群分析,數據顯示聽力的改善可能與所表現聽力損失的嚴重程度相關。如果在急性發作后的2周內進行高壓氧治療效果會更好。當然,所有這些問題均應在今后的隨機對照試驗中做進一步探討。
盡管高壓氧治療產生嚴重副作用的風險很小,但副作用的風險依然存在,包括壓力造成的耳、鼻竇和肺損傷、暫時性的近視加重、幽閉恐懼癥和氧中毒。大多數的研究沒有發現較嚴重的副作用。
在782名患者由于各種原因接受的11 376次高壓氧治療中,難以適應中耳壓力變化是最主要的并發癥,多達17%。另一項研究顯示,在由于各種適應癥而接受高壓氧治療的患者中,45%患者出現了咽鼓管機能障礙。在由于突發感音神經性聾而接受高壓氧治療的患者中,這些副作用發生的幾率相對較小,因為這些患者通常伴有全身激素治療,可以減輕引起壓力平衡困難和咽鼓管功能障礙的炎癥和水腫。在一項對80名突發感音神經性聾進行高壓氧治療的研究中,5名(6.25%)產生了耳或鼻竇氣壓傷。除此之外,在高壓氧治療的過程中患者會有一定程度的幽閉而引起焦慮。
高壓氧治療是一項昂貴又耗時的治療手段,常規療程每次需1至2小時,數天至數周為一療程,標準治療一般為5至10個療程。
由于綜述中參加實驗的患者人數較少、實驗方法學的缺陷和有關報道不足,故對其結果應持謹慎態度。昂貴的費用、潛在的副作用(包括氣壓傷)、發表文獻關于療效臨床意義的疑問以及混雜的干擾因素(類固醇,抗病毒藥物,流變學藥物)導致利弊很難權衡。證據表明,在聽力下降發生的最初3個月內,采用高壓氧治療作為突發感音神經性聾的輔助治療方法可能是有療效的,對嚴重聽力損失的患者可能的療效更大。
10(條目10) 其它藥物治療:不應按常規方式給特發性感音神經性突聾患者使用抗病毒藥物、溶栓藥物、血管擴張劑或抗氧化劑。(不推薦)
突發感音神經性聾一個可能的病因是病毒感染引發的炎癥,可能的作用機制包括病毒直接感染耳蝸或蝸神經,螺旋神經節內潛伏的病毒再活化以及一旦發展為全身感染后的免疫介導機制。理論上,使用抗病毒藥物可能對聽力恢復有幫助效果,但目前多數實驗都未發現增加抗病毒治療后的任何療效。除此之外,使用抗病毒藥物具有副作用,如惡心、嘔吐、光敏感和較少見的可逆性神經病學反應,包括精神狀態的改變、頭暈和癲癇。
突發感音神經性聾另一種可能的病因是耳蝸缺血,由于內耳的血供沒有側枝循環且血管細微,大多數血管病變如出血、栓塞和血管痙攣均可對內耳產生不良影響和損傷,導致感音神經性突聾。但大多數感音神經性突聾患者可能不僅僅是由缺血引起,臨床上也難以印證。血管活性藥物適用于增加耳蝸血流量,前列腺素E具有舒張血管和抑制血小板聚集的作用;萘呋胺通過拮抗5-羥色胺和血栓烷A2的作用來舒張血管;鈣離子拮抗劑通過抑制血管壁平滑肌細胞收縮來舒張血管;銀杏葉提取物中含有黃酮和松烯,可以在發生缺血相關變化時阻止自由基產生,繼而抑制血管的二次收縮,其還具有類似于血小板活性因子的抗氧化不全和消除水腫的作用;己酮可可堿可通過改變紅細胞和白細胞的彈性來改善血液的粘滯度,特別是在毛細血管內。除此之外,己酮可可堿可通過增加前列腺素的作用來抑制血小板聚集;右旋糖酐具有抗凝血作用,可以改善微循環;羥乙基淀粉可減低紅細胞壓積和抑制血小板聚集;但這些治療具有相當大的副作用,包括過敏反應、出血、低血壓、心律不齊、癲癇、循環衰竭和藥物的相互作用。Cochrane協作組織在2009年,對使用血管擴張劑和血管活性藥物治療特發性感音神經性突發聾進行了綜述,由于研究使用的方法不同,且結果的評價方法也不同,故無法得出具有療效的結論。
突發感音神經性聾的另一種治療方法是脫纖維蛋白治療,該療法可降低外周血的粘滯度從而使循環血量增加。多項質量不高的對照研究都未能證明此種治療方式可以改善臨床療效。
泛影葡胺(泛影鈉)是一種靜脈造影劑,被認為可以改善突發感音神經性聾患者的聽力,但其療效并不優于該疾病65%的自然恢復率。據報道,10,000人中就有1人對造影劑可出現致命的副反應。
總而言之,沒有數據支持抗病毒藥物的使用,通過各種機制改善耳蝸血流治療突發感音神經性聾的方法的支持證據也有限,且有很高的副作用的風險。也沒有證據支持使用溶栓藥物、血管擴張藥物、血管活性藥物或抗氧化劑來治療感音神經性突聾。
除了以上所討論的這些治療方法外,還有許多其它治療方法用于治療突發感音神經性聾(如維生素、礦物質、干擾素、硝酸甘油以及其它補充和替代療法)。本指南鑒于缺乏這些治療方法的證據,故對其使用不予評述。
11(條目11) 挽救性治療:醫師應對通過初始治療后聽力未能完全恢復的特發性感音神經性突聾患者進行鼓室內激素灌注(推薦)
對于沒有自行恢復、或經過包括皮質激素治療和(或)觀察在內的初始治療后失敗的患者,將鼓室內激素治療作為一種挽救性療法,可以獲得意外的聽力恢復。
激素首先被注入至中耳,繼而通過圓窗膜吸收和分布到內耳。鼓室內激素可由細針穿刺鼓膜注入,或經過鼓膜造孔術的管道注入中耳,還可行鼓膜切開術(切口位于鼓膜);激素也可通過使用微導管、微芯片、水凝膠和納米顆粒送達圓窗,經鼓膜穿刺或鼓膜置管是最常用的方法。實驗數據表明,到達內耳的激素濃度經中耳腔給藥比全身給藥更高。
經鼓室內路徑的另一個益處是避免了長期全身使用激素的嚴重副作用。鼓室內激素極少引起糖尿病患者的血糖變化,也可用于白內障、重癥肌無力和青光眼患者。此方法主要的風險為注射部位長期的鼓膜穿孔,然而該并發癥很少見,并且常可自愈,或通過鼓膜成形術治愈。
12(條目12) 結果評估:醫師應在突發感音神經性聾患者確診后的6個月內開展隨訪性聽力學測試(推薦)
隨訪可對進行性聽力下降的病因進行評估,確定可能通過康復獲益的患者。一旦開始治療之后,應盡早進行聽力學測試隨訪,有助于評價治療效果,引導對聽力不完全恢復的患者作出進行挽救性治療的決定。隨訪時限為6個月。
12.1 用于評價特發性感音神經性突聾療效的隨訪性聽力學測試 監測特發性感音神經性突聾療效最準確最經濟的方法是將純音測聽閾值、平均純音閾值、言語識別閾和/或詞識別得分的初始測試結果與隨訪測試結果進行比較。
12.2 用于評價特發性感音神經性突聾療效結果的測評方法 一項meta-分析對20項研究進行了總結分析,這些研究使用了安慰劑、激素、抗病毒藥物、其它積極療法以及鼓室內地塞米松注射等方法治療特發性感音神經性突聾。盡管所用的治療方法有很大不同,但這些研究共同的思路均采用了純音測聽閾值、平均純音閾值和(或)言語識別得分作為聽力恢復情況的療效監測指標。
"恢復"有很多定義,用來界定經治療后聽力改善的程度。其中一項早期具有里程碑意義對于特發性感音神經性突發聾研究文獻這樣定義"恢復"一詞:
完全恢復:隨訪平均純音閾值(dB HL)或言語識別閾(dB HL)改善達到突發性聽力損失前聽力級的10dB以內;
部分恢復:隨訪平均純音閾值(dB HL)或言語識別閾(dB HL)改善達到突發性聽力損失前聽力級的50%以內;
無恢復:隨訪平均純音閾值(dB HL)或言語識別閾(dB HL)改善未達到突發性聽力損失前聽力級的50%。
在對25項由鼓室內激素注射的研究者提供的研究的綜述分析后,"恢復"的其它定義在將近30年后才被概括出來,這些不同的定義如下:
a.平均純音閾值(dB HL)比治療前改善10~30dB HL:未對詞識別得分的改變進行測試。采用平均純音閾值10dB HL的變化來定義是不準確的,因為平均純音閾值這種范圍的改變是在純音測聽閾值的測試-再測試信度范圍之內的。
b.平均純音閾值改善10~30dB HL,詞識別得分改善10%至20%:采用綜合考慮10%至20%的詞識別得分改變是不準確的,具體將在下一節中敘述。
c.對個體的平均純音閾值(dB HL)進行測算,判定聽力的改善屬于完全恢復、部分恢復還是無恢復的哪個范圍。具體如下:
①完全:平均純音閾值(dB HL)在發病前的10 dB HL以內,或在健側耳的10dB HL以內
②部分:平均純音閾值(dB HL)在發病前的50%以內或改善>10dB HL
③無恢復:相對于發病前改善<10dB HL
d.聽力改善在經治療耳與未經治療耳之間的差值達50%
e.詞識別得分(%)提高,平均純音閾值(dB HL)降低
f.聽力在正常范圍內(-10~15dB HL)且可日常交流
在將隨訪的聽力級與發病前的聽力級對比時,任何超過10dB HL的改變才有實際意義。
當需要判斷詞識別得分是否有顯著性改變時,醫師應查閱二項分布表(表12,略)來將治療后的詞識別得分與發病前詞識別得分進行比較。例如,如果使用50個單詞的單詞表測出初始的詞識別得分是20%,那么必須超過36%才是有顯著性意義的增長,必須低于8%才是有顯著性意義的減少(P>.05)。醫師也可選擇另一種方法,即查閱測試材料手冊或使用其它統計學方法來判斷初始與隨訪的詞識別得分差值是否超過了95%的可信區間。
最后,醫師應記錄患者在治療后對自身在聽力、耳鳴、脹滿感、眩暈或惡心變化的陳述。
12.3 對未來研究結果評價的建議 在以后的結果評價中,應采用以下方法:①除非明確或懷疑患病前有雙側聽力不對稱,一般情況下都應該用健耳作為聽力恢復判斷時的參照對象;②完全恢復是指聽力恢復到健耳聽力的10dB HL之內,且言語識別得分與健側耳差別小于5%至10%;③部分恢復定義應由兩種方法來定義,使用哪種方法取決于患突發感音神經性聾后未經治療前的聽力損失是否使患耳失去可用聽力(基于AAO-HNSF的定義);部分恢復:對于因突發感音神經性聾而失去可用聽力的患耳,使聽力恢復到可用的范圍內,即為顯著改善,恢復到可用聽力的典型表現是恢復的患耳可以配戴傳統的聽覺放大裝置,未恢復到可用聽力則表現為大多數情況下,患耳不能通過傳統的聽覺放大裝置而獲益。對于患突發感音神經性聾但聽力仍在可用范圍內的患耳,純音測聽閾值改善10dB HL(大于誤差范圍的大多數聽力圖能記錄的最小的聽力改善)或者詞識別得分改善≥10%(以二項表中>50%的詞識別得分基線,作為有統計學顯著性變化的下限)則可以認為是部分恢復;④任何小于10dB HL的聽力改善,均視為無恢復。
13(條目13) 康復:醫師應告知聽力未完全恢復的患者,通過放大和聽力輔助技術(HAT)以及其它支持方法而有可能獲益(強烈推薦)
表10列出一些在處理突發感音神經性聾過程中對患者進行咨詢服務時需要注意的問題。
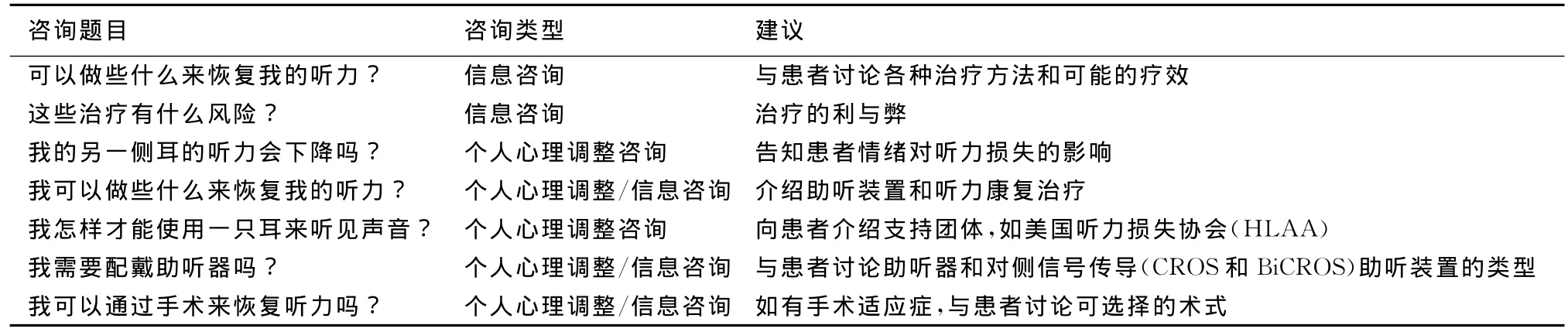
表10 突發感音神經性聾患者常見問題
在對突發感音神經性聾患者的處理中需要用到助聽器或聽力輔助技術,它們可用于聽力損害的治療過程中或作為當聽力不可能恢復時的一種選擇。
單側聽力損失患者有多種聽力放大方式可供選擇,傳統推薦的是使用CROS(contralateral routing of signal,對側信號路徑)式助聽器,對于聽力較好耳先前可能有聽力損失的患者推薦使用雙耳對側信號路徑(bilateral contralateral routing of signals,BICROS)式助聽器,可由聽力較差耳聽力放大而獲益的患者推薦使用單耳助聽器。但對于不能進行外科手術的患者,可選用頭箍式骨導助聽器。深耳道助聽器和牙齒助聽器均利用骨導的原理來治療單側耳聾。現在關于單側耳聾植入耳蝸的應用也在不斷的研究中。在實驗室研究中,內耳毛細胞的再生依然是耳科研究的主要目標。
除助聽器以外,輔聽裝置可為突發感音神經性聾患者提供一種在特殊環境下改善交流能力的方法,這種方法在治療初期非常有用。聽力輔助技術需要使用耳機和一個手持,或可戴在領口的麥克風。聲音從聲源發出后經過有線或無線技術,如紅外線和調頻(FM)直接傳送至聽者。輔助技術中還需考慮到聽覺、視覺和觸覺提示系統的幫助。讀者如需其它更多的有關有聽力損失的成人的康復治療的選擇,可以參看美國聽力學會制定的基于循證醫學證據的指南。
在處理由突發的和有時是持續性的聽力損失所帶來的問題時,僅有專業的干預是不夠的。消費者組織對于提供支持和信息可能是很有價值的資源。美國聽力損失協會(HHLA)是最大的,但不是唯一的由消費者管理的成年人聽力損失者的組織。許多病人在做出應對聽力損失的方法時都有賴于這種類型的組織。
一些患者由于受到聽力損失帶來的功能障礙和他們所感受到的交流困難的影響,使這些患者需要如咨詢服務、唇讀和聽力訓練等治療干預。一篇關于突發感音神經性聾患者基于咨詢服務的聽覺康復效果的系統性綜述認為,有充分證據表明,可減輕患者聽力障礙的自覺癥狀。這些康復既可服務于群體,又能服務于個人,但可能不易找到,或在當地不易找到。對于這種情況,可推薦患者使用各種電腦互動式治療程序。更多關于在線/DVD自學程序的信息可通過聯系以下機構獲得:康復聽力學會(www.audrehab.org),美國聽力學會(www.audiology.org),美國語言言語及聽力協會(www.asha.org)和美國耳鼻咽喉頭頸外科學會(www.entnet.org)。
咨詢和康復服務可幫助突發感音神經性聾患者應對聽力損失,并更好地獨立地發揮他們的聽功能。
14 科研需求
本指南是在現有大量關于突聾患者診斷、治療和日常管理的科學證據基礎上編寫而成。經對文獻審查、現有臨床實踐的評估和證據缺陷的判斷,未來研究的需求總結如下:
①確定突發感音神經性聾標準化,且基于循證醫學證據的定義;
②對皮質類固醇治療和安慰劑治療療效的比較進行研究;
③深入探索高壓氧治療的益處,突發感音神經性聾規范化的診治方案需包括高壓氧治療方法;
④制定規范化的療效評價標準,有助于比較不同的臨床研究的療效;
⑤對挽救性鼓室內激素治療,尤其是對其最佳的藥物選擇、劑量、濃度和療程開展深入研究;
⑥制定當聽力恢復到什么閾值時,才考慮啟動挽救性鼓室內激素治療的標準;
⑦確定經治療后獲得可用聽力的患者所占的百分比;
⑧對特發性感音神經性突聾患者使用“聯合療法”(如口服和鼓室內激素治療)進行研究;
⑨制定特發性感音神經性突聾患者的長期隨訪方案;
⑩采用交叉實驗使用的規范性定義和治療方案來評估治療方法。

