腹腔鏡下子宮肌瘤切除術后不孕的風險因素分析
劉蘅哲 范盛然 趙慧娟
【摘要】 目的:探討腹腔鏡下子宮肌瘤切除術后不孕的風險因素。方法:回顧性分析2021年1月—2023年3月在菏澤醫學專科學校附屬醫院接受腹腔鏡下子宮肌瘤切除的98例患者的臨床資料,根據術后是否妊娠,將患者分為對照組(66例,妊娠)和研究組(32例,未妊娠)。對兩組患者的臨床資料進行單因素分析,并將有統計學意義的變量納入多因素回歸分析。結果:兩組在肝功能狀況、BMI、吸煙史、糖尿病史、手術時間、肌瘤位置方面差異無統計學意義(P>0.05);在年齡、宮腔形態、肌瘤類型、肌瘤直徑、肌瘤數目、術中損傷輸卵管、盆腔粘連和術后卵巢早衰方面差異均有統計學意義(P<0.05)。多因素回歸分析顯示,年齡≥35歲,宮腔形態異常,肌瘤直徑≥10 cm,術中損傷輸卵管,盆腔中重度粘連和術后卵巢早衰是導致腹腔鏡下子宮肌瘤切除術后不孕的獨立風險因素(P<0.05)。結論:年齡過高、宮腔形態異常、肌瘤直徑過大、術中損傷輸卵管、盆腔中重度粘連和術后卵巢早衰是腹腔鏡下子宮肌瘤切除術后不孕的風險因素。針對這些因素的有效預防和管理對于降低術后不孕風險至關重要。
【關鍵詞】 腹腔鏡 子宮肌瘤 子宮肌瘤切除術 不孕
Analysis of Risk Factors for Infertility after Laparoscopic Myomectomy/LIU Hengzhe, FAN Shengran, ZHAO Huijuan. //Medical Innovation of China, 2024, 21(07): -145
[Abstract] Objective: To explore the risk factors for infertility after laparoscopic myomectomy. Method: A retrospective analysis was conducted on the clinical data of 98 patients who underwent laparoscopic myomectomy at the Affiliated Hospital of Heze Medical College from January 2021 to March 2023. Based on postoperative pregnancy status, patients were divided into a control group (66 cases, who became pregnant) and a study group (32 cases, who did not become pregnant). A univariate analysis was performed on the clinical data of both groups, and variables with statistical significance were included in a multivariate regression analysis. Result: There were no statistically significant differences between the two groups in liver function status, BMI, smoking history, diabetes history, operation time, and fibroid location (P>0.05); there were statistically significant differences in age, uterine morphology, fibroid type, fibroid diameter, the number of fibroids, intraoperative damage to the fallopian tubes, pelvic adhesion, and postoperative ovarian failure (P<0.05). Multivariate regression analysis showed that age ≥35 years, abnormal uterine morphology, fibroid diameter ≥10 cm, intraoperative damage to the fallopian tubes, moderate to severe pelvic adhesion, and postoperative ovarian failure were independent risk factors for infertility after laparoscopic myomectomy (P<0.05). Conclusion: Higher age, abnormal uterine morphology, larger fibroid diameter, intraoperative damage to the fallopian tubes, moderate to severe pelvic adhesion, and postoperative ovarian failure are risk factors for infertility following laparoscopic myomectomy. Effective prevention and management of these factors are crucial for reducing the risk of postoperative infertility.
[Key words] Laparoscopy Surgery Uterine fibroids Infertility
First-author's address: Heze Medical College, Heze 274000, China
doi:10.3969/j.issn.1674-4985.2024.07.032
子宮肌瘤是婦科常見的良性腫瘤之一,通常發生在育齡婦女中[1]。這些腫瘤從子宮平滑肌細胞發展而來,可以是單發或多發,大小也各異。臨床表現包括但不限于月經異常、腹部疼痛和壓迫感,嚴重者甚至會引發不孕[2]。在眾多治療方式中,腹腔鏡下子宮肌瘤切除術以其創傷小、恢復快的優點而廣泛應用。然而,術后不孕的問題始終是醫學研究關注的焦點[3]。關于腹腔鏡手術后不孕風險的研究仍存在爭議。既往研究集中于手術的安全性和有效性,但對于術后不孕的風險因素關注不足[4]。因此,本文深入探討腹腔鏡下子宮肌瘤切除術后導致不孕的風險因素,不僅對比了妊娠組和未妊娠組的基本情況,而且通過單因素和多因素回歸分析,揭示了年齡、宮腔形態、肌瘤直徑等因素與術后不孕的獨立關聯。這些發現填補了既往研究的不足,提供了更全面的風險因素評估。
1 資料與方法
1.1 一般資料
回顧性分析2021年1月—2023年3月在菏澤醫學專科學校附屬醫院接受腹腔鏡下子宮肌瘤切除的98例患者的臨床資料。納入標準:遵循文獻[5]《婦產科學》中子宮肌瘤的診斷標準,且首次接受腹腔鏡下子宮肌瘤切除術;具有完整的臨床資料和隨訪記錄。排除標準:有其他婦科疾病,如子宮頸病變、卵巢腫瘤等;以往有子宮手術史;術中發現其他嚴重病變或術后診斷為惡性病變。根據術后是否妊娠,將患者分為對照組(66例,妊娠)和研究組(32例,未妊娠)。經本院醫學倫理委員會審核通過。
1.2 方法
收集兩組患者的臨床資料,(1)基本信息:年齡、吸煙史與糖尿病史。(2)生理健康指標:體重指數(BMI)、肝功能狀況。(3)手術相關信息:手術時間、術中損傷輸卵管、盆腔粘連、術后卵巢早衰。(4)病理特征:宮腔形態、肌瘤類型、肌瘤直徑、肌瘤數目、肌瘤位置。上述收集的數據由2名研究人員雙人錄入Excel 2016軟件,確保數據真實性。
1.3 判定標準
(1)肝功能異常符合《美國肝病研究學會(AASLD)實踐指南》中的相關標準[6];(2)宮腔形態異常:經超聲波、磁共振成像(MRI)或宮腔鏡檢查確診;(3)盆腔粘連程度:經影像學檢查發現粘連面積小于25%為輕度粘連。粘連面積在25%~50%為中度粘連。粘連面積在大于50%且小于75%為重度粘連。(4)卵巢早衰:符合文獻[7]《中華婦產科學》中的相關標準。
1.4 統計學處理
采用SPSS 25.0統計軟件對數據進行處理與分析,計量資料用(x±s)表示,比較采用t檢驗;計數資料用[例(%)]表示,比較采用字2檢驗。采用多元logistic回歸分析腹腔鏡下子宮肌瘤切除術后導致不孕的風險因素,P<0.05為差異有統計學意義。
2 結果
2.1 分組情況
98例腹腔鏡下子宮肌瘤切除的患者中,根據術后妊娠情況,有32例患者未妊娠,不孕率為32.65%(32/98),將98例腹腔鏡下子宮肌瘤切除的患者分為對照組(66例,妊娠)和研究組(32例,未妊娠)。
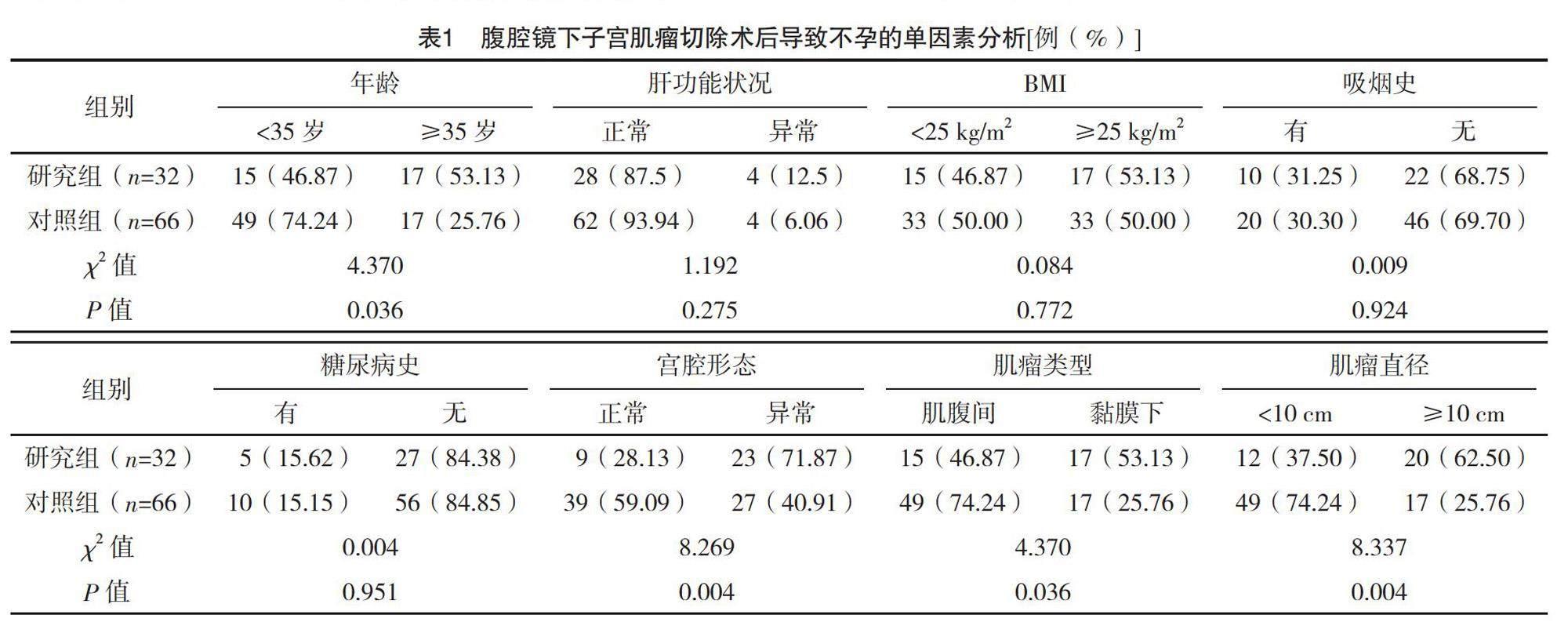
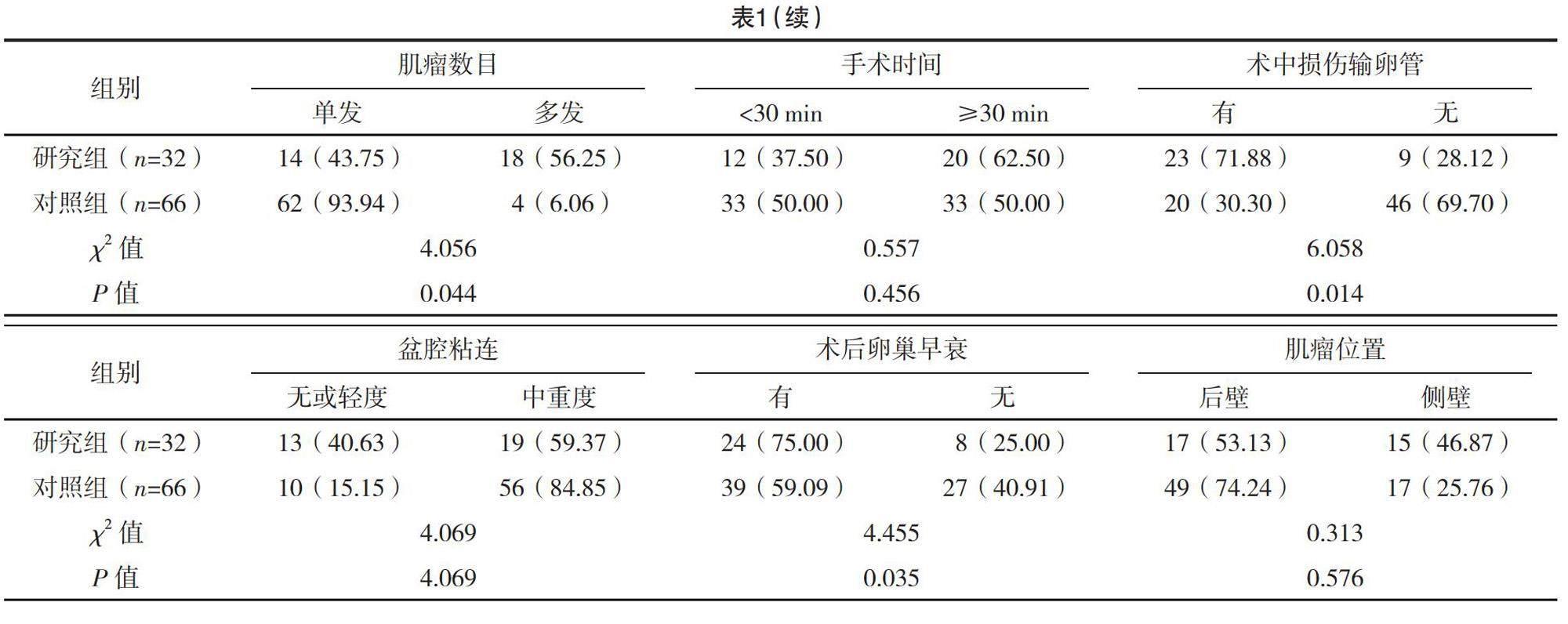
2.2 腹腔鏡下子宮肌瘤切除術后導致不孕的單因素分析
兩組肝功能狀況、BMI、吸煙史、糖尿病史、手術時間、肌瘤位置比較差異均無統計學意義(P>0.05);兩組年齡、宮腔形態、肌瘤類型、肌瘤直徑、肌瘤數目、術中損傷輸卵管、盆腔粘連和術后卵巢早衰情況比較,差異均有統計學意義(P<0.05)。見表1。
2.3 腹腔鏡下子宮肌瘤切除術后導致不孕的多因素logistic回歸分析
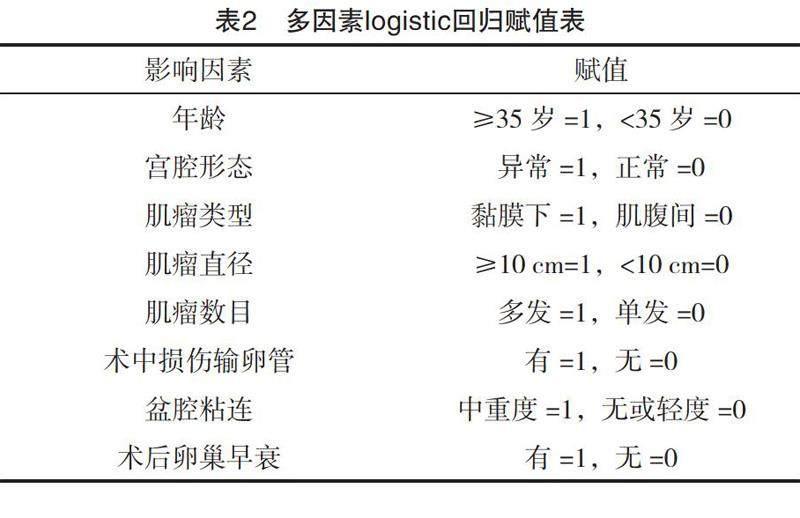
將腹腔鏡下子宮肌瘤切除術后是否妊娠為應變量(未妊娠=1,妊娠=0),將表1中單因素分析差異有統計學意義(P<0.05)的變量作為自變量,納入多因素logistic回歸分析,賦值情況見表2。結果顯示年齡≥35歲,宮腔形態異常,肌瘤直徑≥10 cm,術中損傷輸卵管,盆腔中重度粘連和術后卵巢早衰是腹腔鏡下子宮肌瘤切除術后導致不孕的獨立危險因素(P<0.05),見表3。
3 討論
子宮肌瘤作為一種普遍存在于育齡女性中的良性腫瘤,對女性健康構成重大影響[8-10]。這種腫瘤雖然多數情況下無明顯癥狀,但在特定情況下,它可能引起月經不規則、腹部疼痛甚至不孕等問題[11-14]。腹腔鏡下子宮肌瘤切除術因其微創性和恢復速度快的特點,成為治療子宮肌瘤的主要手段之一[15-16]。然而,這種手術方法是否增加了女性術后不孕的風險,仍是一個值得關注的問題。以往的研究多集中于腹腔鏡手術的安全性和有效性,但對于術后不孕的風險因素的探討相對較少。本文通過回顧性分析接受腹腔鏡下子宮肌瘤切除手術的患者的臨床資料,深入探索影響術后妊娠的多種因素,提供了更為全面的風險評估。本文優勢在于其全面性和系統性。納入了患者的詳細臨床資料,包括年齡、肌瘤的特征、術中情況以及其他關的健康指標,確保了研究結果的全面性和可靠性。采用單因素和多因素統計分析方法,不僅探討了各單獨因素對不孕風險的影響,而且分析了這些因素之間的相互作用,提供了更為深入的見解。這些分析結果對于指導未來的臨床實踐,優化手術方案,降低術后不孕風險具有重要意義。
在對腹腔鏡下子宮肌瘤切除術后的生育影響進行深入探討的過程中,本研究提供了對可能導致不孕的關鍵風險因素的新見解。研究結果顯示年齡≥35歲,宮腔形態異常,肌瘤直徑≥10 cm,術中損傷輸卵管,盆腔中重度粘連和術后卵巢早衰是導致不孕的獨立風險因素。(1)年齡≥35歲。年齡作為影響女性生育能力的核心因素,其重要性不言而喻。隨著年齡增長,女性的卵巢功能逐漸衰退,卵子數量和質量下降,胚胎染色體異常率增加[17]。35歲以上的女性更可能經歷卵巢儲備減少和更低的生育潛力。劉玉俠[18]研究已表明患者年齡過高是影響術后不孕的關鍵因素。(2)宮腔形態異常。宮腔是胚胎著床和發育的場所,任何影響其形態和功能的因素都可能對妊娠造成影響。宮腔形態異常,如子宮內膜異位癥、宮腔粘連等條件可能造成宮腔環境不適宜胚胎著床,從而增加不孕的風險。(3)肌瘤直徑≥10 cm。較大的肌瘤可能對子宮環境和功能造成更嚴重的影響,例如改變子宮形態、壓迫輸卵管或影響子宮血供,這些都可能對生育能力產生不利影響。大肌瘤的切除可能涉及更廣泛的子宮壁切割和縫合,可能進一步損害子宮的正常結構和功能,增加術后粘連的風險。(4)術中損傷輸卵管。輸卵管在女性生殖過程中扮演著至關重要的角色,負責捕捉卵子、輸送精子和胚胎以及提供胚胎著床前的適宜環境。術中損傷輸卵管可能導致輸卵管阻塞或功能受損,嚴重影響受精和胚胎輸送過程。王英杰[19]研究已表明術中輸卵管損傷是影響腹腔鏡下子宮肌瘤剔除術患者的生育結果的風險。(5)盆腔中重度粘連。盆腔粘連可能由手術損傷、炎癥或其他病理條件引起。中重度粘連可能導致解剖位置的改變,影響輸卵管的拾卵功能,增加異位妊娠的風險,從而導致不孕。粘連可能影響盆腔器官的血液供應和功能,進一步降低生育潛力。周傳亞[20]研究已表明盆腔嚴重粘連會導致患者術后妊娠風險增加,需適當干預以提高妊娠成功率。(6)術后卵巢早衰。卵巢是女性生殖內分泌的核心,其功能的衰退直接關系到女性的生育能力。術后卵巢早衰可能是由于卵巢血液供應受損,或因為與卵巢相鄰的肌瘤被切除時對卵巢組織造成傷害。卵巢功能的減退會導致排卵障礙、激素水平變化,從而影響妊娠的可能性。
綜上所述,本研究通過回顧性分析發現年齡、宮腔形態、肌瘤大小、術中損傷、盆腔粘連及卵巢早衰是腹腔鏡下子宮肌瘤切除術后不孕的獨立風險因素,強調了手術優化和術后管理的重要性,以保護生育能力并提升患者生活質量。
參考文獻
[1]戴綠葉,臧星卉,耿晨,等.宮腔鏡診治子宮黏膜下肌瘤的價值探討[J].中國實用醫藥,2020,15(18):26-28.
[2]黃宗玉,潘昌玲,左文文.不孕癥患者腹腔鏡子宮肌瘤剔除術后遠期妊娠影響因素分析[J].中國計劃生育學雜志,2023,31(10):2472-2476,2481.
[3]余欣,周洪貴.高強度聚焦超聲治療子宮肌瘤妊娠相關因素分析[J].川北醫學院學報,2021,36(4):472-475.
[4]張素琴,王淵萍,方靜.人工流產術后繼發性不孕發生原因及相關風險因素分析[J].中國婦幼保健,2023,38(2):292-295.
[5]謝幸,荀文麗.婦產科學[M].2版.北京:人民衛生出版社,2014:310.
[6] BRUIX J,SHERMAN M.AASLD practice guideline[M].Hepatology,2010.
[7]曹澤毅.中華婦產科學[M].3版.北京:人民衛生出版社,2014:842.
[8]曹瀟君,秦爽,繆士霞.宮腔鏡子宮內膜息肉切除術對子宮內膜息肉合并不孕癥患者術后2年妊娠結局的影響及影響因素分析[J].中國計劃生育學雜志,2022,30(8):1749-1753.
[9]杜丹丹.情境代入式的床旁體驗護理模式對子宮肌瘤切除術患者治療依從性及手術知識掌握度的影響[J].中國藥物與臨床,2021,21(12):2204-2206.
[10]秦娟,李卉,姚岳紅.高強度聚焦超聲治療子宮肌瘤后再妊娠分娩結局影響因素[J].中國計劃生育學雜志,2022,30(11):2557-2560,2565.
[11]金鵬杰,原大江.影響婦科腹腔鏡術后惡心嘔吐的因素分析[J].中國現代醫學雜志,2020,30(9):105-109.
[12]趙婧,徐金紅.子宮肌瘤剔除術后患者妊娠情況及其相關影響因素探討[J].中國婦產科臨床雜志,2023,24(1):85-86.
[13]李蕊,郁琦,孫愛軍,等.不孕伴有子宮畸形患者經宮腹腔鏡手術后的妊娠結局分析[J].生殖醫學雜志,2020,29(7):852-856.
[14]白金錄,劉照龍,楊麗娜,等.血清SERPINA1、CTGF、T-AOC在子宮肌瘤患者中的表達水平及臨床意義[J].河北醫科大學學報,2023,44(4):434-438.
[15]龍騰飛,黃苗苗,張英,等.子宮肌瘤患者全子宮切除術后發熱高危因素分析[J].安徽醫科大學學報,2023,58(6):1011-1015.
[16]王月芳,王萍.子宮肌瘤患者腹腔鏡子宮肌瘤剔除術治療對患者疼痛、腸粘連、感染、尿潴留發生的影響[J].國際醫藥衛生導報,2021,27(2):252-255.
[17]張紅霞,楊碩,宋雪凌,等.宮腔鏡下子宮黏膜下肌瘤切除術后妊娠情況分析[J].中華生殖與避孕雜志,2023,43(8):830-833.
[18]劉玉俠.子宮肌瘤剔除術后不孕患者影響妊娠的因素分析[J].臨床醫學,2020,40(10):81-82.
[19]王英杰.腹腔鏡子宮肌瘤剔除術后不孕的危險因素[J].護理實踐與研究,2021,18(15):2245-2248.
[20]周傳亞.子宮肌瘤術后患者妊娠狀況及其影響因素分析[J].淮海醫藥,2021,39(1):37-39.
(收稿日期:2024-01-26) (本文編輯:田婧)

