IL-17、PCT/ALB、mHLA-DR對老年ICU COPD多重耐藥鮑曼不動桿菌血流感染患者病情評估的價值及對預后的影響
蘇曉蕾,趙 睿,房開宇
老年重癥監護病房(ICU)慢性阻塞性肺疾病(COPD)患者多重耐藥鮑曼不動桿菌等定植及血流感染風險增加,嚴重威脅患者生命安全,故早期評估患者病情嚴重程度及預后意義重大。白細胞介素-17(IL-17)是T細胞產生的一種前炎性細胞因子,與鮑曼不動桿菌膿毒癥有關[1]。白蛋白(ALB)是血漿中一種重要的蛋白質[2],降鈣素原(PCT)是臨床輔助診斷細菌感染的經典標志物,PCT/ALB可反映機體炎癥-營養狀況[3]。單核細胞人白細胞抗原-DR(mHLA-DR)可預測全身炎癥反應綜合征的發生和進展[4]。目前關于IL-17、PCT/ALB、mHLA-DR在老年ICU COPD多重耐藥鮑曼不動桿菌血流感染患者病情評估中的價值及對預后影響的報道較少,故本研究對此進行探討。
1 資料與方法
1.1一般資料 選取2018年9月—2020年10月我院收治的80例老年ICU COPD多重耐藥鮑曼不動桿菌血流感染患者,其中男37例,女43例;年齡60~84(68.37±4.05)歲。納入標準:年齡≥60歲;符合COPD[5]、血流感染[6]診斷標準,經病原菌培養證實為鮑曼不動桿菌感染,對≥3類常用抗菌藥物耐藥;ICU患者。排除標準:合并癌癥者;器官移植者;轉院者;合并其他病原菌感染者。
1.2研究方法 收集入組者基線資料,根據28 d預后分為死亡組、生存組,比較2組治療前及治療3、7 d后IL-17、PCT/ALB、mHLA-DR、急性生理學與慢性健康狀況評分系統(APACHE)Ⅱ評分,采用Pearson相關性分析探討IL-17、PCT/ALB、mHLA-DR與APACHE Ⅱ評分的關系,采用Cox回歸分析探討預后影響因素,采用受試者工作特征(ROC)曲線分析上述指標評估預后的效能。
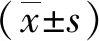
2 結果
2.12組IL-17、PCT/ALB、mHLA-DR比較 與治療前比較,生存組治療3、7 d后IL-17、PCT/ALB降低(P<0.05),死亡組比較差異無統計學意義(P>0.05);與治療前比較,死亡組治療3、7 d后mHLA-DR降低(P<0.05),生存組比較差異無統計學意義(P>0.05)。與生存組比較,死亡組治療3、7 d后IL-17、PCT/ALB升高,mHLA-DR降低(P<0.05)。見表1。

表1 老年ICU COPD多重耐藥鮑曼不動桿菌血流感染2組治療前后IL-17、PCT/ALB、mHLA-DR比較
2.22組APACHE Ⅱ評分比較 與治療前比較,生存組治療3、7 d后APACHE Ⅱ評分降低(P<0.05),死亡組比較差異無統計學意義(P>0.05);與生存組比較,死亡組治療3、7 d后APACHE Ⅱ評分升高(P<0.01)。見表2。
表2 老年ICU COPD多重耐藥鮑曼不動桿菌血流感染2組APACHE Ⅱ評分比較分)
2.3IL-17、PCT/ALB、mHLA-DR與APACHE Ⅱ評分相關性分析 治療3、7 d后IL-17、PCT/ALB與APACHE Ⅱ評分呈正相關(r=0.714、0.765,P<0.01;r=0.855、0.882,P<0.01),mHLA-DR與APACHE Ⅱ評分呈負相關(r=-0.762、-0.797,P<0.01)。
2.4預后影響因素分析 將APACHE Ⅱ評分控制后,治療3、7 d后IL-17、PCT/ALB、mHLA-DR是老年ICU COPD多重耐藥鮑曼不動桿菌血流感染患者預后的影響因素(P<0.01)。見表3。
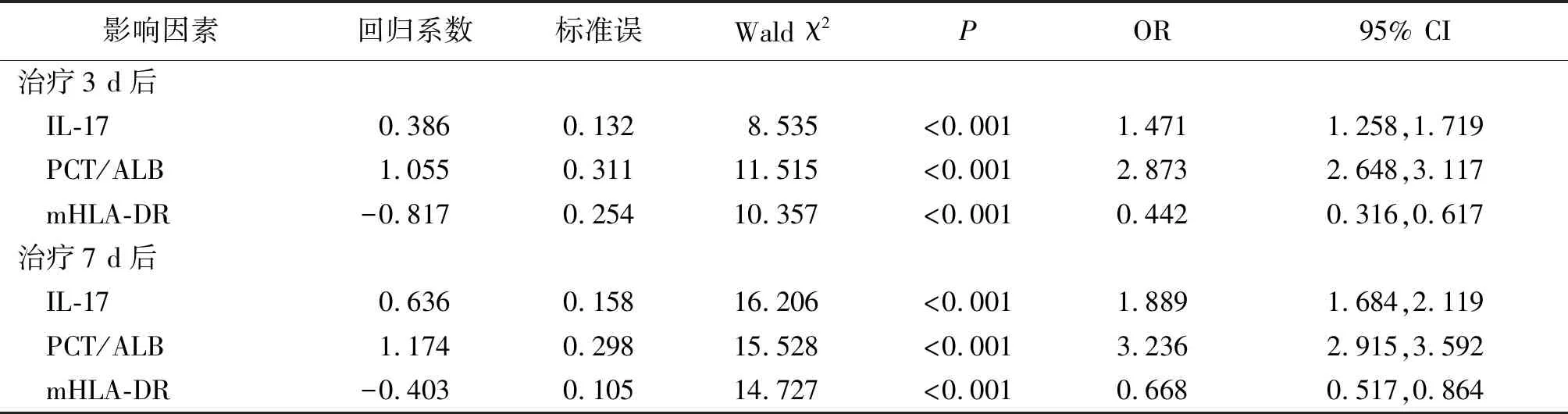
表3 老年ICU COPD多重耐藥鮑曼不動桿菌血流感染患者預后影響因素分析
2.5IL-17、PCT/ALB、mHLA-DR評估預后的效能分析 ROC曲線分析顯示,治療7 d后IL-17、PCT/ALB、mHLA-DR評估預后的曲線下面積(AUC)分別為0.892、0.790、0.868,大于治療3 d后的0.786、0.667、0.801,且治療3、7 d后各指標聯合評估預后的AUC大于同時間任一單一指標評估。見表4。
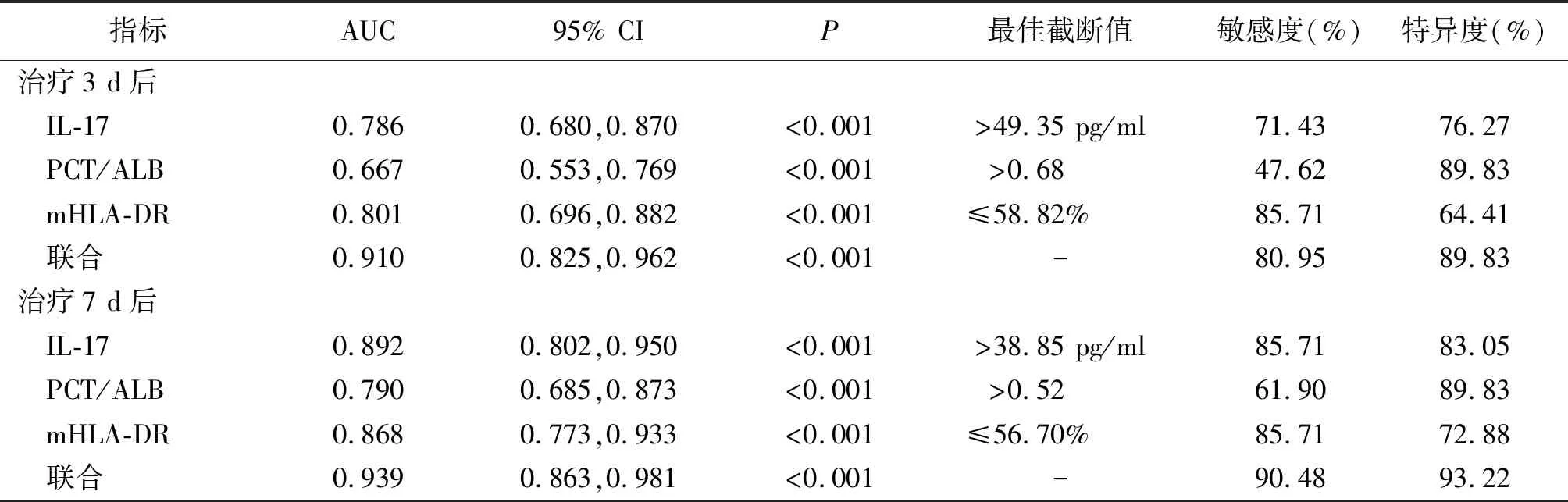
表4 老年ICU COPD多重耐藥鮑曼不動桿菌血流感染患者ROC曲線分析結果
3 討論
IL-17能誘導和調節機體多種免疫應答反應[7]。唐曉瑩和浦雄勇[8]報道,鮑曼不動桿菌感染患者IL-17升高,且高IL-17是其危險因素。本研究顯示,死亡者治療3、7 d后IL-17較生存者高,與胡詩禮等[9]結論相似;且IL-17與APACHE Ⅱ評分呈正相關,是預后的影響因素,提示檢測IL-17可評估老年ICU COPD多重耐藥鮑曼不動桿菌血流感染患者病情,并能預測預后。羅鈺填等[10]報道,鮑曼不動桿菌感染所致呼吸機相關性肺炎死亡患者血清IL-17高于生存患者,是預后的指示性因子。多重耐藥鮑曼不動桿菌血流感染后,機體T細胞激活,調節免疫反應,誘導IL-17合成和分泌,從而引起IL-17的升高,IL-17越高提示患者感染越嚴重。
ALB可反映機體營養狀態,C反應蛋白與ALB比值越高,重癥患者預后越差,但有關PCT/ALB的報道少見[11]。本研究發現,與生存者相比,死亡者治療3、7 d后PCT/ALB升高,與APACHE Ⅱ評分呈正相關,是預后的影響因素,提示其可作為評估病情和預后的生物學標志物。因鮑曼不動桿菌為革蘭陰性菌,感染發生后,PCT水平可顯著升高[12]。老年COPD患者常因病情活動減少,消化能力降低,可能影響營養攝入,加之收入ICU后,機體對ALB消耗增加,從而導致ALB降低。ALB越低,PCT越高,則PCT/ALB越高,提示感染越嚴重,機體營養狀況越差,免疫功能減弱,從而影響患者預后[13]。
mHLA-DR能將單核巨噬細胞吞噬處理的外源性抗原遞呈給T淋巴細胞,激活T細胞,調控機體免疫功能[14]。本研究顯示,死亡者治療3、7 d后mHLA-DR較生存者降低,與APACHE Ⅱ評分呈負相關,是預后的影響因素。王書等[15]報道,mHLA-DR表達與老年肺炎患者預后有關,高表達時患者治愈率較高,易獲得良好預后,證實mHLA-DR有助于老年感染患者預后評估。mHLA-DR降低被認為是機體免疫功能減弱的可靠標志物,多重耐藥鮑曼不動桿菌血流感染后,單核巨噬細胞被活化合成mHLA-DR,在mHLA-DR協助下將有效抗原成分提呈至淋巴細胞,啟動免疫應答,以抵御多重耐藥鮑曼不動桿菌血流感染[16]。當mHLA-DR降低時,以上免疫應答減弱,機體難以通過免疫功能抵抗多重耐藥鮑曼不動桿菌血流感染,故病情加重及不良預后風險提高。同時ROC曲線分析顯示,IL-17、PCT/ALB聯合mHLA-DR評估預后的AUC最大,提示三者聯合對預后的評估效能最佳。
綜上,IL-17、PCT/ALB、mHLA-DR與老年ICU COPD多重耐藥鮑曼不動桿菌血流感染患者病情程度和預后有關,在缺乏有效預測手段時,可作為評估預后的生物學標志物,為臨床干預提供參考信息。

