1型糖尿病患者視網(wǎng)膜病變的危險(xiǎn)因素分析
鄧嘉進(jìn),葉靜文
0引言
糖尿病視網(wǎng)膜病變(diabetic retinopathy,DR)屬于糖尿病微血管病變的一種,是1型糖尿病(type 1 diabetes mellitus,T1DM)人群視力障礙和失明的主要原因,并給患者和社會(huì)帶來沉重的經(jīng)濟(jì)負(fù)擔(dān)。確定T1DM視網(wǎng)膜病變發(fā)展的影響因素對(duì)于降低該并發(fā)癥的發(fā)生率至關(guān)重要。其中增殖期糖尿病視網(wǎng)膜病變(proliferative diabetic retinopathy,PDR)更有可能導(dǎo)致嚴(yán)重的視力障礙[1],所以分析其發(fā)病風(fēng)險(xiǎn)因素尤為重要。目前國內(nèi)關(guān)于T1DM視網(wǎng)膜病變的影響因素鮮有報(bào)道。本研究回顧性分析T1DM患者視網(wǎng)膜病變的臨床資料,對(duì)影響DR的相關(guān)危險(xiǎn)因素進(jìn)行分析。
1對(duì)象和方法
1.1對(duì)象選取2010-01/2020-10于南方醫(yī)科大學(xué)附屬南海醫(yī)院就診的T1DM患者204例。納入對(duì)象為隨機(jī)抽樣樣本,T1DM的診斷依據(jù)為1999年WHO的診斷標(biāo)準(zhǔn)。DR確診按照國際臨床分類法。如果有不對(duì)稱的視網(wǎng)膜病變,則使用情況較差的眼睛進(jìn)行分類。排除標(biāo)準(zhǔn):(1)晶狀體混濁無法進(jìn)行眼底檢查;(2)存在非糖尿病引起的眼底病變;(3)在納入研究前的3a內(nèi)沒有行眼底檢查和代謝指標(biāo)評(píng)估的患者。本研究經(jīng)醫(yī)學(xué)倫理委員會(huì)批準(zhǔn)。檢查項(xiàng)目均經(jīng)過患者同意,并簽署知情同意書。
1.2方法根據(jù)住院或門診記錄采集患者吸煙史,是否合并高血壓、高脂血癥、糖尿病腎病(diabetic nephropathy,DN)及糖尿病周圍神經(jīng)病變(diabetic peripheral neuropathy,DPN)等信息。收集身高、體質(zhì)量、血壓等數(shù)據(jù);統(tǒng)計(jì)降壓藥、降脂藥等可能會(huì)影響糖尿病血管并發(fā)癥風(fēng)險(xiǎn)的藥物使用情況。使用全自動(dòng)生化儀測(cè)定患者空腹血清總膽固醇(TC)、低密度脂蛋白(LDL)、甘油三酯(TG)、高密度脂蛋白(HDL)、肌酐(Cr)、尿酸(UA)。利用高壓液相色譜法測(cè)定糖化血紅蛋白(HbA1c)。體質(zhì)量指數(shù)(BMI)=體質(zhì)量(kg)/身高2(m2)。使用中國人MDRD公式:175×(SCr)-1.234×年齡-0.179×0.79(女性)估算腎小球?yàn)V過率(eGFR)。眼底檢查:所有患者均予復(fù)方托吡卡胺滴眼液散瞳,15min滴1次,共4次,經(jīng)充分散瞳后行裂隙燈下眼底鏡檢查眼底。非增殖期糖尿病視網(wǎng)膜病變(non-proliferative diabetic retinopathy,NPDR)包括微血管瘤、硬性滲出、點(diǎn)片狀出血及棉絨斑;PDR包括新生血管形成、玻璃體纖維化及視網(wǎng)膜脫離。根據(jù)視網(wǎng)膜表現(xiàn)將所有患者分為DR組和無DR組,其中DR組包括NPDR組和PDR組。
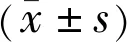
2結(jié)果
2.1患者的一般情況納入研究的204例患者中男113例(55.4%),女91例(44.6%);發(fā)病年齡6~46(平均26±15.3)歲;病程6~27(平均17.3±7.4)a。無DR組133例(65.2%),DR組71例(34.8%);DR組包括NPDR組48例(23.5%)、PDR組23例(11.3%)。
2.2 DR/PDR影響因素的單因素分析DR組與無DR組患者相比,糖尿病發(fā)病年齡更晚,病程更長、HbA1c更高,更容易合并高血壓、高脂血癥、DN、DPN,eGFR更低(P<0.05)。在DR患者中,PDR組與NPDR組相比,糖尿病病程更長,BMI、收縮壓(SBP)更高,更容易合并高脂血癥、DN、DPN(P<0.05)。用藥情況方面,更多的DR患者需使用降壓及降脂藥物治療(P<0.05)。患者的性別、是否吸煙、舒張壓(DBP)、血脂、UA與DR無關(guān)(均P>0.05),見表1。
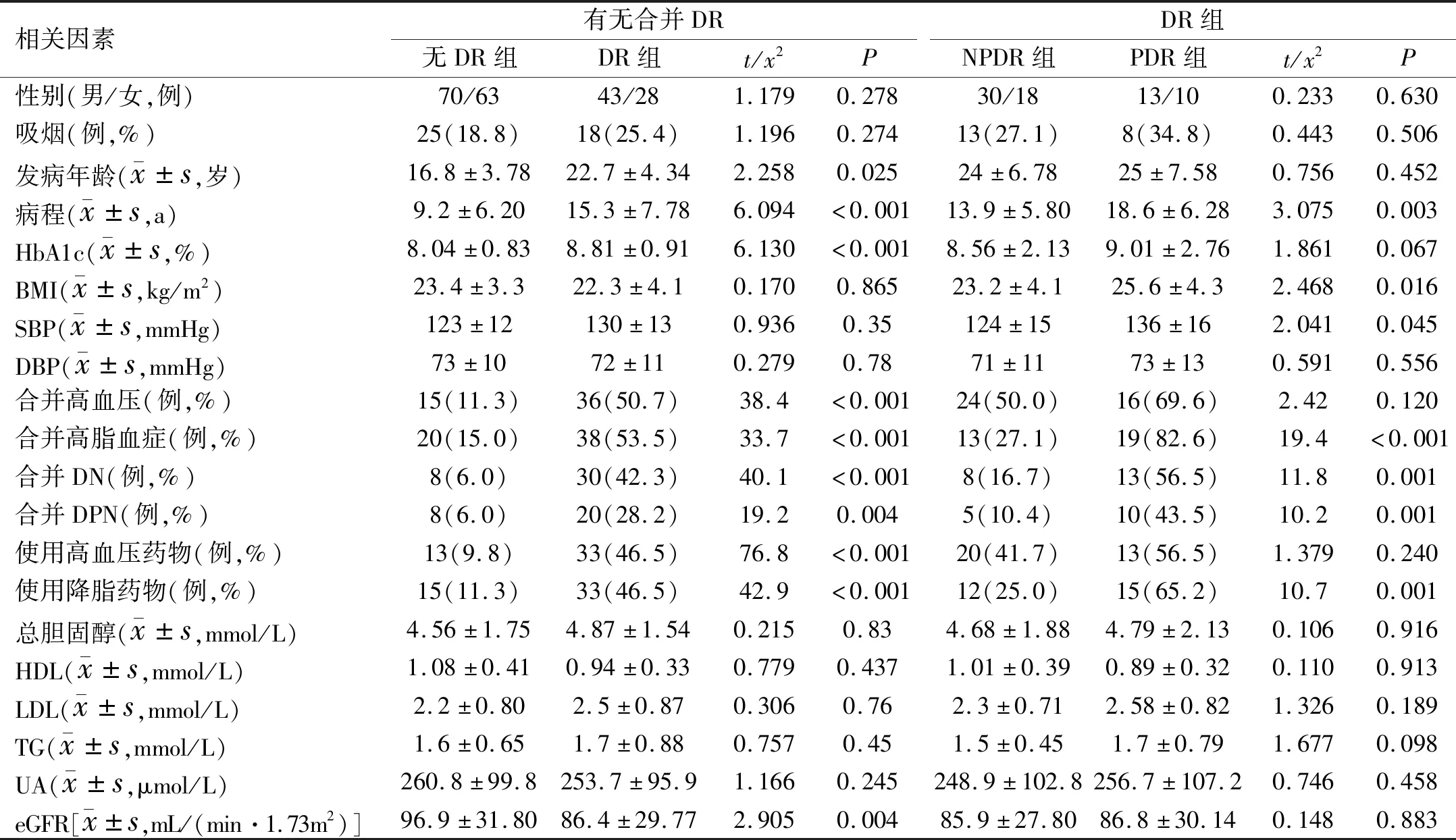
表1 單因素分析DR/PDR發(fā)生的影響因素
2.3 DR/PDR影響因素的多因素分析多因素Logistic回歸分析顯示,糖尿病病程、HbA1c是DR的危險(xiǎn)因素(表2),糖尿病病程、DN是PDR的危險(xiǎn)因素(表3)。

表2 Logistic回歸分析T1DM患者發(fā)生DR的危險(xiǎn)因素

表3 Logistic回歸分析T1DM患者發(fā)生PDR的危險(xiǎn)因素
2.4 ROC曲線的繪制病程和HbA1c在預(yù)測(cè)DR發(fā)生的AUC分別為0.720、0.727,95%CI分別為0.645~0.794,0.656~0.799。以病程取15.1a作為截?cái)嘀担A(yù)測(cè)DR的敏感性為50.7%,特異性為86.5%。以HbA1c取8.2%作為截?cái)嘀担A(yù)測(cè)DR的敏感性為76.1%,特異性為59.4%,見圖1,表4。病程在預(yù)測(cè)PDR發(fā)生的AUC為0.713,95%CI為0.581~0.844;以病程取18.5a作為截?cái)嘀担A(yù)測(cè)PDR的敏感性為73.9%,特異性為60.4%,見圖2,表5。
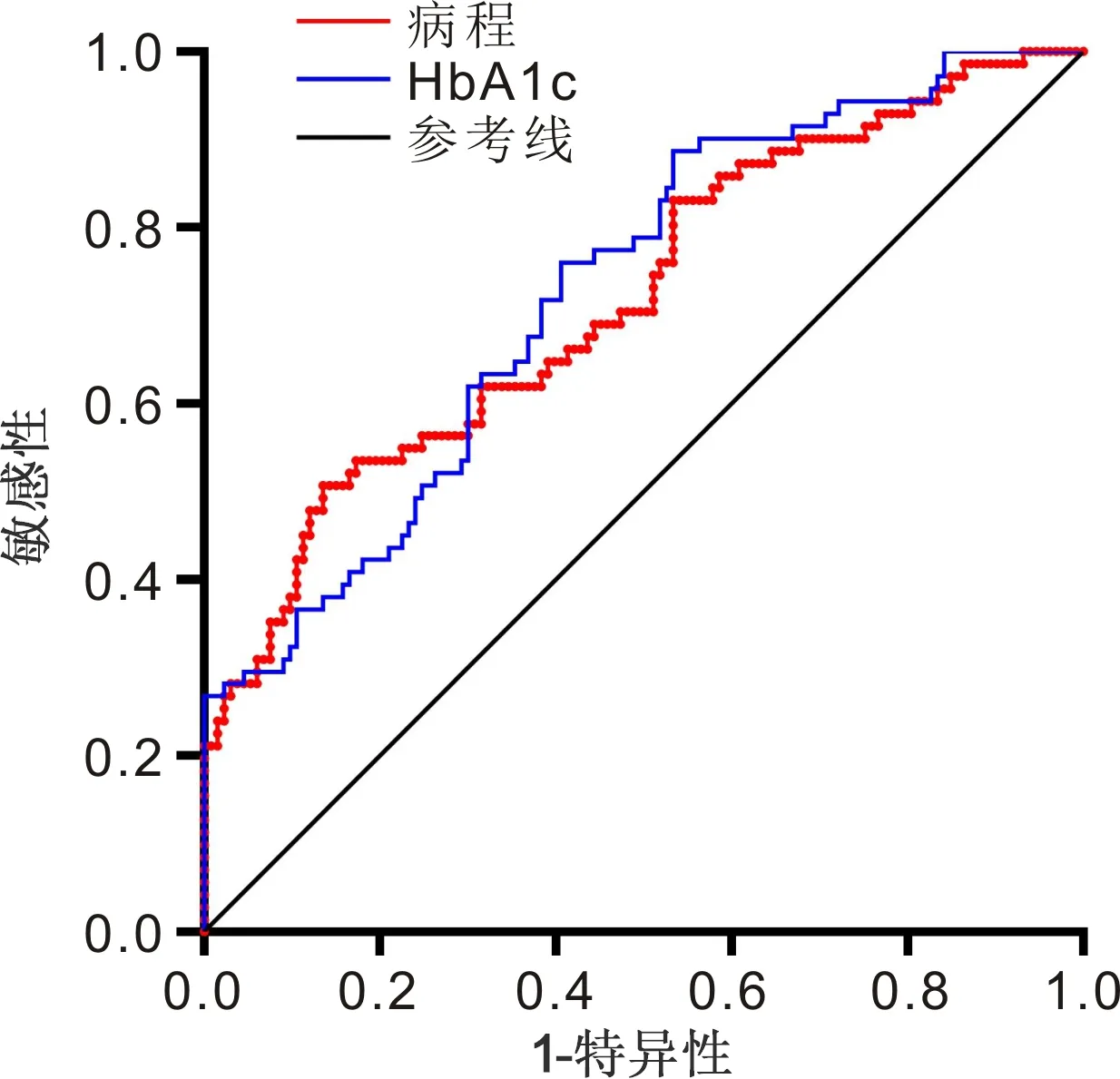
圖1 病程和HbA1c預(yù)測(cè)T1DM患者發(fā)生DR的ROC曲線。
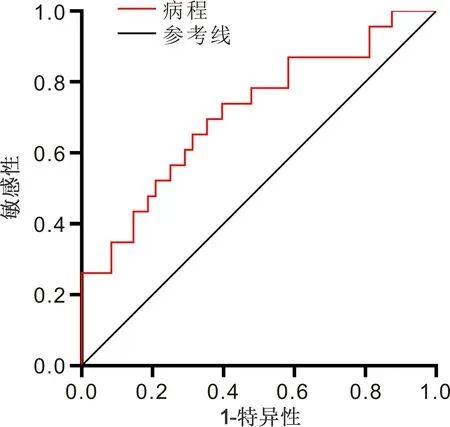
圖2 病程預(yù)測(cè)T1DM患者發(fā)生PDR的ROC曲線。
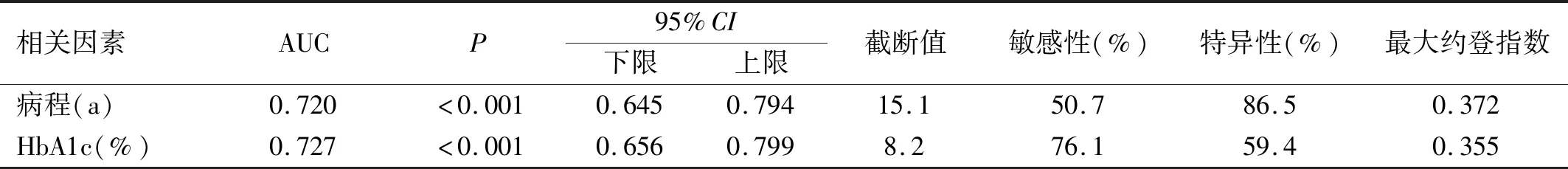
表4 病程和HbA1c預(yù)測(cè)T1DM患者發(fā)生DR的ROC曲線分析結(jié)果

表5 病程預(yù)測(cè)T1DM患者發(fā)生PDR的ROC曲線分析結(jié)果
3討論
DR是T1DM患者主要并發(fā)癥之一,它分為NPDR和PDR。NPDR代表視網(wǎng)膜脫離的早期階段,因血管通透性增加和毛細(xì)血管閉塞導(dǎo)致微動(dòng)脈瘤、出血和硬性滲出。PDR是糖尿病視網(wǎng)膜病變的一個(gè)更晚期階段,其特征是新生血管形成。在此階段,當(dāng)新的異常血管出血進(jìn)入玻璃體(玻璃體出血)或出現(xiàn)牽引性視網(wǎng)膜脫離時(shí),患者可能會(huì)出現(xiàn)嚴(yán)重的視力障礙[2]。發(fā)病年齡被認(rèn)為是T1DM視網(wǎng)膜病變發(fā)展的一個(gè)重要危險(xiǎn)因素[3-4],但不同年齡段發(fā)病與DR的關(guān)系尚有爭(zhēng)議。本研究提示DR患者較無DR患者T1DM的發(fā)病年齡大,相似地,F(xiàn)orga等[5]研究了從兒童期到中年期不同年齡段發(fā)病的T1DM患者,發(fā)現(xiàn)年齡較大的患者DR的發(fā)生率較高。另外有研究[3]提示,≤5歲發(fā)病的T1DM患者DR出現(xiàn)時(shí)間相對(duì)于其他年齡段較晚。這可能是因?yàn)椤氨Wo(hù)因子”發(fā)生在青春期開始之前[6]。
目前糖尿病病程和血糖控制為影響TIDM患者發(fā)生DR的公認(rèn)因素。本研究提示糖尿病病程與DR/PDR發(fā)生呈正相關(guān),校正了其他影響因素后,糖尿病病程仍是T1DM患者發(fā)生DR/PDR的影響因子,與既往研究結(jié)果相似[7-11]。威斯康星糖尿病視網(wǎng)膜病變流行病學(xué)研究(WESDR)提示DR的25a累積進(jìn)展率為83%,發(fā)展為PDR的進(jìn)展率為42%[7]。本研究ROC曲線分析提示病程預(yù)測(cè)DR和PDR的AUC分別為0.720、0.713,截?cái)嘀捣謩e為15.1、18.5a,敏感性分別為50.7%、73.9%,特異性分別為86.5%、60.4%,提示病程與DR的發(fā)生及嚴(yán)重程度相關(guān)。
HbA1c反映患者近2~3mo血糖平均水平,是評(píng)價(jià)患者血糖控制的指標(biāo)。多項(xiàng)研究[3,7,10,12]證實(shí),HbA1c升高與T1DM患者DR發(fā)生有關(guān)。本研究提示HbA1c是DR發(fā)生的影響因子;ROC曲線分析提示HbA1c的AUC為0.727;以HbA1c 8.2%作為截?cái)嘀担A(yù)測(cè)DR的敏感性為76.1%,特異性為59.4%,提示HbA1c大于8.2%的T1DM患者可能發(fā)生DR的危險(xiǎn)性更大。另外,有研究[13]提示,長期HbA1c低于6.5%的患者發(fā)生視網(wǎng)膜病變的時(shí)間明顯晚于HbA1c高于6.5%的患者。高血糖在視網(wǎng)膜微血管損傷的發(fā)病機(jī)制中起重要作用,包括多元醇通路、晚期糖基化終末產(chǎn)物堆積、蛋白激酶C(PKC)途徑和己糖胺通路等多種代謝途徑,與血管損傷有關(guān)[14]。強(qiáng)化降糖治療可減少T1DM患者DR的發(fā)生[15],因此近年來隨著胰島素強(qiáng)化降糖治療的普及,DR的發(fā)病率和進(jìn)展率總體有所下降[10]。
以往的流行病學(xué)研究提示高血壓是DR的危險(xiǎn)因素[7,10]。本研究中,合并高血壓的患者DR發(fā)病率更高,其中PDR患者SBP明顯升高。然而,目前通過治療高血壓來降低DR風(fēng)險(xiǎn)的證據(jù)不足。有研究[16]提示,強(qiáng)化降壓治療可在一定程度降低DR的發(fā)病率,但并不能降低DR進(jìn)展的風(fēng)險(xiǎn)。
在脂代謝方面,我們的研究提示DR組與無DR組患者相比、PDR組與NPDR組相比,更容易合并高脂血癥,但因患者已使用降脂藥物,所以各組間血脂水平無明顯統(tǒng)計(jì)學(xué)差異。盡管在許多其他研究中,血脂與DR的關(guān)系并不一致[10,17-18],但已有研究表明,視網(wǎng)膜毛細(xì)血管中的低密度脂蛋白外滲及其隨后的氧化反應(yīng)可能與DR的發(fā)生和發(fā)展有關(guān)[19]。既往研究[20-21]提示,視網(wǎng)膜硬性滲出物、DR的組成部分,以及隨后的視力惡化與總膽固醇和低密度脂蛋白膽固醇密切相關(guān)。
本研究提示,DN與DR/PDR相關(guān),DN為PDR的影響因子,與既往研究結(jié)果相似[7,17]。有研究[10]提示,尿白蛋白排泄率增加為PDR的危險(xiǎn)因素。我們認(rèn)為DN與DR相關(guān)的原因?yàn)镈N和DR同屬于糖尿病微血管病變,發(fā)病機(jī)制類似。
我們的研究提示DR組患者eGFR降低,可能與該組患者與無DR組患者相比發(fā)病年齡相對(duì)較大、糖尿病病程較長導(dǎo)致入組時(shí)年齡相對(duì)較大有關(guān)。另外我們的研究提示吸煙與DR無關(guān);校正了其他影響因素后,DPN也與DR無關(guān)。
目前關(guān)于T1DM視網(wǎng)膜病變危險(xiǎn)因素的研究數(shù)據(jù)主要來自于高加索人群[22],而我國尚缺乏類似研究。本研究具有一定局限性,包括:(1)樣本量較小;(2)這是一個(gè)橫斷面研究;(3)這項(xiàng)研究的對(duì)象為單中心的同質(zhì)人群,因此不能將結(jié)果推廣到其他人群。可能需要多中心、大樣本及較長時(shí)間的隨訪研究來闡明T1DM患者發(fā)生DR的影響因素。
綜上所述,T1DM患者視網(wǎng)膜病變與糖尿病發(fā)病年齡較晚有關(guān)。糖尿病病程和高血糖是DR的主要影響因素。HbA1c與DR的發(fā)生相關(guān),DN與PDR的發(fā)生相關(guān)。建議對(duì)T1DM患者進(jìn)行多因素管理。

