第三次腹腔腎移植術(shù)后患者的臨床護理
梁荔燕,李傳圣,初 靜,張振宇,劉凌云
(煙臺毓璜頂醫(yī)院 山東煙臺264000)
同種異體腎移植已成為終末期腎衰竭的首選治療方法[1]。但我國移植腎臟10年存活率為40%左右,患者腎移植功能喪失后將再度恢復(fù)透析,等待尋求再次腎移植,再次腎移植移植腎臟存活率要低于首次腎移植[2-3]。本次為第3次腎移植,第3次腎移植需經(jīng)歷雙側(cè)髂窩2次植腎,手術(shù)風險大[4]。且隨著移植次數(shù)的增加,前兩次的腎移植有可能使致敏受體產(chǎn)生高抗體,患者發(fā)生感染、排異反應(yīng)的發(fā)生率也會隨之增長[5],其存活率總體上也要低于初次移植。第3次移植腎臟位置選擇放在腹腔,將移植腎動靜脈再次吻合于右髂總動靜脈上,經(jīng)過多次移植腹腔存在黏連及瘢痕,無論在手術(shù)要求上還是在圍術(shù)期處理上都存在更多困難,易產(chǎn)生術(shù)后并發(fā)癥[6]。本例患者為第3次移植腎術(shù),第1次移植腎臟有2個移植腎在右下腹部形成良性占位,并在手術(shù)將右下腹腸管推向上腹部,改變了腸管在腹腔中布局,使患者產(chǎn)生腹脹等并發(fā)癥。隨移植次數(shù)的增多,手術(shù)及治療難度提高,對術(shù)后護理和并發(fā)癥的預(yù)防是嚴重考驗。現(xiàn)將護理體會報告如下。
1 臨床資料
患者男,40歲,慢性腎功能不全及高血壓病史17年,期間間斷血液透析治療。分別于23歲、31歲時行第1次及第2次腎移植。現(xiàn)第2次腎移植術(shù)后狀態(tài),因感染移植腎喪失功能,查體肌酐升高6個月余,血肌酐最高至1050 μmol/L,為求第3次腎移植入院。其第1次及第2次腎移植移植腎存活壽命分別為8年和9年,均因外出感冒后感染加重使移植腎功能喪失。患者于2020年2月24日在全身麻醉下行第3次同種異體腎移植術(shù),術(shù)中為暴露右側(cè)髂血管,將右下腹腸管推向上腹部,將移植腎動靜脈吻合于右側(cè)髂總靜脈及動脈上,并在移植腎周按放負壓引流管2根,于11時30分術(shù)畢成功將移植腎移植于右側(cè)腹腔,手術(shù)時長4.5 h。術(shù)后在保護性隔離的基礎(chǔ)上給予抗感染、補液、抗排異等治療,并于術(shù)后第2天為防止術(shù)后排異,開始給予甲強龍500 mg連續(xù)沖擊治療3 d、即復(fù)寧25 mg抗排異和他克莫司(CNI)+嗎替麥考酚酯(MPA)+糖皮質(zhì)激素三聯(lián)抗排異。患者住院期間未發(fā)生排異及術(shù)后感染,病情平穩(wěn),于3月2日出院居家康復(fù)。每天7時檢測指標及生命體征見表1。
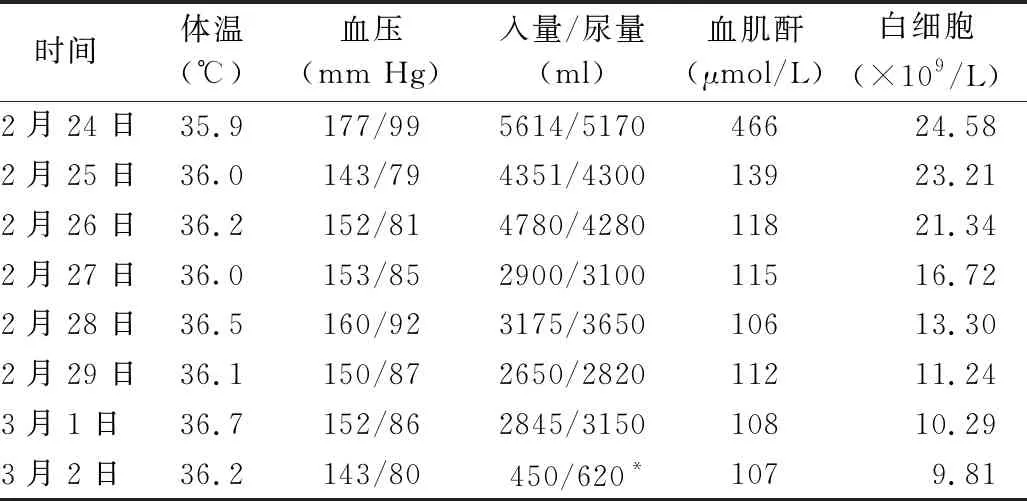
表1 每天7時檢測指標及生命體征
2 護理
2.1 術(shù)前準備 ①合適的組織配型。有報道稱再次腎移植高致敏患者比例遠高于初次腎移植患者[7]。良好的HLA配型是移植成功的重要因素。患者為第3次移植,對其尤為重要。因而術(shù)前采集血液配型標本明確患者的致敏狀態(tài)及抗體特異性,避開存在致敏抗體及特異性抗原的供腎,從而減少術(shù)后排異反應(yīng)的發(fā)生,增加移植成功率。HLA配型3個或3個以上點位時才可以做腎移植手術(shù)[8]。最終與供腎HLA 配型結(jié)果示:HLA-A、HLA-B、HLA-C、HLA-DR和HLA-DP 5個點位相容,配型相容程度良好。②術(shù)前血液透析。血液灌注能夠吸附血液中的大分子毒素,發(fā)揮廣譜解毒作用,能清除體內(nèi)的代謝廢物[9]。血液透析能清除血液中水分、小分子物質(zhì)等,減少體內(nèi)過多的毒素,并在一定程度上糾正水、電解質(zhì)紊亂[10]。為減少患者術(shù)后排異反應(yīng)的發(fā)生,增加移植成功率,術(shù)前24 h增加血液透析聯(lián)合血液灌流治療1次,7時開始手術(shù),術(shù)前1 d 16時為患者治療,使患者術(shù)前達到最好的身體狀態(tài),提高手術(shù)耐受力。
2.2 術(shù)后護理
2.2.1 保護性隔離 患者已經(jīng)歷2次腎移植術(shù),身體免疫力差,此次腎移植術(shù)后給予激素沖擊治療,并應(yīng)用抗排異藥物,增加了術(shù)后感染概率[11]。將患者安置在負壓單間病房,室內(nèi)限制醫(yī)護人員人數(shù),穿無菌隔離衣并限制外出,進出換鞋。每天安排患者與家屬視頻探視,減少接觸。負壓病房負壓裝置24 h工作,保持室內(nèi)空氣清新,每天中午室內(nèi)噴灑酸性氧化電位水(EOW)。酸性氧化電位水對細菌病原微生物具有廣譜、高效、快速的消毒作用[12]。為患者移植腎區(qū)換藥檢查及有創(chuàng)操作時嚴格遵循無菌操作原則。協(xié)助患者做好個人衛(wèi)生,每日給予皮膚清潔,口腔護理2次/d,床上洗頭每周2次。用500 mg/L含氯消毒劑擦拭地面、床單位及房間內(nèi)儀器設(shè)備,2次/d,物品專人管理,專人專用,定時用消毒濕巾消毒。
2.2.2 病情觀察 ①生命體征觀察。術(shù)后密切觀察患者生命體征變化,重點關(guān)注體溫和血壓。體溫是觀察有無排異反應(yīng)及感染的重要指標,術(shù)后每3 h監(jiān)測1次體溫。住院期間患者體溫36~37 ℃,在正常范圍內(nèi)。血壓是影響移植腎功能的關(guān)鍵因素之一[13]。腎移植術(shù)后密切監(jiān)測血壓,血壓過高易出現(xiàn)心腦血管意外、血管吻合處出血及移植腎破裂,血壓過低會引起移植腎血流灌注不足,影響移植腎的功能。患者術(shù)前基礎(chǔ)血壓的收縮壓為150 mm Hg(1 mm Hg=0.133 kPa)左右,經(jīng)過移植醫(yī)生評估術(shù)后收縮壓控制在140~160 mm Hg。患者術(shù)后當天血壓過高,最高時收縮壓177 mm Hg,遵醫(yī)囑應(yīng)用鹽酸尼卡地平注射液0.8 mg/h泵入控制血壓,持續(xù)應(yīng)用16 h后患者血壓平穩(wěn)停用。②移植腎區(qū)及引流液觀察。患者多次經(jīng)歷腎移植手術(shù),對術(shù)后移植腎區(qū)有無不適較為敏感,應(yīng)詢問患者主訴與之前有無不同,若有不適立即處理。移植腎區(qū)可通過觸診判斷大小、質(zhì)地,觸診時動作應(yīng)輕柔,避免觸碰切口,并詢問患者有無脹痛。術(shù)中放置移植腎周引流管2根,需密切觀察引流液的顏色、性質(zhì)及量,若引流液突然增多或顏色轉(zhuǎn)為鮮紅,警惕是否為移植腎血管吻合口出血。患者術(shù)后當日2根腎周引流管共引出暗血性液75 ml,并逐日遞減。術(shù)后每日2次給予移植腎及腎周彩色多普勒超聲檢查,以觀察移植腎血流量及腎周有無出血、積液。患者術(shù)后超聲檢查示移植腎血流量正常,腎周少許積液,至術(shù)后第4天自行吸收完畢,拔除腎周引流管。③排異反應(yīng)觀察。腎移植術(shù)后排異反應(yīng)是導(dǎo)致早期移植腎失去功能的主要原因之一[14]。患者已經(jīng)歷2次腎移植,排異反應(yīng)的發(fā)生率也會隨之增加,需高度警惕排異反應(yīng)的發(fā)生。出現(xiàn)排異反應(yīng)的癥狀為移植腎脹痛、尿量減少、體溫升高、血壓上升、血肌酐升高等。術(shù)后密切觀察患者有無上述變化,1 h記錄1次尿量和監(jiān)測1次血壓、3 h監(jiān)測1次體溫、每日檢測血肌酐,判斷可能發(fā)生排異反應(yīng)立即通知醫(yī)生處理,正確、及時執(zhí)行醫(yī)囑,并密切觀察處理后有無好轉(zhuǎn)。患者在住院期間生命體征平穩(wěn),檢驗指標正常,未發(fā)生排異反應(yīng)。
2.2.3 體位與活動 患者為第3次腎移植,前2次移植腎分別放于左右髂窩,本次移植腎放于腹腔右下部,使患者右下腹及右髂窩處均存在移植腎,且患者擔心移植腎損傷及切口裂開,影響活動造成不便[15]。為避免移植腎臟受到擠壓,減輕切疼痛和血管吻合口張力,給予抬高床頭30°,并限制患者取右側(cè)臥位。腎移植術(shù)后患者深靜脈血栓形成的發(fā)生率為6.2%~8.3%[16]。該患者右髂總靜脈因腎移植吻合多次,深靜脈血栓形成的發(fā)生率高于普通腎移植患者。術(shù)后立即采取穿著壓力梯度襪,協(xié)助進行踝泵運動、腓腸肌擠壓,應(yīng)用間歇壓力充氣加壓裝置等方式預(yù)防深靜脈血栓形成的發(fā)生。術(shù)后第1天在移植醫(yī)生陪同下協(xié)助患者床旁坐起;術(shù)后第3天協(xié)助患者下床活動,每天至少2次,每次>30 min。每天給予彩色多普勒超聲檢查,住院期間未發(fā)生靜脈血栓。
2.2.4 液體管理 由于患者術(shù)前有輕度的水、鈉潴留,并在術(shù)中使用甘露醇和利尿藥,以及供腎通過低溫保存影響了腎小管的重吸收功能,由于移植腎恢復(fù)血液循環(huán)后便進入多尿期,多尿期一般在術(shù)后24 h以內(nèi)[17]。若液體管理不當,易導(dǎo)致患者水電解質(zhì)紊亂和容量不足,影響移植腎的功能。應(yīng)建立2條以上的靜脈通路,保持液體出入量平衡。補液量依據(jù)尿量而定,尿量<200 ml/h,每小時補液量等于尿量;尿量200~500 ml/h,每小時補液量為尿量的70%;尿量>500 ml/h,每小時補液量為尿量的50%[18]。患者渡過多尿期后,尿量轉(zhuǎn)為正常,按照量出為入的方式進行補液。為防止水、電解質(zhì)紊亂,每天2次抽血監(jiān)測電解質(zhì)指標,根據(jù)檢驗結(jié)果調(diào)整補液中電解質(zhì)的劑量及種類。
2.2.5 腹部護理及營養(yǎng)支持 因本次腎移植手術(shù)將移植腎移植于患者右下腹,為第3次移植腎術(shù)后,加上患者第1次移植腎臟有2個移植腎在右下腹部形成良性占位,手術(shù)將右下腹腸管推向上腹部,改變了腸管在腹腔中布局,使患者產(chǎn)生腹脹等并發(fā)癥。患者術(shù)后清醒自述腹脹,聽診腸鳴音減弱1~2次/min,立即給予物理方式促進腸蠕動,包括腹部按摩、烤燈照射、協(xié)助患者活動。患者于術(shù)后6 h腸鳴音恢復(fù)正常,26 h自述腹脹減輕,并于38 h排氣。為此,我院器官移植科及胃腸科醫(yī)生、膳食營養(yǎng)科營養(yǎng)師、腸內(nèi)營養(yǎng)專科護士等多學(xué)科會診,為患者制定合理的營養(yǎng)計劃,未排氣前給予靜脈補充所需營養(yǎng),排氣后解除禁飲食,按照流質(zhì)飲食-半流質(zhì)飲食-普食的順序給予高蛋白、高維生素、易消化飲食,禁食可誘發(fā)腹脹的食物,每日攝入總熱量8250~9785 kJ,并由膳食營養(yǎng)科配餐。囑患者減少能增加腹內(nèi)壓的動作,避免深蹲、用力排便等,并多食粗纖維及蔬菜,以保持大便通暢。患者雖無糖尿病病史,但術(shù)后禁食期間為避免發(fā)生低血糖,3 h監(jiān)測1次血糖情況,可進食后逐漸減少測血糖頻率,于術(shù)后第6天減停。患者自進食后未發(fā)生腹脹等情況,住院期間血糖波動均在正常范圍,出院時體重增加1.9 kg。
2.2.6 心理護理 腎移植術(shù)后患者易發(fā)生心理問題,良好的心理護理可促進患者康復(fù)[19]。患者年齡40歲,自發(fā)現(xiàn)尿毒癥17余年,期間多次腎移植,反復(fù)透析,身心深受疾病折磨,對此次腎移植格外重視,心情焦慮。醫(yī)護人員主動積極溝通,分析其壓力源頭為對預(yù)后和病情的擔憂。對術(shù)后請手術(shù)醫(yī)生再次為患者講解手術(shù)方式及預(yù)后,并實時告知患者病情,消除其疑慮,通過線上探視的方式讓家屬進行安撫,樹立治療信心。
2.2.7 健康教育 患者前二次移植腎均因感染喪失功能,應(yīng)著重健康教育做好隔離防護,向患者講解消毒隔離知識。應(yīng)做好個人衛(wèi)生,患者生活物品單獨使用,注意休息增強免疫力,減少去公共場所的次數(shù),每次外出需戴口罩,避免交叉感染,并注意防寒保暖,防止感冒。室內(nèi)每日通風,保持室內(nèi)空氣流通。在活動方面患者需適當活動,避免勞累,不可進行高強度鍛煉,活動時應(yīng)避免右側(cè)移植腎區(qū)受壓,保護移植腎臟。按時應(yīng)用抗排異藥物,定時監(jiān)測血藥濃度,定時復(fù)檢。通過微信等線上方式定時進行出院隨訪,及時解決患者疑問。囑患者若有感染或其他不適跡象,應(yīng)立即就醫(yī),進行系統(tǒng)檢查。
3 討論
第3次腎移植患者在手術(shù)難度、治療、并發(fā)癥預(yù)防方面都更加困難,對術(shù)后護理是嚴重考驗。術(shù)前應(yīng)做好充分的術(shù)前準備,包括合適的組織配型和增加血液透析。術(shù)后在保護性隔離的基礎(chǔ)上應(yīng)密切觀察病情變化,及時發(fā)現(xiàn)有無排異反應(yīng),并做好體位、活動、腹部及飲食的護理,避免深靜脈血栓形成、腹部并發(fā)癥的發(fā)生。做好液體管理,避免引起腎灌注不足。心理護理和健康教育,使患者樹立信心,保護好移植腎臟,為出院后的康復(fù)治療做好準備。

