生活方式的管理對新診斷2型糖尿病患者腸道菌群的影響*
洪小瑜 戴亞麗 林秋訊 莊常水 韓令川 盧東暉 劉虹麗 薛冬梅 謝 謙 林 遠
1.北京大學深圳醫院內分泌科 (廣東 深圳 518036)
2.北京大學深圳醫院干部保健科 (廣東 深圳 518036)
3.北京大學深圳醫院中心實驗室 (廣東 深圳 518036)
隨著人們生活水平的提高,2型糖尿病的發病率正逐年上升[1-2]。我國糖尿病患者位居世界第一,來自于滕衛平教授牽頭的流行病學調查顯示我國糖尿病病人共1.298億,患病率達11.2%[3]。糖尿病嚴重威脅人類生存和健康,但其發病機制仍不清楚。近年來很多研究發現人類的“第二基因組”—腸道菌群,與2型糖尿病的發生發展密切相關[4],某些降糖藥可改善糖尿病患者的腸道菌群[5-6]。作為糖尿病治療的“五駕馬車”之一,生活方式的管理(飲食+運動)是2型糖尿病的基礎治療,而生活方式的管理對糖尿病患者腸道菌群的影響如何?相關研究較少。本研究采用生活方式的管理對新診斷2型糖尿病患者腸道菌群的影響進行探討。
1 資料與方法
1.1 研究對象 本研究采用自身前后對照方法,選取2018年2月至2019年7月就診于北京大學深圳醫院內分泌科的新診斷的2型糖尿病患者30例(入組34例,脫落4例),年齡24~65歲,平均年齡50±10.87歲,其中男19例,女15例。研究方案經北京大學深圳醫院倫理委員會通過。
1.1.1 納入標準 2型糖尿病疾病診斷參照1999年世界衛生組織(WHO)糖尿病專家委員會制定標準,新診斷的2型糖尿病患者(病程≤1年),男女均可;年齡:≥20歲且≤70歲;體重指數在(19.0~35.0)kg/m2范圍內;未使用藥物控制血糖,篩選期糖化血紅蛋白(HbA1C%) ≥6.5%且≤10.0%,同時篩選當日空腹血糖值≤11.1mmol/L。
1.1.2 排除標準 嚴重肝腎功能障礙[ALT大于正常上限的3.0倍,或eGFR<30mL/(min·1.73m2)]、精神病、伴有嚴重感染、重度貧血、中性粒細胞減低癥;其他嚴重器質性心臟病,如先天性心臟病等;患有1型糖尿病、單基因突變糖尿病、由胰腺損傷引起的糖尿病或其他繼發性糖尿病;曾經或現在使用口服降糖藥或胰島素或腸促胰素類藥物控制糖尿病;過去1月內服用了益生菌或益生元產品;過去3月內出現糖尿病酮癥酸中毒或糖尿病高滲狀態等糖尿病急性并發癥;過去5年內有已進行治療或未進行治療的器官系統腫瘤,無論是否有局部復發或轉移的證據;有活性物質濫用史,包括酒精和過去2年內有與酒精相關的病史;受試者現患有引起各種急慢性腹瀉和嚴重便秘的消化道疾病;既往有腸段切除手術史,或一年之內接受過其他消化道手術史,或半年內接受其他非消化道手術史;過去3個月內使用了控制體重的藥物(包括減肥藥)、皮質類固醇等激素類藥物的口服、肌注或靜脈全身性給藥、非消化道給藥或關節內給藥;妊娠或計劃妊娠者;3月內參加過其它藥物的臨床試驗。
1.2 研究方法
1.2.1 入組 符合入組條件者,均簽署知情同意書,完成體格檢查(測量身高、體重、血壓、脈搏、呼吸、腰圍、臀圍),計算BMI;抽血做生化檢測,同時留取大便標本(見腸道菌群檢測),完成心電圖、尿液等檢測(具體指標及方法見生化指標)。
1.2.2 生活方式教育 進行小班教育(在入組后1周內完成,每班不超過5個人),小班教育前進行糖尿病相關知識的測試,然后以幻燈講座加糖尿病食品模型、看圖等方式重點講解糖尿病的飲食以及運動,每個入組的患者需要掌握自己的血糖、HbA1C%控制目標、標準體重,根據標準體重學會計算自己每天應該攝入飲食的大卡,并計算出每天的碳水化合物、蛋白以及脂肪等三大營養食品的攝入量,合理分配正餐以及加餐;同時根據個人的情況,學會運動的方法、運動的時間和運動的量(遵照2017版中國2型糖尿病防治指南)。課程結束后再次進行測試,每個人成績達到90分以上為合格,可免費多次聽講。
1.2.3 隨訪 患者入組后每月來院一次監測指間血糖(包括空腹以及餐后2h),并測體重,血壓、心率、呼吸等,詢問不良反應并記錄。12周后進行最后一次隨訪,進行相關實驗室檢測(同入組時),再次進行75gOGTT實驗,完成心電圖、尿液等檢測,并留取大便標本(同入組的方法)。從入組到隨訪結束,每次完成病例隨訪(CRF)表格填寫。
1.2.4 生化指標的測定 分別在基線及12周用全生化自動儀檢測(貝克曼庫爾特AU5800)總膽固醇(TC)、甘油三酯(TG)、低密度脂蛋白膽固醇(LDL)、高密度脂蛋白膽固醇(HDL)、HbA1C%、空腹血糖、75gOGTT兩小時血糖、空腹胰島素、75gOGTT兩小時胰島素,并計算胰島素抵抗指數=空腹血糖(mmol/L)×空腹胰島素(m IU/L)/22.5;完善肝功、腎功、尿酸、心肌酶、電解質、尿微量白蛋白、尿常規等檢測。檢查當日清晨空腹來院,由護士統一抽血,相關指標檢測由我院檢驗科統一完成。
1.2.5 腸道菌群檢測 (1)糞便收集與保存:采用無菌凍存管收集患者自然排泄的糞便,一般在1 0 m i n 內完成采集。避開糞便表面,收集中心部分約5~10g,液氮速凍,-80℃條件下凍存。(2)糞便總 DNA 提取和腸道菌群宏基因組測序:使用QIAamp DNA Stool Mini Kit試劑盒提取腸道菌群DNA,然后進行PCR擴增,擴增引物為:上游引物5'-GTGCCAGCMGCCGCGGTAA-3'下游引物 5'-CCGTCAATTCMTTTGAGTTT-3',擴增目的片段的條件為,94℃預變性2min,94℃變性30s,52℃退火30s,72℃延伸30s,30個循環,最后72℃延伸10min,40個循環后結束。將目的片段進行膠回收,而后將回收的產物作為模板進行二次PCR擴增。(以上由上海微基生物有限公司完成)。
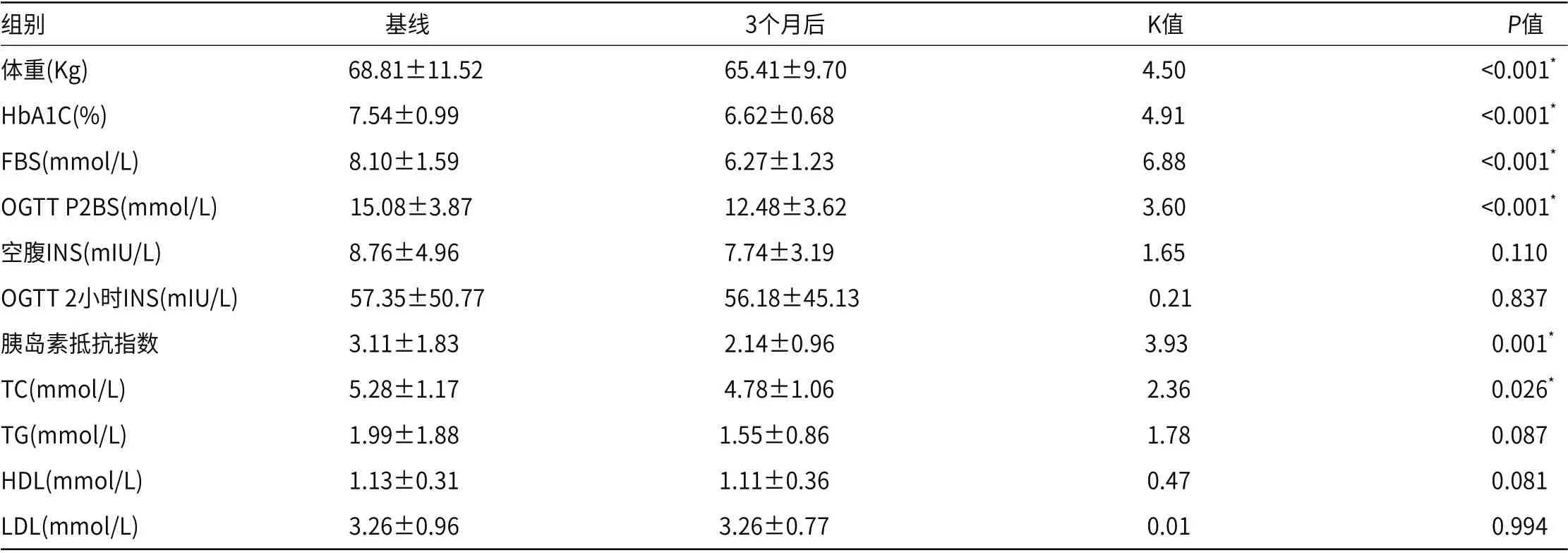
表1 兩組間基線資料對比
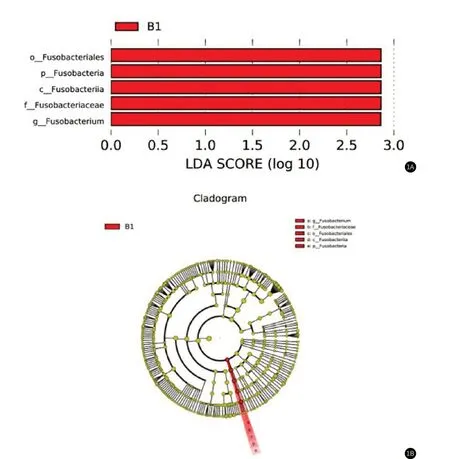
圖1 B1為基線和3個月后隨訪相比的差異物種。梭桿菌(Fusobacterium)無論從門、綱、目、科、屬水平經過3個月生活方式干預后豐度均顯示減少。
1.2.6 統計學處理 采用 SPSS 23.0軟件進行統計學分析,計量資料以(±s) 表示,兩組間的資料對比,若符合正態分布,采用兩獨立樣本t檢驗 。若不符合正態分布,則采用秩和檢驗。以P<0.05為差異有統計學意義。
2 結果
2.1 生化結果 由表1可知,生活方式管理前后患者的體重、HbA1C%、空腹血糖、OGTT兩小時血糖、TC、胰島素抵抗指數較前下降,有統計學差異(P<0.05)。
2.2 腸道菌群檢測結果 alpha多樣性結果與beta多樣性結果顯示兩組沒有顯著性差異(P>0.05);基于物種的分析結果顯示:采用lefse的分析方法,篩選LDA值大于2且P值小于0.05的物種為兩組中的差異物種(圖1)。
3 討論
越來越多的研究表明,人體腸道菌群與肥胖和2型糖尿病等代謝性疾病的發生發展密切相關。早期Gill、Wolf等發現,肥胖人群腸道內厚壁菌屬的數量較健康人群增多明顯,Larsen等[4]研究發現2型糖尿病患者腸道菌群中厚壁菌門和類梭狀芽孢桿菌數量減少。現大多研究表明腸道乳酸菌、雙歧桿菌等益生菌的減少與糖耐量異常有著密切的關系。另有研究表明,球形梭菌亞群和柔嫩梭菌亞群的大部分細菌有利于宿主從飲食中吸收能量,導致肥胖、糖尿病代謝性疾病的發生率升高[7]。國外學者發現2型糖尿病患者產丁酸菌羅斯菌和優桿菌屬顯著降低[8]。國內學者發現我國2型糖尿病患者腸道菌群失調,柔嫩梭菌屬、Clostridiales sp.SS3/4及羅斯菌等產丁酸鹽細菌顯著降低而大腸埃希菌等機會致病菌顯著增加[9]。新疆維吾爾族T2DM患者腸道中具核梭桿菌水平可能與該民族T2DM患者的糖脂代謝紊亂密切相關[10]。
眾所周知,糖尿病治療包括:飲食、運動、藥物、監測以及教育等五架馬車,而生活方式的改變(飲食+運動)是2型糖尿病患者的基礎治療。糖尿病飲食可以降低機體內胰島細胞的負荷,可更好地控制血糖[11];運動能提高組織對糖的利用率,改善胰島素抵抗[12]。部分研究發現調整飲食結構有利于2型尿病腸道菌群的改善。白鈺等[13]研究發現經高膳食纖維低 GI(升糖指數)飲食干預后,擬桿菌屬、雙歧桿菌和乳酸桿菌數量增加,可糾正 T2DM患者的腸道菌群失衡[13]。膳食纖維可促進雙歧桿菌生長,利于腸道的菌群失衡的糾正[14]。
運動可調節菌群結構和平衡,使有益菌群的數量和腸道菌群的豐度增加,從而降低血糖。 國外研究發現,糖尿病小鼠運動干預后,甲烷短桿菌、擬桿菌屬及梭菌屬的數量均發生改變,改善了腸道菌群[15]。
本研究對于新診斷的2型糖尿病患者,通過生活方式的改善(飲食+運動),從門、綱、目、科、屬各級均減少了新發的2型糖尿病患者梭桿菌的豐度,從臨床效果體重減輕3.4kg,空腹及餐后血糖也下降明顯,糖化血紅蛋白下降0.9%,改善了胰島素抵抗,這與文獻報道2型糖尿病的梭桿菌豐度增加,與降糖藥物-阿卡波糖治療達到相似的結果[11,16]。生活方式的改變可以達到較好的降糖、減重的療效,推測其機制可能與生活方式改善后,調整了飲食結構,增加膳食纖維的攝入,控制碳水化合物的攝入量,導致腸道菌群發生變化有關[17]。
本研究還存在以下不足:本研究僅觀察糖尿病病人生活方式改變自身前后對照,沒有設置正常人進行對照研究。同時本研究病例樣本量不足夠大,可能會導致研究結果存在部分偏倚。本研究僅觀察了生活方式改變可以改善2型糖尿病患者腸道菌群,改善了臨床各指標,但對腸道菌群改善與臨床結局改善之間的機制并未深入探討。
綜上所述,腸道菌群失調是2型糖尿病發病機制之一。對于新診的2型通過生活方式管理可以改善2型糖尿病患者腸道菌群,同時減輕體重并降低患者空腹、餐后血糖以及HbA1C%,改善胰島素抵抗,是2型糖尿病患者有效的治療方法之一。

