微創跗骨竇切口配合中藥外敷治療Sanders Ⅱ、Ⅲ型跟骨骨折
楊志全 張永青 韓顏華 蘇山林 王述偉 張 雪
壽光市中醫醫院,山東 濰坊 262700
跟骨骨折臨床中極常見,常因高處墜落或擠壓所致[1]。由于跟骨解剖結構遭到破壞,保守治療難以恢復跟距關節面平整及跟骨的解剖結構,誘發創傷性關節炎。由于跟骨軟組織覆蓋少,治療具有難度且效果欠理想[2]。以往大多選用外側“L”形切口,但由于跟骨周圍軟組織少、皮瓣血供差,容易出現術后皮瓣壞死[3],文獻中介紹了較多微創手術入路和固定方式[4],如經皮撬撥復位克氏針內固定、“八字”切口解剖板固定等,但手術微創了,問題也暴露出來,例如:由于術中顯露有限,造成跟骨解剖結構復位不良、固定不牢靠現象,后期出現足跟疼痛等并發癥。筆者嘗試采取微創的治療方式,利用經跗骨竇小切口復位結合鋼板內固定配合中藥外敷治療SandersⅡ、Ⅲ型跟骨骨折,獲得良好的效果。
1 資料和方法
1.1臨床資料 回顧性分析2018年10月—2019年10月入院的32例閉合性SandersⅡ、Ⅲ型跟骨骨折病例的臨床數據資料,Ⅱ、Ⅲ型分別對應2部分、3部分骨折。其中左足19例,右足13例;男22例,女11例;年齡23~56歲,平均39歲;高處墜落傷23例,交通傷9例,SandersⅡ型18例,SandersⅢ型13例。術前檢查跟骨側軸位X線片、CT三維重建,術前用甘露醇或七葉皂甙鈉以脫水消腫,配合中藥冰硝散外敷,術區出現皮膚褶皺后再行手術,一般需要3~7天,平均5.1天。
1.2治療方法
1.2.1術前準備 跟骨骨質多為松質骨,滲血較多,跟骨外周皮瓣薄弱,血腫出現后,引起皮瓣張力高。我們采用冰袋冷敷,配合甘露醇、七葉皂甙鈉以利于消腫,再輔助中藥冰硝散(冰片、芒硝按一定比例配伍)進行外敷,其消腫效果好,一般 3~7 d即可進行手術。
1.2.2手術操作 樣本病例都選擇腰麻+硬膜外聯合麻醉,側臥位,于外踝尖下約1cm處與第4跖骨基底部連線,刀口長度約4cm,逐層切開皮膚,銳性切開,顯露腓骨長短肌,并將其向外下方牽開,注意避免損傷腓腸神經以及跟腓韌帶,緊貼骨膜銳性分離完成操作通道,直至充分暴露關節面,同時為鋼板的放置預留空間。以內側載距突為復位參考,恢復跟骨關節面的光滑、平整,鉆入直徑2.0mm克氏針臨時固定,注意跟骨的高度的恢復,以及跟骨內翻畸形的糾正,使用直徑2.5mm克氏針臨時固定跟骨內側柱,最后,術者雙手側向擠壓以恢復寬度,視骨折缺損情況決定是否植骨,注意跟骰關節的移位情況,給予復位后以2.0 mm 克氏針臨時固定。C臂機透視跟骨側位+軸位X線片以驗證跟骨復位情況,滿意后置入鋼板,規范置入螺釘,防止繼發跟骨內翻畸形。常規沖洗創面后褥式縫合皮膚,置入負壓引流管。術后預防性使用抗生素24h,冰敷2次/日,配合甘露醇、七葉皂甙鈉、輔助冰硝散外敷,用以促進脫水、消腫,術后1周行踝泵鍛煉,2周左右拆除傷口縫線,每個月來院復查,了解恢復情況及功能鍛煉情況,直至跟骨骨折達到臨床愈合標準。
1.2.3觀察項目與方法
分別于術前和術后拍攝跟骨側位+軸位X線片以CT檢查,統計跟骨Bohler'角、Gissane's 角、跟骨高度和寬度,使用AOFAS評分系統評價臨床效果。
1.2.4統計學處理

2 結 果
2.1一般情況 入組的患者進行手術的操作時間為(42.3±10.1)分,平均時間為44.3分;32例患者全部完成回訪,時間為8~12個月,平均10個月。骨折達到骨性愈合標準的時間為4.1~6.2個月,平均為5.2個月。未出現一例切口感染、切口皮膚壞死、內固定鋼板外露、腓骨肌腱摩擦等并發癥。
2.2影像學檢查 最后一次來院隨訪的跟骨長度、寬度、高度、Bohler's角、Gissane's角均明顯改善,二者的差異明顯,都有統計學意義(P<0.05,見表1)。
2.3AOFAS評分系統結果比較 最后一次來院隨訪的AOFAS評分系統結果由術前的(63.4±1.2)升高到術后的(85.9±3.1),二者進行比較有明顯差異,都有統計學意義(t=2.56,P=0.03),SandersⅡ型優19例,良5例;SandersⅢ型優11例,良6例,可3例;總體優良率為92.9%(表2)。
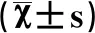
表1 術前及最后一次來院隨訪時跟骨長、寬、高度Bohler's角、Gissane's角的比較

表2 32例患者手術前后AOFAS評分比較分)



3 討 論
跟骨解剖形態恢復情況決定其臨床效果,所以依據患者的具體情況選擇合適的手術方案是骨科醫生的首要任務[5]。常規的外側“L”形入路很容易將跟骨外側完全顯露,解剖復位距下關節,恢復跟骨的正常結構[6]。然而外側入路軟組織剝離廣泛,切口并發癥高,嚴重影響了手術效果。為了減少并發癥,改善跟骨骨折的治療效果,改良手術入路和手術方式是國內外學者研究的重點[7]。
文獻回顧,跗骨竇切口治療跟骨骨折,相對于外側“L”形切口,其切口并發癥發生率更低,差異有統計學意義(P< 0.05)。解剖學研究證實:外側“L”形切口易造成跟骨外側動脈的損傷,引起皮瓣缺血、壞死[8-9]。跗骨竇切口術區腓動脈終末的穿支、降支在該區域形成血管網,容易形成側支循環,故該切口對局部皮膚血供情況影響更小,從而更有利于建立側支循環,直接證實了跗骨竇切口降低切口并發癥發生率的原因[10]
手術中需注意一些問題:1.在進行軟組織分離時,要嚴格骨膜下剝離,減少對軟組織的激惹,同時避免損傷腓腸神經。2.術中注意對腓骨長短肌的保護3.復位時需要將關節面顯露清楚,然后進行精準復位。4.注意鋼板放置位置,螺釘長短、高低,減少對腓骨長短肌的激惹,避免術后肌腱炎的發生。
術中我們選用的鋼板與外側“L”型切口使用的鋼板相同,鋼板螺釘放置及布局類似,利用跗骨竇切口將鋼板放入,經皮置入螺釘。目前大多數文獻報道,跗骨竇切口主要用于治療Ⅱ、Ⅲ型跟骨骨折,盡管有學者報道使用跗骨竇入路用于治療跟骨骨折SandersⅣ型,但由于此型骨折粉碎嚴重,固定螺釘的數目不夠,可能難以達到堅強固定的效果,因此對于SandersⅣ型跟骨骨折我們仍未采用跗骨竇切口進行手術治療。
綜上所述,使用跗骨竇入路治療SandersⅡ、Ⅲ型跟骨骨折具有創傷小、關節面顯露充分、術中操作簡便,住院周期短、治療費用低等優點,但本研究僅為小樣本臨床隨機對照研究,今后需進一步擴大樣本數量,延長隨訪時間,進一步觀察遠期效果。

