宮腔鏡下電切術與腹腔鏡下子宮瘢痕妊娠切開取胚術治療內生型瘢痕妊娠的效果比較
耿曉慶
(開封市婦幼保健院 婦產科,河南 開封 475000)
瘢痕妊娠是異位妊娠,指剖宮產女性再次妊娠后,孕囊著床于子宮瘢痕處,分內生型、外生型兩種。瘢痕妊娠在剖宮產術后發生的異位妊娠中占6.1%[1]。近年,隨著二孩政策的開放,內生型瘢痕妊娠發生率逐年升高,目前臨床主要采取終止妊娠的方法治療。基于此,本研究比較宮腔鏡下電切術與腹腔鏡下子宮瘢痕妊娠切開取胚術治療內生型瘢痕妊娠的效果。
1 資料與方法
1.1 一般資料選取2018年2月至2019年1月開封市婦幼保健院收治的62例內生型瘢痕妊娠患者作為研究對象,按照手術方案分為腹腔鏡組和宮腔鏡組,各31例。腹腔鏡組:年齡21~32歲,平均(26.83±2.51)歲;停經時間41~67 d,平均(54.29±6.18)d;距離上次剖宮產時間2~8 a,平均(4.93±1.26)a;產次1~2次,平均(1.61±0.14)次。宮腔鏡組:年齡22~34歲,平均(28.04±2.91)歲;停經時間40~65 d,平均(52.74±5.96)d;距離上次剖宮產時間1~8 a,平均(4.52±1.70)a;產次1~2次,平均(1.59±0.19)次。兩組患者年齡、停經時間、距離上次剖宮產時間、產次比較,差異無統計學意義(均P>0.05)。患者自愿參與本研究并簽署知情同意書。本研究經開封市婦幼保健院醫學倫理委員會審批通過。
1.2 納入及排除標準納入標準:(1)經超聲、MRI檢查確診為內生型瘢痕妊娠;(2)血尿β-人絨毛膜促性腺激素(β-human chorionic gonadotropin,β-HCG)陽性;(3)陰道出血;(4)有剖宮史。排除標準:(1)子宮肌瘤;(2)臨床資料不全;(3)其他類型婦科腫瘤;(4)手術禁忌證。
1.3 手術方法
1.3.1腹腔鏡組 接受腹腔鏡下子宮瘢痕妊娠切開取胚術治療。患者取膀胱截石位,全麻。于臍孔下方中間位置做切口,建立人工氣腹,壓力為10~12 mmHg(1 mmHg=0.133 kPa)。借助腹腔鏡,在子宮下段肌層,注射9 g·L-1的氯化鈉溶液50 mL聯合神經垂體素12 U,打開子宮膀胱反折腹膜,下推膀胱至宮頸外口。采用電極鉤切開子宮頸管前壁,切口呈橫形(或梭形),清理子宮、宮腔、宮頸管異物,縫合。術后壓迫止血。
1.3.2宮腔鏡組 接受宮腔鏡下電切術治療。墊高患者臀部,取膀胱截石位,全麻,消毒外陰、陰道等部位。使用宮頸鉗夾持患者宮頸前唇,探針探測宮腔深度、方向,窺陰器擴張患者陰道,充分暴露宮頸后,用5 g·L-1的碘伏棉簽消毒宮頸。排空鏡鞘、光學鏡管間空氣,置入宮腔鏡,打開光源,用50 g·L-1的葡萄糖溶液膨宮,壓強為13~15 kPa,借助B超監視器確定患者宮腔內孕囊位置,通過負壓吸出大塊孕囊,用電切環切除胚胎組織至淺肌層,功率為60~80 W,電凝止血滲血處,必要時可用刮匙搔刮宮腔,至完全清除宮腔內妊娠組織。
1.4 觀察指標(1)手術相關指標:包括手術時間、術中出血量、血β-HCG轉陰時間及住院時間。(2)并發癥:包括陰道大出血、下腹疼痛等。(3)生活質量:采用生活質量綜合評定問卷-74(generic quality of life inventory-74,GQOLI-74)評估患者術前及術后3個月生活質量,包括軀體功能、社會功能、心理功能、物質生活狀態4個維度,采用百分制,得分越高,生活質量越高。
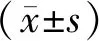
2 結果
2.1 手術相關指標與腹腔鏡組比較,宮腔鏡組手術時間、住院時間、血β-HCG轉陰時間均較短,術中出血量較少(均P<0.05)。見表1。
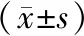
表1 兩組手術時間、住院時間、術中出血量、血β-HCG 轉陰時間比較
2.2 并發癥腹腔鏡組出現2例陰道大出血,6例下腹疼痛,并發癥發生率為25.81%(8/31);宮腔鏡組出現1例下腹疼痛,無陰道大出血,并發癥發生率為3.23%(1/31)。宮腔鏡組并發癥發生率較腹腔鏡組低(χ2=4.679,P=0.031)。
2.3 生活質量術前,兩組GQOLI-74各評分比較,差異無統計學意義(均P>0.05);術后3個月,兩組GQOLI-74各項評分均較術前升高,且宮腔鏡組GQOLI-74各項評分均高于腹腔鏡組(均P<0.05)。見表2。
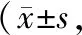
表2 兩組患者手術前后GQOLI-74各評分比較分)
3 討論
內生型瘢痕妊娠是剖宮產遠期并發癥,若未及時治療,患者可出現大出血、子宮破裂等,危及生命。目前,內生型瘢痕妊娠主要通過手術清宮治療,包括腹腔鏡下子宮瘢痕妊娠切開取胚術、子宮次全切或全切術等。隨著生活節奏加快,加上手術治療具有住院時間短、恢復速度快等優勢,逐漸被更多患者選擇,而如何在安全、有效的基礎上保護患者生育功能、減少創傷成為臨床關注的問題。
研究報道,腹腔鏡下子宮瘢痕妊娠切開取胚術能完全切除病灶,修復子宮生理解剖,但手術創傷大,患者住院時間長,恢復慢[2]。本研究結果顯示,宮腔鏡組手術時間、住院時間、血β-HCG轉陰時間均短于腹腔鏡組,術中出血量少于腹腔鏡組,并發癥發生率低于腹腔鏡組,提示與腹腔鏡下子宮瘢痕妊娠切開取胚術比較,宮腔鏡下電切術手術時間、住院時間、血β-HCG轉陰時間較短,術中出血量及并發癥較少。與其他術式對比,宮腔鏡下電切術具有以下優勢:(1)微創、方法簡單,能最大限度保留子宮完整性,且費用低,適合大多數患者;(2)手術時間短,術后并發癥少,患者恢復快;(3)宮腔病變定點準確性高,有助于醫生清楚觀察患者宮腔內情況,確認宮腔內是否出現異常,且能放大肉眼無法查看的病灶;(4)能明確宮腔內妊娠組織位置、血管分布情況,有助于醫生準確剝離孕囊;(5)直視下操作,能清除、剝離妊娠囊及陳舊機化的妊娠組織,避免損傷正常宮腔內膜;(6)能降低術后宮腔粘連發病率,降低盲目刮宮導致大出血的風險;(7)電凝止血,能降低術中出血量,但宮腔鏡下電切術也具有無法修復切口處缺損,易因醫生手術操作發生子宮穿孔等劣勢[3-8]。本研究還發現,術后3個月,兩組GQOLI-74各評分均較術前升高,且宮腔鏡組GQOLI-74各評分均較腹腔鏡組高,可見,與腹腔鏡下子宮瘢痕妊娠切開取胚術比較,宮腔鏡下電切術治療內生型瘢痕妊娠,能提高患者生活質量。同時,行宮腔鏡下電切術應注意:(1)手術操作過程中應使用超聲儀監測患者宮腔內情況,降低子宮穿孔風險;(2)避免過度牽拉、擴張宮頸,以減少損傷或出血。
綜上,與腹腔鏡下子宮瘢痕妊娠切開取胚術比較,宮腔鏡下電切術具有微創、經濟、操作簡單等優點,將其應用于內生型瘢痕妊娠的治療,能縮短患者手術時間,減少出血量,促進患者恢復,提高生活質量,且并發癥少。

