持續氣道正壓通氣對老年睡眠呼吸暫停患者神經損傷因子的影響研究*
楊耿標 楊南然 郭玲兒 廣東省普寧市人民醫院全科醫學科 515300
睡眠呼吸暫停是指患者在睡眠時間歇出現呼吸暫停現象,臨床表現為睡眠結構紊亂、血氧飽和度下降等,老年人是睡眠呼吸暫停的高危人群,由于老年患者特殊的生理特征,更易損害神經系統[1]。持續氣道正壓通氣是一種呼吸機輔助通氣模式,有關研究顯示,持續氣道正壓通氣能保持呼吸道通暢,有效改善眠呼吸暫停患者間歇低氧現象,降低神經損傷,但目前缺乏有效的生化指標[2]。有研究表明,血清NGF、BDNF水平可評估神經系統損害的程度,能作為神經系統損傷的標記物[3]。因此,本文以80例老年睡眠呼吸暫停患者作為研究對象,探討分析持續氣道正壓通氣對老年睡眠呼吸暫停患者神經損傷因子的影響,報道如下。
1 資料與方法
1.1 臨床資料 選取2018年3月—2019年3月80例老年睡眠呼吸暫停患者為作為觀察對象,隨機分為對照組和觀察組。對照組40例,其中男30例,女10例,年齡60~76歲,平均年齡(66.52±3.15)歲;觀察組40例,其中男28例,女12例,年齡61~75歲,平均年齡(66.37±3.54)歲。兩組年齡、性別等一般資料比較差異不存在統計學意義(P>0.05),組間具有可比性。
1.2 方法 對照組給予常規治療,包括祛痰、霧化、觀察SaO2和心率、低流量吸氧等。觀察組給予持續氣道正壓通氣治療,采用REMstar Auto 557P 型無創呼吸機(飛利浦偉康)對患者進行持續氣道正壓通氣治療,內科主治醫師要充分考量患者臉型基礎,全面分析患者呼吸頻率,分析患者的可耐受性。通過監測多導睡眠圖(PSG),包括腦電圖、肌電圖、眼電圖及呼吸暫停、心率、口鼻氣流、血氧狀態等訊號對 CPAP 壓力進行調節,并逐漸調節壓力設定,直至血氧飽和度上升至 90%以上且呼吸暫停消失。詳細講解呼吸機的使用方法和具體作用,指導患者進行有效的呼吸操作,從而有效調節患者呼吸情況,保證治療過程中患者呼吸暢通,同時給予心理護理,消除患者緊張、負面情緒,從而提高其治療配合度。整個過程中加強巡視,避免出現呼吸機壓迫患者造成皮膚損傷等不良現象,治療時間為 6 個月。
1.3 觀察指標 (1)比較治療前后兩組NGF、BDNF水平。 取空腹靜脈血采用酶聯免疫吸附試驗(Elisa)法,分別在治療前、治療3個月后及治療6個月后用MK3型酶聯免疫檢測儀(芬蘭,Wellsean 公司) 檢測NGF、BDNF水平,NGF試劑盒(北京,Sino Bio-logical Inc),BDNF 試劑盒(上海齊一生物科技有限公司)。(2)比較兩組治療前后呼吸功能。分別在治療前及治療后不同時間段檢測記錄患者呼吸暫停低通氣指數(AHI)、最長呼吸暫停時間、平均呼吸暫停時間。(3)比較兩組治療前后最低血氧飽和度(LSaO2)、平均血氧飽和度(MSaO2)及睡眠質量。采用匹茲堡睡眠質量量表評價患者的睡眠情況,分值越低說明睡眠質量越好[4]。

2 結果
2.1 治療前、后兩組NGF、BDNF水平比較 治療前兩組NGF、BDNF水平比較無顯著差異(P>0.05),治療3個月、6個月后,兩組NGF、BDNF水平呈持續上升趨勢(P<0.05),觀察組NGF、BDNF水平高于對照組(P<0.05),且觀察組治療6個月后NGF、BDNF水平明顯高于治療3個月后(P<0.05),而對照組無明顯差異(P>0.05),見表1。
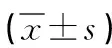
表1 兩組治療前、后NGF、BDNF水平比較
2.2 治療前、后兩組呼吸功能比較 治療前兩組呼吸功能比較無顯著差異(P>0.05),治療6個月后,兩組呼吸功能均有所改善(P<0.05),且觀察組呼吸暫停指數、最長呼吸暫停時間、平均呼吸暫停時間均少于對照組(P<0.05),見表2。
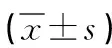
表2 治療前、后兩組呼吸功能比較
注:治療前后組內對比,P<0.05;*與同期對照組對比,P<0.05。
2.3 治療前后兩組平均血氧飽和度、最低血氧飽和度及睡眠質量比較 治療前兩組MSaO2、LSaO2及睡眠質量比較無顯著差異(P>0.05),治療6個月后,兩組MSaO2、LSaO2及睡眠質量較治療前均有所改善(P<0.05),觀察組平均血氧飽和度、最低血氧飽和度高于對照組(P<0.05),睡眠質量評分低于治療前(P<0.05),見表3。
3 討論
睡眠呼吸暫停最基本的特征是睡眠時反復間歇低氧,從而導致認知功能障礙、腦血管疾病等,老年睡眠呼吸暫停患者身體代謝能力較差,對間歇低氧易耐受,更容易損傷神經系統[5]。持續氣道正壓通氣與一般無創正壓通氣不同在于患者整個呼吸過程中面罩內始終保持正壓,經臨床研究證實,持續氣道正壓通氣能有效改善反復間歇低氧,防止發生神經系統損害[6]。
有研究認為,NGF和BDNF可促進神經細胞的生存、發育、生長和分化,修復神經系統損傷,NGF、BDNF水平的變化在一定程度上反映了人的認知功能狀態[7]。老年睡眠呼吸暫停患者呼吸暫停時造成間歇低氧引起神經系統損傷后,可造成NGF、BDNF水平降低。本研究顯示,治療3個月、6個月后,兩組NGF、BDNF水平呈持續上升趨勢(P<0.05),觀察組NGF、BDNF水平高于對照組(P<0.05),結果表明采用持續氣道正壓通氣能有效提高老年睡眠呼吸暫停患者NGF 和 BDNF水平,在一定程度上減少或防止神經系統損害的發生,保護患者的神經細胞。本研究中,觀察組治療6個月后NGF、BDNF水平高于治療3個月后(P<0.05),說明采用持續氣道正壓通氣治療時間的長短會直接影響到神經系統的損害程度,治療的時間越長,越能有效提高NGF、BDNF水平,神經系統的損害程度越小,治療效果越佳。
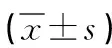
表3 治療前后兩組平均MSaO2、LSaO2及睡眠質量比較
本研究中,治療6個月后,觀察組呼吸暫停指數、最長呼吸暫停時間、平均呼吸暫停時間少于對照組(P<0.05),呼吸功能高于對照組(P<0.05),結果表明采用持續氣道正壓通氣治療能明顯減少呼吸暫停次數和呼吸暫停時間,從而提升呼吸暫停通氣指數、改善呼吸功能[8]。本研究中,治療6個月后,觀察組MSaO2、LSaO2高于對照組(P<0.05),睡眠質量評分低于治療前(P<0.05),說明了持續氣道正壓通氣能明顯改善老年睡眠呼吸暫停患者的血氧飽和度,具有較好的臨床治療效果,能有效提高患者睡眠質量。
綜上所述,采用持續氣道正壓通氣治療,可有效降低老年睡眠呼吸暫停患者神經系統損傷程度,保護神經細胞,改善睡眠質量,有利于預后,具有臨床推廣價值。

