個體化營養護理在胃癌術后的應用價值
王賀
(1 鄭州大學附屬腫瘤醫院 河南鄭州450008;2 河南省腫瘤醫院普外五病區 鄭州450008)
胃癌是我國常見消化系統惡性腫瘤,手術干預是治療胃癌的重要措施。但胃癌手術患者因手術創傷會增加能量消耗,同時胃癌全切術或次全切除術會影響營養吸收,誘發營養不良[1]。有資料統計[2],消化系統腫瘤患者營養不良發生率為12.6%,其中胃癌占40.0%。因此重視胃癌術后患者營養狀況,采取相應的飲食干預,糾正能量營養消耗與攝入間的不良狀態,可改善患者術后營養狀況,提高生活質量。本研究對胃癌手術患者采取個體化營養護理,取得滿意效果。現報道如下:
1 資料與方法
1.1 一般資料 選取2018 年6 月~2019 年5 月符合入組條件的120 例胃癌手術患者作為研究對象,按信封法分為對照組和觀察組,每組60 例。對照組男37 例,女23 例;年齡35~72 歲,平均年齡(57.65±6.12)歲;病程3 個月~3 年,平均病程(16.91±2.45)個月;文化程度:初中及以下12 例,高中27 例,大學及以上21 例。觀察組男35 例,女25例;年齡35~70 歲,平均年齡(58.12±6.20)歲;病程3 個月~3 年,平均病程(17.24±2.36)個月;文化程度:初中及以下15 例,高中30 例,大學及以上15例。兩組患者一般資料比較,差異無統計學意義,P>0.05,具有可比性。本研究符合我院醫學倫理委員會審批標準。
1.2 入組標準 (1)納入標準:入組患者經臨床表現、實驗室指標、病理組織學等綜合檢查,均被確診為胃癌;術前腸道功能正常;患者及家屬對研究知情,自愿簽署同意書。(2)排除標準:術前伴幽門梗阻、腸梗阻等疾病;術前曾接受放化療;合并心、肝、腎等多臟器功能障礙;腫瘤發生轉移;合并自身免疫性疾病。中途退出研究或研究期間死亡按脫落處理。
1.3 護理方法
1.3.1 對照組 行常規護理。做好健康宣教,介紹胃癌的發病機制、手術措施及相關步驟,做好心理干預,提高患者的治療依從性。術后根據患者的營養狀況,指導及時攝入充足營養,遵醫囑予以腸內外營養支持。術后干預3 個月。
1.3.2 觀察組 行常規護理聯合個體化營養護理。(1)術后早期腸內營養支持。患者術后12 h 自空腸營養管滴注少量鹽水,待無不適反應后,24 小時后滴注腸內營養制劑,根據患者耐受程度調整輸液速度。每天滴注葡萄糖125 kJ/kg、復方氨基酸、氮量0.2 g/kg、脂肪乳劑,注意補充多種微量元素、維生素等。初始輸液量約為500 ml,第2 天輸液量約為1 000 ml,第3 天逐漸增加輸液量至2 000 ml,維持至術后第8 天,隨后改為普食。(2)飲食指導。患者術后飲食攝入時,建立食物模型及食物日記,與患者、家屬共同核對。限制脂肪、糖份的攝入量,每日鹽攝入量不得超過6 g,做到低糖、低脂肪,忌肥肉。食用高營養、高蛋白質、易消化食物,少食多餐,主食粗細搭配,多吃谷類、蔬菜、水果。同時指導患者及家屬采用合適的烹飪方法。(3)營養評估。術后評估患者及家屬營養知識水平,檢查患者的食物種類及膳食結構,于進食第1 天、第7 天、第14 天測量體質量,評估營養狀況,以便調整術后營養結構。術后干預3 個月。
1.4 觀察指標 (1)采用主觀全面營養評估法(SGA)[3]評估兩組護理前后營養狀況。包括體重、飲食改變、胃腸道癥狀、活動能力、應激反應、踝部水腫、肌肉消耗、三頭肌皮褶厚度,每個指標計1~3分,評分超過16 分即為營養狀況差,評分越高,營養狀況越差。(2) 采用胃癌生活質量問卷(QLQ-STO22)[4]評估兩組生活質量,包括吞咽困難、呃逆、飲食受限、胃部疼痛、焦慮等9 個維度22 個條目,每個條目計1~4 分,分值越高,患者生活質量越好。
1.5 統計學方法 數據處理采用SPSS23.0 統計學軟件,計數資料以%表示,采用χ2檢驗,計量資料以()表示,采用t 檢驗。P<0.05 為差異有統計學意義。
2 結果
2.1 兩組護理前后營養狀況比較 護理前,兩組營養狀況SGA 評分相比較無顯著性差異(P>0.05);護理后,兩組營養狀況均較護理前有所改善,觀察組營養狀況SGA 評分低于對照組,差異有統計學意義(P<0.05)。見表1。
表1 兩組護理前后營養狀況比較
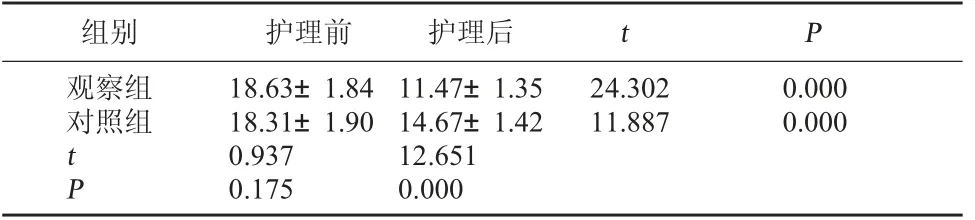
表1 兩組護理前后營養狀況比較
?
2.2 兩組患者護理前后生活質量評分比較 護理前,兩組生活質量評分相比較無顯著性差異(P>0.05);護理后,兩組生活質量評分均有所增加,觀察組生活質量評分高于對照組,差異有統計學意義(P<0.05)。見表2。
表2 兩組患者護理前后生活質量評分比較
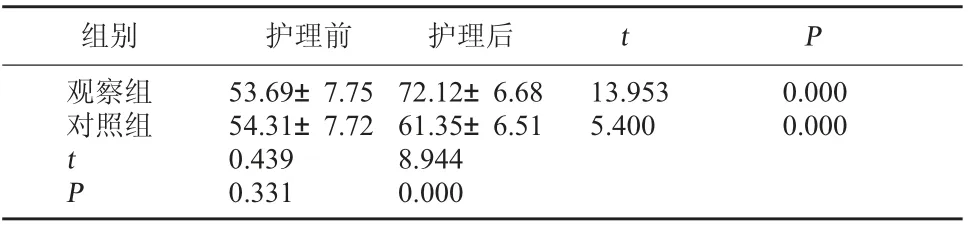
表2 兩組患者護理前后生活質量評分比較
?
3 討論
胃癌根治術是治療胃癌的主要手段,可切除腫瘤病灶,盡可能延長患者的生存時間,改善其生活質量。但手術操作會損傷患者臟器,影響術后康復效果。尤其是術中胃組織被切除,組織功能被抑制,極易誘發營養不良。此外,胃癌本身屬于消耗性疾病,術前有50%的患者存在不同程度的營養不良,再加上手術創傷、應激反應,極易導致代謝失衡,使營養狀況下降[5]。因此,關注胃癌術后患者的營養狀況,選取合理的術后營養支持,重視營養護理,保證充足合理的營養,可改善患者營養狀況,提高機體抵抗力及治療耐受力。
胃癌根治術后患者個體化營養護理中,需針對疾病的特點,引入相應的營養評價機制,制定相應的營養支持及護理對策。胃癌患者普遍存在營養不良狀況,術后合理的營養支持是康復后不可或缺的環節。術后早期腸內營養支持是維持胃癌術后營養水平的重要措施,可改善機體營養不良狀況,滿足機體能量及營養需求,促進機體功能恢復;同時,及時營養支持能促使腸道黏膜免疫屏障功能盡快恢復,避免發生腸道細菌移位[6]。個體化營養護理中所選取的營養液應符合患者的代謝特點,富含蛋白質、微量元素等,以滿足機體的營養需求,改善機體免疫功能。胃癌術后患者個體化營養護中,應做好患者飲食指導及營養評估,通過有計劃、有目的的營養干預活動,改變患者不健康的飲食習慣,提高術后飲食質量,改善患者營養狀況;同時應用良好的營養護理完善膳食理論指導,注重營養素的搭配及食物的品種、性質、質量和攝入量,選擇合理的烹飪方法,以改善患者的營養狀況。
本研究結果顯示,護理后,觀察組營養狀況評分高于對照組,生活質量評分高于對照組,差異均有統計學意義(P<0.05)。說明對胃癌術后患者采取個體化營養護理后,患者生活質量及營養狀況均改善。這一結果與陳昕等[7]研究基本一致,說明個體化護理模式在胃癌患者營養支持中的應用,可改善患者的營養和免疫狀況,且效果優于常規護理。綜上所述,應用個體化營養護理,在評估患者營養狀況后,采取相應的個體化營養護理,可糾正錯誤的飲食觀念,養成良好的飲食習慣,進而提高患者營養狀況,改善生活質量。

