不同眼軸長度的閉角型青光眼及淺前房患者伴發晶狀體半脫位對比觀察
吳 嵐,金小琴,梁雄姿,徐蘇敏,裘 俊,彭子康
0引言
在閉角型青光眼以及淺前房的患者合并有白內障的同時,首先選擇行白內障手術,加深患者的前房深度,得到越來越多眼科同仁的認可[1]。隨著白內障手術廣泛應用于這類患者,晶狀體的狀態,特別是懸韌帶是否異常[2],逐漸被大家重視。近些年,由于超聲生物顯微鏡在臨床的普遍應用[3],晶狀體的形態以及與虹膜的關系[4],房角的狀態能客觀清晰地顯示[5]。臨床多年的經驗與觀察,我們發現同樣是閉角型青光眼和淺前房,在不同眼軸長度的患者中,晶狀體懸韌帶的情況有差異[6],現總結匯報如下。
1對象和方法
1.1對象回顧分析我院2017-02/2019-03收治的閉角型青光眼和淺前房合并白內障患者,住院行白內障手術,分為兩組,A組為眼軸<22mm,B組為眼軸≥22mm。白內障的核分級均為3級核。A組26例30眼,男5例6眼,女21例24眼,平均年齡64.44±6.74歲。B組33例36眼,男15例16眼,女18例20眼,平均年齡66.33±9.06歲。排除標準:有外傷史者,遺傳性晶狀體脫位者,接受過其他眼部手術史者。納入患者術前全部行常規檢查,包括視力、眼壓、裂隙燈、眼底、前節照相、IOL Master、超聲生物顯微鏡(UBM),并且在白內障手術中錄像。本研究通過醫院倫理委員會審批,患者知情同意。
1.2方法采用IOL Master 500測量患者眼軸長(AL),SW-3200L型超聲生物顯微鏡測量前房深度(ACD),計算前房深度與眼軸長度的比值(ACD/AL),觀察記錄前房深度各個方位的對稱性,白內障手術均采用Centurion智能主控液流超聲乳化系統,2.4mm微小切口,超聲乳化中常規設置眼壓45mmHg,負壓450mmHg,流速34mL/min。在晶狀體懸韌帶部分斷裂的患者,會將參數降低,眼壓35~40mmHg,負壓360~400mmHg,流速30mL/min,在晶狀體植入前,囊袋內植入張力環。所有白內障手術由同一名經驗豐富的副主任醫師完成,手術中全程錄像。
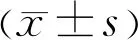
2結果
納入研究的59例66眼患者,全部順利完成超聲乳化手術,晶狀體囊袋內植入,懸韌帶松弛和離斷的患者植入囊袋張力環。A組眼軸19.34~21.94(平均21.35±0.68)mm,前房深度1.03~2.44(平均1.81±0.34)mm,前房深度與眼軸長度的比值平均為8.46%±1.44%,UBM顯示前房深度一致,術中發現晶狀體懸韌帶部分離斷晶狀體半脫位1眼(3%),術前眼壓11~50.6(平均21.88±12.36)mmHg,術后1d眼壓7~21.5(平均14.6±4.27)mmHg,1眼手術中出現前房消失眼壓急劇升高,有惡性青光眼的表現,術中予以后囊切開加前段玻璃體切除術聯合虹膜周切術。B組眼軸22.01~26.63(平均23.16±1.02)mm,前房深度0.84~2.23(平均1.76±0.37)mm,前房深度與眼軸長度的比值平均為7.56%±1.51%,UBM顯示前房深度不一致有5眼(14%,圖1),術中發現晶狀體懸韌帶部分離斷晶狀體半脫位7眼(19%,圖2),術前眼壓10.7~60(平均25.13±14.06)mmHg,術后1d眼壓9~21.7(平均14.06±3.84)mmHg。兩組ACD差異無統計學意義(P>0.05,圖3A),兩組AL、ACD/AL值差異均有統計學意義(P<0.05,圖3B、C),兩組前房不一致數(P=0.042)和晶狀體懸韌帶部分離斷數(P=0.049),差異均有統計學意義(P<0.05)。術前眼壓和術后1d眼壓比較,差異均無統計學意義(P>0.05),見表1、2。
3討論
我國人均眼軸為24mm[7],眼軸<22mm的患者做白內障手術時,IOL Master會選擇專門的短眼軸公式計算人工晶狀體的度數。本研究以此為依據進行分組,對比兩組患者晶狀體懸韌帶部分離斷的病例數。本研究發現,閉角型青光眼和淺前房合并白內障的患者有晶狀體懸韌帶離斷導致晶狀體半脫位的可能,在眼軸≥22mm時的閉角型青光眼和淺前房患者,晶狀體懸韌帶離斷的可能性更大,觀察術前超聲生物顯微鏡的前房深度是否一致,發現不一致者提示晶狀體懸韌帶離斷半脫位,并在手術中得以證實。該研究對臨床工作有一定指導意義,提示臨床醫生更加重視閉角型青光眼和淺前房患者術前超聲生物顯微鏡的檢查,除了觀察房角、虹膜形態,要重點觀察對比前房深度的一致性。對于深度不一致的患者,晶狀體懸韌帶離斷半脫位可能極大,需要準備囊袋拉鉤和囊袋張力環[8];對于前房深度一致的患者,也不能忽略晶狀體懸韌帶離斷的可能性,尤其對于眼軸≥22mm的患者,其發生閉角型青光眼和淺前房的原因更有可能是晶狀體懸韌帶異常所致。過去有學者對晶狀體原因引起閉角型青光眼的臨床特點做了分析,張虹等也發現在閉角型青光眼的患者中有部分是晶狀體懸韌帶松弛甚至是有隱匿性的半脫位[9],與我們的研究相符。本研究對比了不同眼軸長度的患者,這是以前沒有關注到的特點。

圖1術前UBM顯示前房深度不一致。

圖2晶狀體懸韌帶松弛,上方懸韌帶部分離斷,半脫位患者46歲,男性,右眼急性發作青光眼4d,眼軸24.41mm。


組別AL(mm)ACD(mm)ACD/AL(%)A組21.35±0.681.81±0.348.46±1.44B組23.16±1.021.76±0.377.56±1.51 t8.170.622.42P<0.010.53<0.05
注:A組:眼軸<22mm;B組:眼軸≥22mm。
我們的設計及方法主要來源于臨床觀察和研究,本次

圖3兩組ACD、AL、ACD/AL值的比較A:ACD;B:AL;C:ACD/AL值。
表2 兩組患者UBM顯示前房一致性與術中晶狀體懸韌帶狀態、術前術后眼壓比較

組別前房不一致(眼)懸韌帶部分離斷(眼)術前眼壓(x±s,mmHg)術后1d眼壓(x±s,mmHg)A組0121.88±12.3614.6±4.27B組5725.13±14.0614.06±3.84 t--0.980.51P<0.05<0.050.330.61
注:A組:眼軸<22mm;B組:眼軸≥22mm。-:采用Fisher確切概率法。
研究較過去的方法有一定進步。過去許多專家會在裂隙燈下經驗判斷晶狀體的狀態,是否有震顫、前房深度是否一致來預估晶狀體是否有半脫位的可能。本研究應用了超聲生物顯微鏡,通過圖像顯示的前房深度的一致性來推測患者晶狀體懸韌帶異常,較以前的經驗判斷更加準確。國內專家多次發文闡述了超聲生物顯微鏡在晶狀體半脫位診斷中的應用[3],指出在閉角型青光眼合并晶狀體半脫位診斷的重要意義,可以觀察晶狀體懸韌帶離斷處懸韌帶的回聲有不連續現象,晶狀體赤道部與睫狀突的距離有增加,斷裂處晶狀體位置前移導致前房變淺,其闡述的前房深度的變化與我們臨床觀察相符合,進一步支持了我們研究方法的合理性。
對于閉角型青光眼和淺前房的患者有許多共同的解剖特點,許多學者總結包括眼軸比較短、虹膜根部肥厚、虹膜高褶構型、睫狀突前旋、晶狀體膨脹、晶狀體懸韌帶松弛位置前移等。楊曉晗等[10]闡述了原發性閉角型青光眼相關解剖的遺傳相關性,指出以上主要危險因素都會導致閉角型青光眼發生的概率增加;李中庭等[11]在急性閉角型青光眼(AACG)發病相關危險因素研究中指出AACG患者眼部結構較小,與眼軸長度相比,前房深度更重要,均沒有關注前房深度與眼軸的關系,也沒有關注不同眼軸淺前房患者晶狀體的狀態。
本研究中,兩組患者同是前房淺、前房深度無差異,眼軸長度有差異,發現眼軸≥22mm一組閉角型青光眼或者淺前房的患者,晶狀體懸韌帶異常的概率大于眼軸<22mm一組患者。我們得出如下分析,眼軸<22mm一組患者發生淺前房,多歸因于本身眼球結構較小,前房的空間按照一定的比例也會較正常患者小,反而晶狀體懸韌帶異常導致晶狀體位置前移所致前房淺或者房角關閉的概率較小;而眼軸≥22mm一組患者,眼球較大,前房深度也應隨之較深,但是仍然發生閉角型青光眼和淺前房,多由于晶狀體的各種因素導致晶狀體位置前移位,如有晶狀體膨脹、體積大、占空間多,也有晶狀體懸韌帶松弛或者離斷所致晶狀體位置前移位,形成瞳孔阻滯、前房淺、繼發性房角狹窄和關閉。本研究觀察到晶狀體懸韌帶部分離斷,晶狀體半脫位,與此推論相符合。
本研究進一步證實了在閉角型青光眼或者淺前房的患者中,術前超聲生物顯微鏡檢查的重要性,此檢查應該作為重要的檢查項目之一,檢查者需要仔細閱讀檢查結果,發現前房深度不一致者提示晶狀體半脫位的可能性大,此結果對晶狀體懸韌帶離斷判斷特異性較高,但是仍有少數晶狀體懸韌帶離斷半脫位患者前房深度表現為一致,此判斷方法存在假陰性,需要手術者注意防范。
本研究通過手術錄像,留下晶狀體懸韌帶離斷部分脫位的資料。但是,我們選取的樣本量不夠,存在選擇誤差,有偏采樣,有偏估計,可能影響研究結果的準確性。以后我們會繼續關注淺前房和閉角型青光眼患者的晶狀體狀態,加大樣本量,進一步完善研究。
對于閉角型青光眼的手術方案的選擇[12],國內許多專家研究晶狀體摘除術后,房角明顯開放,重建房水流出的途徑,能有效治療閉角型青光眼,同時可以減少小梁切除術引起的并發癥[13]。對于是否單純先行白內障手術治療閉角型青光眼,國內學者的觀點存在爭議,有些認為根據房角關閉的范圍,關閉<180°,單純行白內障手術聯合房角分離;關閉>180°,需要聯合小梁切除術。也有專家提出房角關閉>180°的患者,單純行白內障手術聯合房角分離術,可以使部分房角重新開放將眼壓達到正常者>90%。本研究認為,如果是晶狀體懸韌帶異常[14],甚至是部分離斷導致晶狀體半脫位者,無論房角關閉范圍是多少,都需要先行單純晶狀體摘除手術[15]。
綜上所述,本研究發現了在眼軸≥22mm一組淺前房或者閉角型青光眼中,晶狀體懸韌帶異常可能性較大,為臨床醫生如何做術前準備和選擇合適的手術方案提供了參考價值,后續可通過廣大眼科醫生共同努力提供更大樣本來觀察該現象,期待得出更多有利于臨床交流的經驗。

