腹膜后支氣管源性囊腫一例
韓鎧澤,阿不都熱依木·吐爾洪,王樹鵬,劉松陽
(吉林大學白求恩第一醫(yī)院 肝膽胰外二科,吉林 長春 130021)
支氣管源性囊腫是一種罕見先天發(fā)育異常性疾病,為先天性腸源性囊腫的亞型之一,多發(fā)生于縱膈,異位于腹部者極少見。腹膜后支氣管源性囊腫國內(nèi)外文獻僅見少量報道,且大多為個案報道。本文對收治的1例腹膜后支氣管源性囊腫進行報道與探討。
病例
患者男性,31歲,因“間斷性臍周疼痛2天”入院。既往體健,查體:臍周輕壓痛。實驗室檢查:RBC 22.29×1012/L,腫瘤標志物未見異常。入院后行腹部彩超提示:腹腔內(nèi)低回聲囊性占位,未見明顯血流信號。全腹CT增強(圖1)提示:胃小彎旁與胰體部后上方間隙內(nèi)見類橢圓形軟組織影,大小約3.7 cm×3.2 cm,CT值約為36 HU,增強掃描未見強化,與胰體部分界欠清,局部與后腹膜關系較密切。闌尾位置較高,根部位于臍上水平,增粗,壁厚,入口處見糞石影。
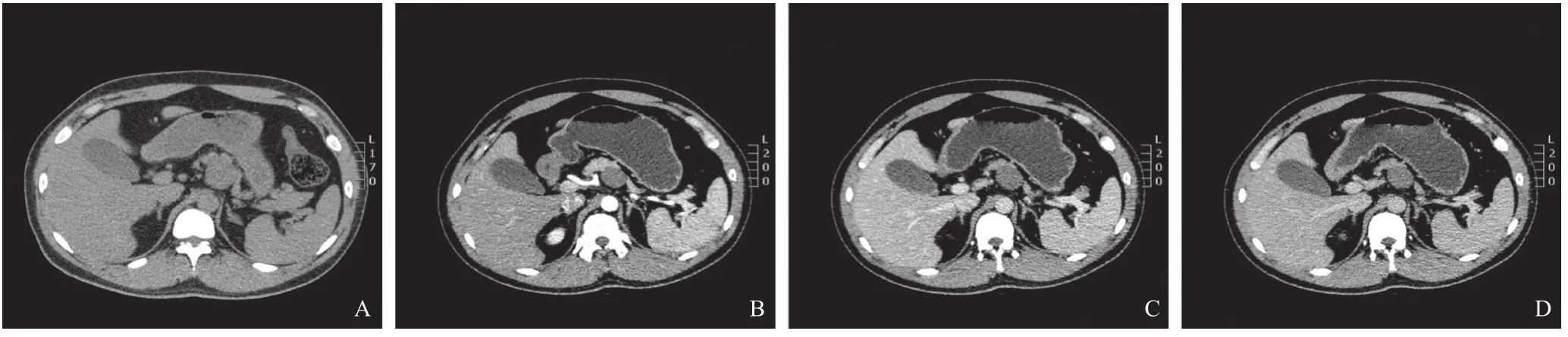
圖1 全腹部多排CT平掃+三期增強
臨床診斷:腹腔腫物(不除外神經(jīng)源性腫瘤)、闌尾炎,行腹腔鏡腹膜后腫物切除、闌尾切除術。術中探查于胰腺后上方見一大小約4 cm×3 cm大小囊性類圓形腫物,邊界清晰,完整切除。術后病理提示:囊性腫物,內(nèi)壁光滑,囊內(nèi)含白色黏稠液體,鏡下囊壁內(nèi)襯假復層纖毛柱狀上皮,內(nèi)含腺體、軟骨和平滑肌。病理診斷(圖2)為支氣管源性囊腫。
討論
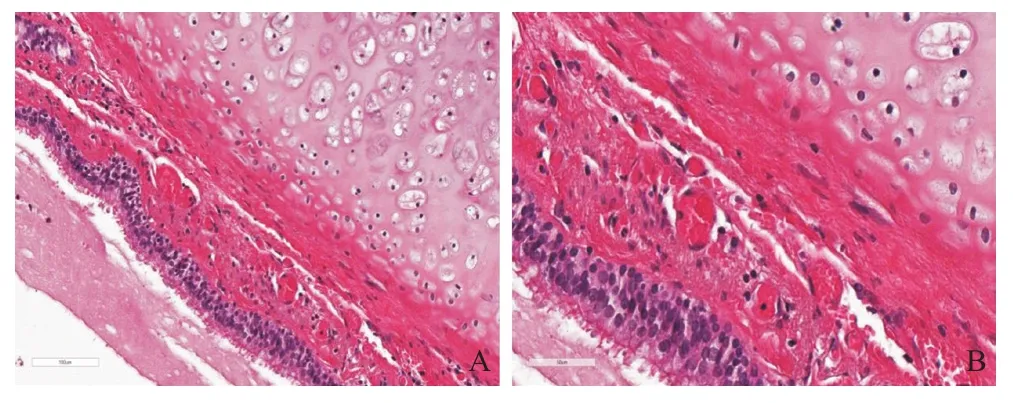
圖2 HE染色病理圖片
腹膜后支氣管源性囊腫極為罕見,可發(fā)生于任何年齡,男女發(fā)病率無明顯差異[1]。其發(fā)病機制尚不明確,目前較為認同的為Sumiyoshi提出的胚胎脫落移位假說[2],該假說認為胚胎發(fā)育的早期胸腔和腹腔為一個整體,在第5周左右開始形成原始的氣管、支氣管樹,此時部分不正常的胚芽脫落,不正常移位;第6周時胸膜和腹膜開始在橫膈處分開,脫落移位至尾側的胚芽則發(fā)育成腹膜后囊腫。大多數(shù)腹膜后支氣管源性囊腫位于腹膜后由腹中線、脾靜脈和左側膈角圍成的三角區(qū)內(nèi),多發(fā)生于左側胰腺周圍或左側腎上腺附近[3]。腹膜后支氣管源性囊腫大多發(fā)生在左側,原因可能是胚胎發(fā)育中,尾側原始前腸和中腸自左向右的逆時針轉位,脫落的胚芽并未隨之轉位而殘留在左側。該病通常無臨床癥狀,但由于囊腫上皮具有分泌作用,囊腫增長較大時可壓迫周圍組織器官引發(fā)相應壓迫癥狀。患者大多表現(xiàn)為腰腹部不適,據(jù)文獻報道病變壓迫腎上腺可出現(xiàn)多汗、焦慮等嗜鉻細胞瘤相關癥狀或高血壓、低血鉀表現(xiàn)[4]。本例患者因急性闌尾炎出現(xiàn)臍周疼痛入院,行腹部CT發(fā)現(xiàn)腹膜后腫物,后經(jīng)手術切除,術后病理證實為支氣管源性囊腫。
腹膜后支氣管源性囊腫術前診斷主要依靠影像學檢查,超聲檢查可以觀察腫物的位置、大小、血供等情況。CT檢查通常表現(xiàn)為低密度類圓形囊性病灶,增強掃描多無強化,部分病灶可因其內(nèi)囊液含有蛋白成分或伴有感染出血而導致CT值升高,表現(xiàn)為軟組織密度,是導致誤診的原因之一。MRI常表現(xiàn)為T1加權像呈低信號,T2加權像呈高信號。其囊內(nèi)容物不會出現(xiàn)脂肪抑制T1加權像,可據(jù)此與其他胚胎性囊腫如畸胎瘤和皮樣囊腫相鑒別[5]。結合患者的影像學檢查及促腎上腺皮質(zhì)激素、淀粉酶和脂肪酶等生化檢查,應注意將腹膜后支氣管源性囊腫與腎上腺來源腫瘤、副神經(jīng)節(jié)瘤、囊性腺瘤、畸胎瘤等其他腹膜后腫物相鑒別。本例患者術前CT掃描發(fā)現(xiàn)腹膜后腫物CT值約為36HU,考慮為軟組織密度影,誤認為神經(jīng)源性腫瘤可能。由于該病缺乏典型的癥狀、體征及影像學表現(xiàn),術前診斷困難,所以術后病理仍是確診的主要手段。其大體標本通常為類圓形囊性腫物,囊腔內(nèi)含有灰白黏稠液體,也可因出血感染而含有棕褐色黏稠似膿性液體。光鏡下可見囊壁內(nèi)含腺體、平滑肌及軟骨組織,內(nèi)襯假復層纖毛柱狀上皮。免疫組化TTF-1、CK7、EMA陽性,支持囊腫組織為支氣管來源。
腹膜后支氣管源性囊腫術前難以確診,隨著病變增大存在發(fā)生感染、穿孔和出血的可能,且存在惡變的報道[6],因此在治療上主張手術切除。需根據(jù)病變大小、位置及與周圍器官的關系決定具體手術方式,腹腔鏡手術具有創(chuàng)傷小、恢復快、術后住院時間短等優(yōu)點,現(xiàn)認為是治療腹膜后支氣管源性囊腫的首選方法。由于殘留的囊壁組織會導致復發(fā),術中應以完整切除為原則。腹膜后支氣管源性囊腫術后預后良好,目前未見復發(fā)報道。該例患者術后隨訪6個月,未見復發(fā)。

