兩種不同參數(shù)透鞏膜睫狀體光凝術(shù)的療效及安全性比較
謝 瞻,楊 晴,王 飛
0引言
隨著激光技術(shù)的快速發(fā)展及半導(dǎo)體二極管的不斷研發(fā),半導(dǎo)體激光經(jīng)鞏膜睫狀體光凝術(shù)(transscleral cyclophotocoagulation,TSCP)逐漸成為青光眼治療的重要手段,尤其在難治性青光眼治療方面應(yīng)用日益廣泛。傳統(tǒng)的睫狀體光凝術(shù)常選擇相對較高的激光功率,以確切聽見清脆的爆破聲為治療有效的標準,術(shù)后可能出現(xiàn)視力下降、低眼壓、眼球萎縮等嚴重并發(fā)癥,且治療參數(shù)的選擇缺乏統(tǒng)一標準,對術(shù)后效果預(yù)測存在較大的不確定性。因此如何在保證療效的同時盡可能減少術(shù)后并發(fā)癥,是臨床醫(yī)師的研究重點。本研究將一種新設(shè)計的參數(shù)模式與傳統(tǒng)參數(shù)模式的TSCP療效及安全性進行了觀察和比較,以期為臨床醫(yī)師治療方案的選擇提供依據(jù),現(xiàn)報告如下。

表1 兩組患者基線情況

表2 兩組患者不同時間點的眼壓比較
1對象和方法
1.1對象分析2014-01/2018-12在我院施行TSCP治療的難治性青光眼患者61例62眼,按照治療參數(shù)的不同分為低功率組(接受低功率TSCP)和常規(guī)參數(shù)組(接受常規(guī)參數(shù)TSCP)。納入標準:(1)年齡18~85歲;(2)基線眼壓21~60mmHg(1mmHg=0.133kPa);(3)難治性青光眼包括:新生血管性青光眼、外傷性青光眼、葡萄膜炎繼發(fā)性青光眼、先天性青光眼、無晶狀體眼或人工晶狀體眼的青光眼、角膜移植術(shù)后繼發(fā)的青光眼、以往濾過手術(shù)失敗的青光眼、外傷性和無虹膜的青光眼、S-W綜合征以及其他類型的繼發(fā)性青光眼;(4)至少隨訪3mo。排除標準:(1)各種原因?qū)е卵蹓簾o法精確測量者;(2)伴有其他嚴重全身疾病;(3)隨訪期內(nèi)接受抗青光眼手術(shù)、激光或其他內(nèi)眼手術(shù)。符合納入標準的患者46例46眼,占74%。低功率組23例23眼,其中新生血管性青光眼14眼,玻璃體切除術(shù)后繼發(fā)性青光眼5眼,原發(fā)性閉角型青光眼2眼,外傷性青光眼2眼;常規(guī)參數(shù)組23例23眼,其中新生血管性青光眼12眼,玻璃體切除術(shù)后繼發(fā)性青光眼10眼,外傷性青光眼1眼,兩組患者原發(fā)病的構(gòu)成比差異無統(tǒng)計學(xué)意義(P=0.271)。對比兩組患者性別、年齡等基線資料,差異均無統(tǒng)計學(xué)意義(P>0.05),見表1。本研究通過醫(yī)院倫理委員會審核,患者知情同意并簽訂知情同意書。
1.2方法
1.2.1治療方法所有患者均在眼科手術(shù)室完成治療。患者平臥位,常規(guī)消毒鋪巾,4g/L鹽酸奧布卡因滴眼液表面麻醉,20g/L羅哌卡因2mL球后注射麻醉。貼粘貼巾,包裹住上下瞼緣及睫毛。TSCP采用波長為810nm的半導(dǎo)體二極管激光(IRIDIS 307,QUANTEL MEDICAL),操作時激光光凝頭垂直于球面,以一定壓力朝向眼球中心方向,避開3∶00和9∶00位。低功率組將二極管激光(810nm)G型管手柄一側(cè)置于角膜緣后1.5~2mm區(qū)域內(nèi),每次光凝移動1/2手柄寬度,每個象限大約光凝10~15個點。采用治療參數(shù)為1 200mW/2 000ms,根據(jù)患者術(shù)前眼壓個性化確定射擊點數(shù),即術(shù)前眼壓20~30mmHg,射擊30點,術(shù)前眼壓>30~40mmHg,射擊40點,術(shù)前眼壓>40~50mmHg,射擊50點。常規(guī)參數(shù)組將二極管激光G型管手柄一側(cè)置于角膜緣后2mm,每次光凝移動1/2手柄寬度,每個象限大約光凝6~8個點。根據(jù)術(shù)前眼壓高低,光凝180°~360°。激光功率一般從1 600mW起步,以100mW為單位上調(diào),直到聽到“噗”的一聲較悶的爆破聲,然后回調(diào)100mW作為治療功率,以此能量連續(xù)光凝,脈沖時間為2 000ms。兩組患者術(shù)畢以15°穿刺刀于10∶00位透明角膜緣前房穿刺放出適量房水至眼壓稍低于正常,瞳孔區(qū)可見色素從后房涌出。術(shù)后所有患者予妥布霉素地塞米松滴眼液4次/d,托吡卡胺滴眼液點眼2次/d,妥布霉素地塞米松眼膏晚上睡前涂眼,常規(guī)滴用2wk。術(shù)前使用的降眼壓藥物,術(shù)后繼續(xù)使用,并根據(jù)眼壓情況,逐步減少降眼壓藥物種類,直至完全停藥。
1.2.2觀察指標術(shù)后定期隨訪,收集患者視力、眼壓、并發(fā)癥及抗青光眼藥物使用情況等信息。術(shù)后1d對所有患者眼部疼痛情況采用數(shù)字評價量表(numerical rating scale,NRS)進行測量。數(shù)字評價量表是將疼痛程度用0~10這11個數(shù)字表示。0表示無痛,10表示最痛。1~3:輕度疼痛,4~6:中度疼痛,7~10:重度疼痛。統(tǒng)計分析術(shù)后1d,1wk,1、3mo的眼壓、成功率以及末次隨訪的最佳矯正視力(BCVA)及青光眼藥物使用情況。將局部用藥或不用藥的情況下,術(shù)后眼壓在6~21mmHg,或者較基線眼壓下降至少30%以上,視為治療成功[1]。
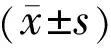
2結(jié)果
2.1降眼壓效果重復(fù)測量時間效應(yīng)多元方差分析結(jié)果顯示:F時間=49.861,P時間<0.01;F組間×?xí)r間=0.555,P組間×?xí)r間=0.696。重復(fù)測量分組效應(yīng)方差分析結(jié)果顯示:F組間=0.046,P組間=0.831。術(shù)前、術(shù)后1d,1wk,1、3mo兩組患者組間眼壓比較,差異均無統(tǒng)計學(xué)意義(P>0.05),見表2。術(shù)后3mo,低功率組20眼成功,3眼失敗,手術(shù)成功率為87%;常規(guī)參數(shù)組19眼成功,4眼失敗,手術(shù)成功率為83%,兩組手術(shù)成功率差異無統(tǒng)計學(xué)意義(P=1.000)。
2.2視力術(shù)前低功率組視力眼前指數(shù)2眼,手動1眼、光感1眼、無光感19眼,術(shù)后3mo患者視力未見明顯變化。術(shù)前常規(guī)參數(shù)組視力>0.1的為1眼,0.01~0.1者2眼,眼前指數(shù)7眼,手動7眼,光感1眼,無光感5眼;術(shù)后3mo時,患者2眼(8.7%)出現(xiàn)了視力下降(眼前指數(shù)下降為手動),其余患者TSCP手術(shù)前后視力未見明顯變化。

表3 兩組不同參數(shù)TSCP患者的術(shù)后并發(fā)癥 眼(%)

表4 兩組患者術(shù)后1d疼痛評分情況 眼(%)
2.3抗青光眼藥物使用情況末次隨訪患者的用藥情況:低功率組使用抗青光眼藥物數(shù)量由2.09±1.28種降至1.12±0.91種,較術(shù)前顯著減少,差異有統(tǒng)計學(xué)意義(t=-3.429,P=0.002);常規(guī)參數(shù)組由2.57±1.04種降至1.21±1.00種,較術(shù)前顯著減少,差異有統(tǒng)計學(xué)意義(t=-3.996,P=0.001)。兩組患者術(shù)前降眼壓藥物數(shù)量組間差異無統(tǒng)計學(xué)意義(t=-1.395,P=0.170),術(shù)后3mo降眼壓藥物數(shù)量組間差異無統(tǒng)計學(xué)意義(t=-0.253,P=0.802)。
2.4術(shù)后并發(fā)癥及疼痛評分低功率組患者術(shù)后并發(fā)癥的總發(fā)生率為39%,常規(guī)參數(shù)組為78%,兩組間差異有統(tǒng)計學(xué)意義(χ2=7.263,P=0.007),見表3。所有患者隨訪期間均未出現(xiàn)眼球萎縮及鞏膜溶解等嚴重并發(fā)癥。術(shù)后1d,低功率組患者疼痛評分低于常規(guī)參數(shù)組,差別具有統(tǒng)計學(xué)意義(Z=-2.678,P=0.007),見表4。
3討論
難治性青光眼的治療方法主要包括青光眼引流閥植入術(shù)以及睫狀體破壞性手術(shù)。睫狀體破壞性手術(shù)起源于1930年,包括睫狀體冷凍術(shù)、TSCP、內(nèi)窺鏡下睫狀體光凝術(shù)、微脈沖睫狀體光凝術(shù)和聚焦超聲睫狀體成形術(shù)。以往臨床上多采用睫狀體冷凍術(shù)治療,但由于手術(shù)時間長,術(shù)中及術(shù)后炎性反應(yīng)給患者帶來劇烈疼痛,亦增加患者眼球萎縮風險,故目前在臨床上應(yīng)用極少。TSCP因設(shè)備價格低廉、操作簡便,臨床開展最為廣泛。該術(shù)式通常用于視功能差、常規(guī)抗青光眼手術(shù)效果不佳或無法耐受常規(guī)手術(shù)的難治性青光眼患者,通過半導(dǎo)體二極管激光器發(fā)射激光,能量被睫狀體內(nèi)的黑色素吸收,從而破壞睫狀體上皮細胞,減少其分泌房水的能力,同時增加葡萄膜鞏膜外流途徑,從而降低眼內(nèi)壓[2]。既往較多文獻報道[3-7],TSCP的嚴重并發(fā)癥有低眼壓、眼球萎縮、慢性炎癥以及視力下降,其治療的有效性以及術(shù)后并發(fā)癥是臨床醫(yī)師關(guān)注的焦點,也是制約TSCP臨床應(yīng)用的關(guān)鍵。本研究比較了兩種不同參數(shù)模式TSCP的療效及安全性,與常規(guī)TSCP組的比較顯示,根據(jù)術(shù)前眼壓個性化設(shè)計射擊點數(shù)的低功率TSCP取得了良好的降眼壓療效,兩組患者術(shù)前、術(shù)后1d,1wk,1、3mo的眼壓未見統(tǒng)計學(xué)差異,術(shù)后3mo兩組患者成功率相仿,并均顯著減少了抗青光眼藥物的使用數(shù)量,以上反映了該項技術(shù)的有效性,與國內(nèi)外類似臨床試驗結(jié)果接近[5-7]。
既往研究[8-15]顯示,TSCP多采用激光點數(shù)為10~60個,激光發(fā)射功率為1 750~3 000mW,持續(xù)時間為1 500~2 000ms,手術(shù)范圍為180°~360°的參數(shù)進行組合作為手術(shù)方案。由于不同患者的睫狀體色素水平以及鞏膜、筋膜組織厚度等存在差異,即使應(yīng)用相同的激光參數(shù)也可能因為眼部組織對激光能量的傳導(dǎo)、反射和吸收的不同而引起差別巨大的術(shù)后反應(yīng)。目前TSCP尚無統(tǒng)一的治療參數(shù)標準,無法準確預(yù)測手術(shù)效果,部分學(xué)者對810nm波長的二極管激光參數(shù)的組合進行了探索及改良。梁遠波等在臨床工作中總結(jié)了一個根據(jù)術(shù)前最高眼壓計算激光點數(shù)的公式,即激光點數(shù)=術(shù)前最高眼壓×0.8,并提出激光功率1 800~2 000mW,持續(xù)時間2 000ms,激光范圍為90°~270°,12∶00~3∶00象限不行激光治療[16]。黃志堅等[17]使用功率為1 000~3 000mW,能量的調(diào)整依賴于脈沖持續(xù)的過程中聽到微小的爆破聲為止,曝光時間2 000~3 000ms,治療范圍為270°~360°,點數(shù)20~40點。孫紅等激光能量初始設(shè)置為1 500mW,擊射后未聽到爆破聲則增加功率,每次增加100mW,至剛好能聽到爆破聲,以此光凝能量作為標準,相鄰激光點間距2mm,激光能量范圍和擊射點數(shù)依照患者眼壓情況進行調(diào)整,光凝22~32個點[18]。
為兼顧TSCP的療效及安全性,近年來有學(xué)者嘗試采用低功率的治療參數(shù),Schulze Schwering等[19]采用低能量(900mW)、低點數(shù)(上方和下方象限各6個點)的設(shè)計,觀察其治療馬拉維地區(qū)原發(fā)性開角型青光眼及假性剝脫性青光眼患者的效果,結(jié)果顯示術(shù)后2wk眼壓控制較為滿意,較基線眼壓下降15mmHg,但隨訪3mo,接近1/2患者眼壓已回升至基線水平。由此可見,單純采用過低的激光功率,或不能對睫狀突形成有效燒灼,無法達到切實有效的降壓效果。袁志蘭等研究中,TSCP起始射擊能量從較低的1 000mW開始,并發(fā)現(xiàn)部分射擊點即使沒有微爆破聲,但有色素或氣泡播散出,仍然可以獲得顯著的降眼壓效果,認為TSCP治療時不需特意為追求微爆破聲一味提高射擊能量,且個體對激光的反應(yīng)性不同,故臨床上激光量宜少不宜多,即使術(shù)后眼壓再次升高也可以重復(fù)性TSCP治療,而過高的能量及過度的燒灼可能造成術(shù)后較重的炎癥反應(yīng),并增加眼球萎縮的風險[20]。傅揚等[1]采用了低功率長脈沖的TSCP,即1 250mW/4 000ms的治療參數(shù),在降低810nm激光功率的同時,適度延長了脈沖時間作為補充,認為該方法與常規(guī)TSCP組比,降壓效果相似,但術(shù)后視力更好,并發(fā)癥更少。Alzuhairy等[21]研究比較了激光時間長短對患者的影響,發(fā)現(xiàn)雖然二者的降眼壓效果相似,但長時間激光(4 000ms)較短時間激光(1 500ms)會導(dǎo)致患者視力下降并加重炎癥反應(yīng)。考慮到減少術(shù)后炎癥反應(yīng),本研究采用了時長為2 000ms的激光,使用的能量功率與傅揚等相仿,但通過個性化設(shè)計射擊點數(shù)來達到降眼壓效果,與常規(guī)參數(shù)TSCP相比獲得了相似的降眼壓效果,并在減輕術(shù)后疼痛及減少術(shù)后并發(fā)癥發(fā)生率方面具有優(yōu)勢。但如何在保證治療有效的前提下,探索相對安全的低功率參數(shù)模式,在低功率的參數(shù)模式下,通過延長脈沖時間或是增加射擊點數(shù)兩種方式的降壓效果及安全性是否具有差異,值得進一步病例對照的前瞻性研究。
雖然本研究中低功率組統(tǒng)一使用1 200mW的功率設(shè)定,與諸多文獻[8-15]中提及的TSCP功率相比較低,但操作時大部分射擊點可聽到“噗”的一聲較悶的微爆破聲,部分射擊點雖無明顯爆破音,但射擊時可看到成串的微小氣泡或者色素顆粒進入前房,與梁亞等[20]觀察結(jié)果一致。由于一個象限眼球的射擊點數(shù)有限,故角膜緣后1.5~2mm的區(qū)域內(nèi),每次光凝移動1/2手柄寬度,通常一個象限射擊兩排,每個象限大約可光凝10~15個點。光凝前將激光頭作用于棉簽試驗?zāi)芰考凹す夥磻?yīng),再作用于眼球。射擊時激光頭注意垂直于球面,以一定壓力朝向眼球中心方向,盡量減少激光對視網(wǎng)膜的損傷。術(shù)畢通常以15°穿刺刀穿刺放液,放出適量房水,眼部條件允許者可考慮行前房沖洗,置換炎性的房水。
綜上所述,基于術(shù)前眼壓估算激光點數(shù)的低功率TSCP方案,對傳統(tǒng)TSCP技術(shù)進行了部分參數(shù)的調(diào)整,能安全有效地治療難治性青光眼,顯著減低眼壓及降眼壓藥物數(shù)量,緩解術(shù)后疼痛及并發(fā)癥的發(fā)生。本研究為回顧性病例對照研究,隨訪的時間較短,樣本量較小,且研究對象的選擇可能存在一定偏倚,其應(yīng)用價值、遠期療效和安全性仍需進一步擴大樣本量進行客觀評價。

