腹腔鏡下經腹及經腹膜外入路對前列腺癌根治術患者的近遠期療效分析
許 平 王貴榮 高 飛
目前我國前列腺癌的發病率呈逐漸增長的趨勢[1]。腹腔鏡下前列腺根治術在臨床上已得到廣泛應用[2]。目前治療前列腺癌根治術的手術方式包括三種,腹腔鏡下前列腺癌根治術、經恥骨后前列腺癌根治術及機器人輔助腹腔鏡下前列腺癌根治術[3]。有研究認為經腹腔入路具有更大的操作空間及視野,術中對精囊解剖結構容易辨認;有研究認為經腹膜外入路手術類似于開放手術的恥骨后入路,術中不經過腹腔,對腹腔臟器影響更小[4]。因此,本文回顧性分析了我院75例應用腹腔鏡下經腹及經腹膜外入路對前列腺癌根治術患者的近遠期療效,以期為臨床前列腺癌根治術的治療提供依據。
1 資料與方法
1.1 一般資料
回顧性選擇我院2009年1月至2013年12月收治的75例行前列腺癌根治術患者。納入標準:所有患者經直腸前列腺穿刺活檢術,均確診為前列腺癌,術后經組織病理及免疫組化證實為前列腺癌。排除非手術治療及開放治療的前列腺癌患者,臨床資料不完整者。根據手術入路不同,分為腹腔鏡下經腹組(A組,36例)和腹腔鏡下經腹膜外入路(B組,39例)。在病案科收集兩組患者以下資料,兩組一般資料對比差異無統計學意義,P>0.05。
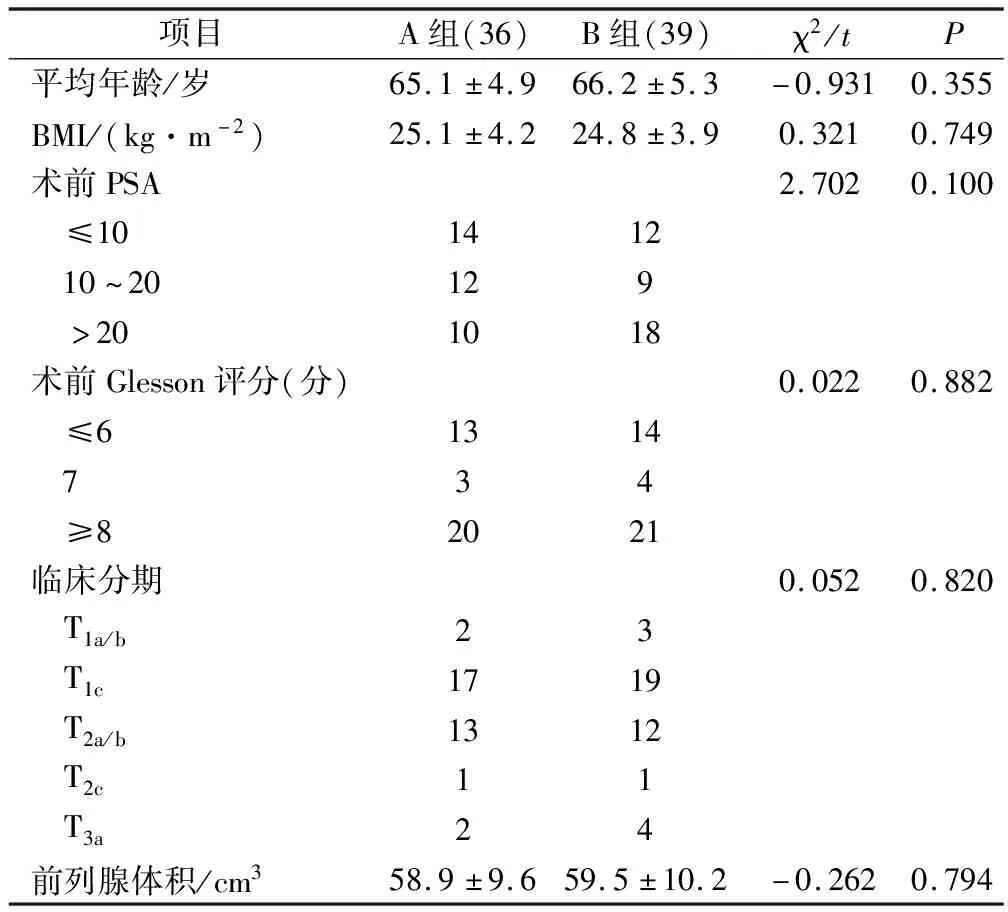
表1 兩組一般資料對比
1.2 治療方法
A組:全麻下取平臥位,將患者下肢稍分開,在臍下1 cm做切口,置入10 mm套管充氣腹,壓力為15 mmHg,在套管置入30°腹腔鏡,在兩側麥氏點置入1個5 mm套管,左側臍下腹直肌旁置入1個12 mm套管,在右側臍下腹直肌旁置入1個5 mm套管。患者取頭低足高位,切開盆底腹膜,沿膀胱前間隙,分離至盆底,顯露雙側盆內筋膜,超聲刀切開盆內筋膜后分離至前列腺尖部,將陰莖背血管復合體進行縫扎,辨認膀胱頸的位置,膀胱背側行電凝止血,在膀胱頸及前列腺側韌帶間,將同側精囊腺及輸精管分離出來,再分離對側輸精管及精囊腺,離斷雙側輸精管。將膀胱頸切開,牽拉前列腺基底部,顯露Denonvillier筋膜,用剪刀銳性切開后向下方鈍性推開直腸,使用Hem-o-lock,用剪刀斷開前列腺尖部,將前列腺完整切除。若需保留性神經,則需推開肛提肌筋膜,將側后韌帶剪開,行膀胱頸后尿道吻合,在尿道8點處縫合,連續吻合后尿道膀胱頸1周,再用三腔氣囊導尿管,在尿管氣囊內注20 ml水,經尿管注入200 ml水,吻合口無漏尿后降低氣腹壓力,待術野無活動性出血時,留置引流管,固定后腹膜復位。將切除標本放入標本袋自臍上切口取出,間斷將各切口進行縫合,行抗炎、止痛、止血治療。
B組:患者行全麻,留置導尿管,取頭低腳高位,在臍下緣下腹做1個3 cm正中橫切口,鈍性分開腹直肌后,在腹直肌后鞘表面鈍性游離腹膜外腔,行氣囊擴張,在臍下緣放置10 mm的穿刺套管,在兩麥氏點放置5 mm穿刺套管2個,在腹直肌外緣放置12 mm穿刺套管兩個,維持氣腹壓在12~15 mmHg,常規清掃淋巴結,分離恥骨后間隙,暴露雙側盆底筋膜,超聲刀切開雙側筋膜后反折,將陰莖背深復合體進行縫扎,超聲刀切開膀胱前后壁后顯露輸精管及雙側精囊,切斷、提起輸精管,剪開狄氏筋膜,沿直腸前間隙分離至前列腺尖部,用Hem-o-lok夾閉雙側前列腺側韌帶,沿兩側前列腺包膜側面向尖部分離,在尖部結扎線近端切開,將尿道進行游離,剪刀間斷尿道,將前列腺完整切除。修整膀胱頸口至合適大小,在導尿管引導下,連續吻合尿道、膀胱頸,留出足夠長尿道,確保黏膜對合,留置1根導尿管,收緊縫線打結,用導尿管氣囊注入水10 ml,在導尿管內灌注100 ml生理鹽水,觀察是否有漏液,恥骨后放置引流管。將標本裝入標本袋取出體外,送病理檢查。術后行抗炎、止痛、止血治療。
1.3 隨訪指標
用門診、電話隨訪的方式進行隨訪,查閱病案資料。①對比兩組圍術期指標,手術時間、術中出血量、術中輸血率、術后疼痛評分、胃腸道恢復時間、留置導尿管時間、術后住院時間;②對比兩組術中及術后1年并發癥;③觀察兩組術后5年生化復發率(血清PSA水平連續兩次超過0.2 μg/l為生化復發)及拔管時、術后1年、5年的完全尿控率,完全控尿標準:站立或行走時無尿液流出,或全天使用尿墊不超過1塊。
1.4 統計學方法
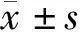
2 結果
2.1 兩組圍術期指標對比
兩組術中輸血比率、術后疼痛評分、胃腸道恢復時間對比無統計學意義,P>0.05;兩組手術時間、術中出血量、留置導尿管時間、術后住院時間對比有統計學意義,P<0.05,見表2。
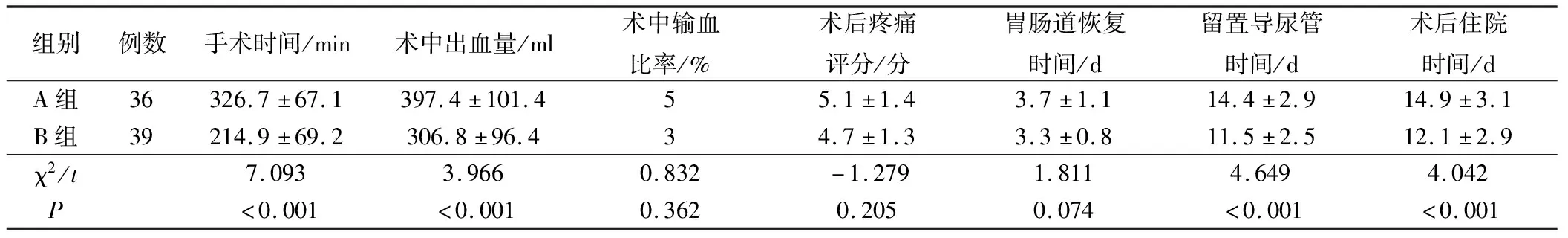
表2 兩組圍術期指標對比
2.2 兩組術中、術后1年并發癥對比
兩組術中并發癥及術后1年并發癥發生率對比無統計學意義,P>0.05,見表3。
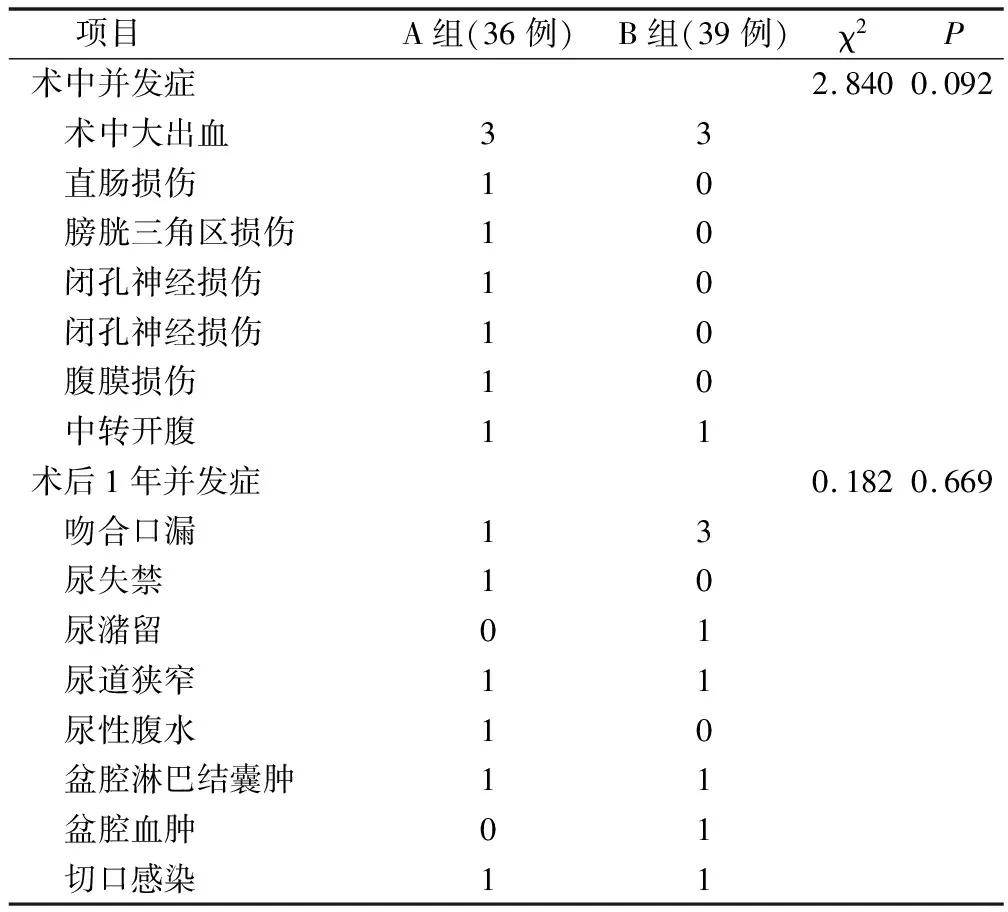
表3 兩組術中及術后1年圍術期指標對比/例
2.3 兩組術后5年生化復發及拔管時、術后1年、5年完全尿控情況對比
兩組術后5年生化復發情況、術后1年、5年完全控尿率對比無統計學意義,P>0.05;兩組拔管時完全控尿率對比有統計學意義,P<0.05,見表4。
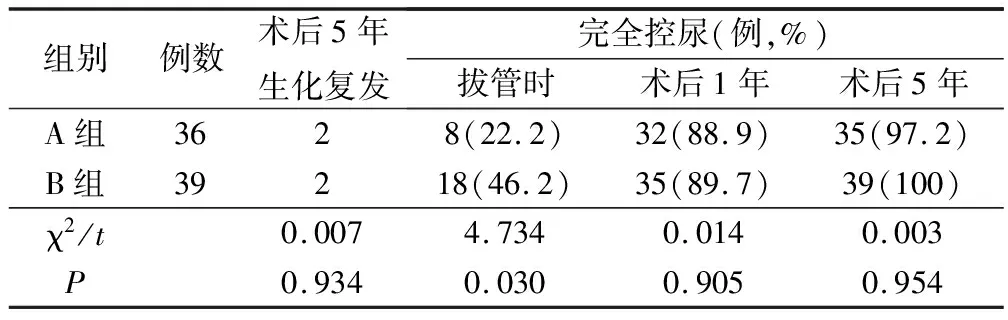
表4 兩組術后病理情況、生化復發及拔管時、術后1年、5年的完全尿控情況對比
3 討論
目前,前列腺癌根治術腹腔鏡技術具有創傷小、術后并發癥、恢復快的優點,尤其是在術后尿控恢復上具有潛在優勢[5]。本文對比了腹腔鏡下兩種入路的前列腺癌根治術的近遠期療效。
表1結果表明,兩組手術時間、術中出血量、留置導尿管時間、術后住院時間對比有統計學意義,P<0.05。主要是由于各術者對手術技巧及手術方式掌握的熟練程度不一[6],本文結果發現,經腹膜外入路的手術時間明顯低于腹腔鏡下經腹入路,可能是由于進入恥骨后間隙時間短,且不用像經腹入路途徑需要確認腹腔標志,在經腹入路時需更多時間解剖直腸膀胱間隙[7]。本文認為手術時間與術式熟練程度、病例選擇有關。本文結果表明,經腹膜外入路的術中出血量明顯低于經腹入路,主要是由于經腹入路時需開腹,故出血量較多;而經腹入路的留置導尿管時間、術后住院時間明顯高于經腹膜外入路,主要是由于開腹手術的創傷較大,故術后留置導尿管 時間及術后住院時間顯著高于經腹膜外入路[8]。經腹入路的術中輸血比率、術后疼痛評分、胃腸道恢復時間稍高于經腹膜外入路,但差異無統計學意義。
兩組術中并發癥對比無統計學意義,術中并發癥包括直腸損傷、術中大出血、閉孔神經損傷、膀胱三角區損傷、腹膜損傷、中轉開腹手術;直腸損傷主要是由于分離前列腺側面時,因狄氏筋膜臨近直腸間隙狹窄,處理精囊時若選擇在精囊后面切開狄氏筋膜,容易對直腸造成損傷[9],本文經腹入路有1例直腸損傷,損傷處是直腸漿膜層,術中行直接縫合,未行造瘺術,患者術后預后良好。因此,本研究建議術中發現直腸損傷時行一期修補,術后發現須行結腸造口,行二期修補。本文經腹入路發生1例閉孔神經損傷,術后未做處理,未發現明顯肢體運動障礙,1例膀胱三角區損傷,術后給予修補;發生腹膜損傷1例,術中直接給予縫合。而經腹膜外入路無閉孔神經損傷、膀胱三角區損傷、腹膜損傷發生。因血管損傷造成術中大出血時腹腔鏡前列腺根治術的常見并發癥,兩組均在術中處理靜脈陰莖背深靜脈、靜脈復合體時因處理不當而發生大出血,導致兩組各有1例中轉開放手術。
術后1年并發癥中,吻合口漏尿及尿瘺形成是術后的主要并發癥,本文發現經腹膜外入路的吻合口漏尿及尿瘺形成發生率高于經腹入路,可能與經腹膜外入路的手術空間較小有關,會對術者的操作視野造成影響[10],且由于手術空間操作小,術中導尿管限制了膀胱的活動,增加了膀胱尿道吻合口張力,對于膀胱尿道間距遠及前列腺體積大者更為明顯[11]。經腹入路有發生尿失禁、尿道狹窄、尿性腹水各1例,是由于吻合口漏導致的;1例盆腔淋巴結囊腫,術后引流液量多,口服造影劑,引流量較少后給予拔出;1例切口感染加強換藥后自愈。經腹膜外入路時尿道狹窄1例,術后3個月行尿管擴張;尿潴留1例,術后留置導尿管鍛煉膀胱功能,加強鍛煉肛提肌功能, 1例盆腔淋巴結囊腫及1例切口感染,處理方式同經腹入路組;1例盆腔血腫,行二期盆腔血腫清除術后好轉。
生化復發時評價前列腺腫瘤遠期預后的1個重要指標[12],兩組術后5年生化復發率對比無統計學意義,表明經腹入路及經腹膜外入路兩組的控瘤效果相似。術后完全控尿率是用來評價前列腺根治術后功能恢復的指標,拔管時經腹膜入路的完全控尿率高于經腹入路,表明經腹入路在早期完全控尿率方面更有優勢,主要是由于與經腹入路相比,經腹膜入路分離膀胱較少,對膀胱功能紊亂功能影響較低,對早期發生尿失禁者,需行早期提肛肌訓練及生物反饋及治療,極大改善后期控尿率。兩組術后1年、5年的完全控尿率對比無統計學意義,表明經過治療后兩組均恢復顯著。
綜上所述,經腹入路經腹膜外入路有相同的遠期控瘤及尿控效果,但經腹膜外入路早期尿控效果較經腹入路好,且其可縮短手術時間、術后住院天數及術中出血量及圍術期并發癥,但由于手術操作空間小,會增加術后吻合口漏的發生率,臨床上應根據具體情況選擇合適的手術方式。

