B超引導神經內鏡微創手術在治療高血壓腦出血中的應用價值
劉騫
高血壓腦出血(HICH)是臨床中常見的一種心腦血管疾病,具有較高致殘致死率。臨床中常采取手術方式治療[1]。傳統開顱血腫清除術雖然可清除血腫,降低顱內壓,但對患者損傷較大[2]。近年來,隨著微創技術的不斷提升,B超引導神經內鏡微創手術逐漸在臨床中應用。本次研究中,給予筆者所在醫院HICH患者B超引導神經內鏡微創手術治療,以探尋臨床應用價值,結果如下。
1 資料與方法
1.1 一般資料
選取筆者所在醫院2017年1月-2019年5月收治的64例HICH患者。納入標準:(1)經頭顱CT檢查證實為幕上腦出血;(2)既往高血壓病史。排除標準:(1)重要臟器衰竭;(2)動脈腫瘤;(3)腦干出血;(4)精神疾病。按照隨機數字表法分為兩組,對照組32例,男18例,女14例;年齡55~72歲,平均(63.42±6.49)歲;基底核區出血20例,腦葉出血12例。研究組32例,男20例,女12例;年齡57~74歲,平均(64.62±5.73)歲;基底核區出血18例,腦葉出血14例。兩組一般資料對比,差異均無統計學意義(P>0.05),具有可比性。患者對研究內容知情且簽署同意書。
1.2 方法
對照組予以開顱血腫清除術治療,術前進行CT檢查,于血腫量最大位置行馬蹄形切口,做小骨窗,顯微鏡下使用吸引器清除血腫,常規關顱。
研究組予以B超引導神經內鏡微創手術治療。采用B超確定血腫部位及范圍,于血腫部位行3~4 cm直切口,暴露顱骨后,使用銑刀開顱,暴露硬腦膜。使用探頭明確血腫部位后,B超判斷骨窗位置是否合適。在避開重要功能區和血管的前提下將硬腦膜剪開并懸吊,選擇適宜的腦回或腦溝進入血腫腔,在神經內鏡下清除血腫。經B超查看血腫情況,確認無殘留后使用生理鹽水填充術腔,修補硬膜,復位骨瓣。
1.3 觀察指標及評價標準
(1)記錄兩組術前血腫量、術后血腫量、術中出血量及干預前后顱內壓。(2)兩組干預前后采用格拉斯哥預后量表(GOS)進行評定,分值3~15分,分值越高表明患者傷情越好[3]。(3)兩組干預前后轉化生長因子-β1(TGF-β1)、神經元特異性烯醇化酶(NSE)、降鈣素原(PCT)、C反應蛋白(CRP)采用免疫比濁法測定[4]。
1.4 統計學處理
數據采用SPSS 19.0軟件分析,計量資料以(x-±s)表示,采用t檢驗,計數資料以率(%)表示,采用χ2檢驗,P<0.05為差異有統計學意義。
2 結果
2.1 兩組血腫量及術中出血量比較
兩組術前血腫量比較,差異無統計學意義(P>0.05);研究組術后血腫量及術中出血量均少于對照組,差異均有統計學意義(P<0.05),見表1。
表1 兩組血腫量及術中出血量比較 [ml,(±s)]
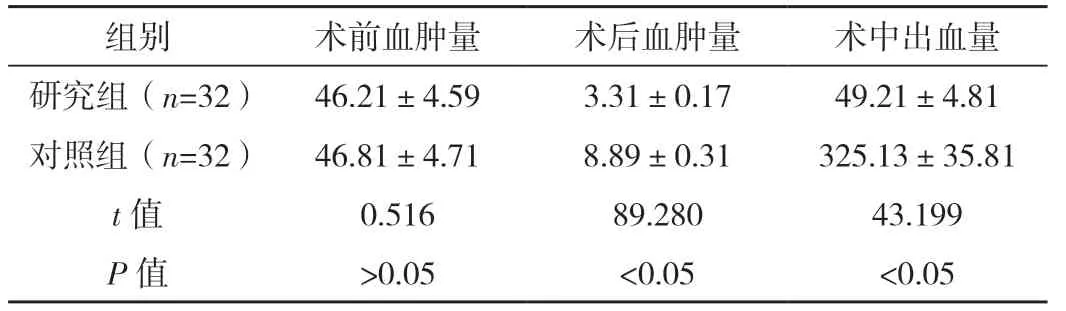
表1 兩組血腫量及術中出血量比較 [ml,(±s)]
組別 術前血腫量 術后血腫量 術中出血量研究組(n=32) 46.21±4.59 3.31±0.17 49.21±4.81對照組(n=32) 46.81±4.71 8.89±0.31 325.13±35.81 t值 0.516 89.280 43.199 P值 >0.05 <0.05 <0.05
2.2 兩組GOS評分及顱內壓比較
兩組干預前GOS評分及顱內壓比較,差異均無統計學意義(P>0.05);干預后兩組GOS評分均較干預前升高,顱內壓均較干預前降低,且研究組GOS評分高于對照組,顱內壓低于對照組,差異均有統計學意義(P<0.05),見表2。
表2 兩組G0S評分及顱內壓比較 (±s)
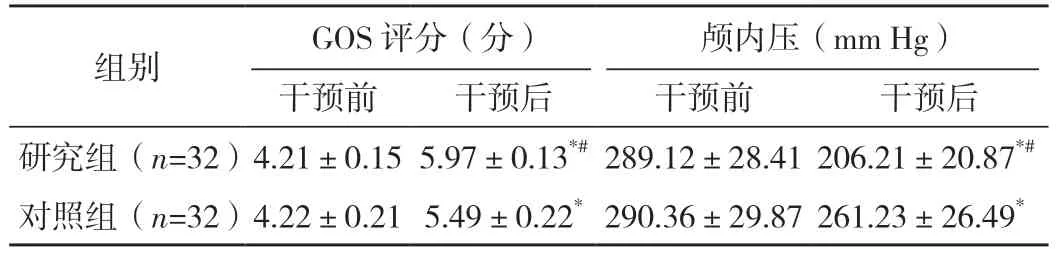
表2 兩組G0S評分及顱內壓比較 (±s)
*與本組干預前比較,P<0.05;#與對照組干預后比較,P<0.05。
組別 GOS評分(分)顱內壓(mm Hg)干預前 干預后 干預前 干預后研究組(n=32)4.21±0.155.97±0.13*#289.12±28.41206.21±20.87*#對照組(n=32)4.22±0.215.49±0.22*290.36±29.87261.23±26.49*
2.3 兩組血清相關指標比較
兩組干預前NSE、TGF-β1、CRP、PCT水平比較,差異均無統計學意義(P>0.05);干預后兩組TGF-β1水平均較干預前降低,NSE、CRP、PCT水平均較干預前升高,且研究組TGF-β1高于對照組,NSE、CRP、PCT水平均低于對照組,差異均有統計學意義(P<0.05),見表3。
表3 兩組血清相關指標比較 (±s)

表3 兩組血清相關指標比較 (±s)
*與本組干預前比較,P<0.05;#與對照組干預后比較,P<0.05。
組別 NSE(μg/L)TGF-β1(μg/L)CRP(mg/L)PCT(ng/L)干預前 干預后 干預前 干預后 干預前 干預后 干預前 干預后研究組(n=32) 14.90±1.25 18.61±2.58*# 55.97±6.23 39.21±4.58*# 16.51±2.69 28.61±3.58*# 196.12±18.61 375.21±30.58*#對照組(n=32) 14.59±1.84 25.61±2.74* 55.79±6.51 23.01±2.87* 16.87±2.81 33.25±3.61* 197.05±18.97 449.02±45.97*
3 討論
臨床中常采用手術方式治療HICH,可有效清除血腫,減輕血腫占位效應及腦組織損傷程度,改善患者預后[5]。有研究表明,顱腦手術可引起PCT水平升高,且機體局部或全身炎癥反應越嚴重,PCT水平越高[6]。研究報道,CRP是急性時相蛋白,水平高低與組織受損程度密切相關[7]。NSE在正常狀態下水平較低,當腦組織供氧不足,機體血-腦屏障破壞時水平升高,且血-腦屏障破壞越嚴重NSE水平越高[8]。TGF-β1是抗炎因子,可抑制炎癥因子及促炎因子合成與分泌,當機體血-腦屏障破壞時,導致TGF-β1降低[9]。NSE、TGF-β1、CRP、PCT水平可反映機體炎癥狀態及血-腦屏障損傷程度。
傳統開顱血腫清除術可清除血腫,但開顱面積大且深,對機體損傷較大,增加病殘率,預后不佳[10-11]。隨著醫療水平不斷提升,B超引導神經內鏡微創手術因具有切口小、損傷小等優勢逐漸在臨床中應用[12]。
本次研究中,給予研究組B超引導神經內鏡微創手術治療,結果顯示,研究組術后血腫量及術中出血量均少于對照組,GOS評分、TGF-β1水平均高于對照組,顱內壓、NSE、CRP、PCT水平均低于對照組。分析原因,B超引導神經內鏡微創手術相較于常規開顱手術而言:(1)手術操作簡單,手術時間較短,患者具有很好的耐受性。(2)通過B超檢查可根據患者血腫情況設計最佳手術入路,且皮層切口小,小骨瓣即可完成操作,對正常腦組織的損傷程度輕。(3)通過神經內鏡可直接到達血腫中心,具有多角度視野及良好的照明作用,可觀察到血腫腔的詳細情況。在B超引導及神經內鏡的直視下可更徹底清除血腫,有效清除死角處血腫,減少或避免血腫殘留,防止損傷周圍的腦組織及血管。(4)神經內鏡操作嚴格,動作輕微,可降低對正常血管及腦組織的牽拉程度,避免機械損傷。在血腫腔內進行神經內鏡操作,可降低其他毒性物質和炎癥介質對周圍腦組織的損傷。因此,研究組臨床療效優于對照組,干預后TGF-β1水平高于對照組,NSE、CRP、PCT水平均低于對照組。
綜上所述,B超引導神經內鏡微創手術治療HICH效果確切,可顯著降低顱內壓,改善預后。

